Carlos Iván Oyervides García,1 Benjamín Garza de Luna,1 Oscar Téllez Reynoso2
1 Hospital del Niño “Federico Gómez”, Secretaría de Salud. Saltillo, Coahuila, México.
2 Facultad de Medicina, Universidad Autónoma de Coahuila, Plantel Saltillo, Coahuila, México.
Acta Gastroenterol Latinoam 2017;47:08-13
Recibido: 02/07/2015 / Aprobado: 23/11/2016 / Publicado en www.actagastro.org el 05/04/2017
Resumen
Actualmente en el tratamiento de la constipación crónica funcional hay tendencia a utilizar el polietilenglicol (PEG) 3.350 exclusivamente, pero está demostrado que la fibra en la dieta tiene efecto benéfico. Objetivo. Comparar dos tipos de tratamientos en el manejo de la constipación crónica funcional en pacientes pediátricos. Material y métodos. Estudio prospectivo con niños mayores de 4 años con diagnóstico de constipación crónica funcional divididos en dos grupos: A) pacientes solo con dieta; y B) pacientes con dieta y PEG 3350 a razón de 10 a 34 g/día. Se consideró éxito al incremento significativo en la frecuencia semanal de las evacuaciones con remisión de la sintomatología acompañante. Resultados. Se incluyeron 71 pacientes, edad mediana: 70.9 meses (rango: 48-172), 29 mujeres; grupo A: 40 pacientes y grupo B: 31 pacientes. No hubo diferencias demográficas en ambos grupos. El número de evacuaciones al iniciar el estudio en los tratados con dieta sola fue 3,7/semana (rango: 1-6) y los tratados con PEG 3.0/semana (rango: 1-5) (p = 0,22). El número de evacuaciones al final del estudio en el grupo A fue 7,5/semana y en el grupo B 6,6/semana (p = 0,07). Se consideró que hubo éxito terapéutico global en el 88,5% de los casos; 90,2% en el grupo con dieta y 86,7% en los tratados con PEG, sin haber diferencia significativa ente ambos grupos (p = 0,71). Conclusiones. Sólo la adopción de un estilo de vida en la que se enfatice el consumo de una dieta rica en fibra conseguirá un control apropiado de la constipación crónica funcional y el uso de laxantes no sería indispensable en muchas ocasiones.
Palabras claves. Constipación crónica funcional, dieta, polietilenglicol 3.350.
Dietary and laxative management in pediatric patients with chronic functional constipation without fecal incontinency
Summary
Currently in the treatment of chronic functional constipation, there is tendency in use polyethylene glycol 3.350 alone, but it is documented that dietary fiber has a beneficial effect. Objective. To compare two treatment regimens in the management of chronic functional constipation in pediatric patients. Material and methods. In a prospective study of children aged 4 years and functional chronic constipation, two groups were formed: The managed only with diet and managed with diet and polyethylene glycol 3350 at a rate of 10-34 g. per day. Success to the significant increase in the weekly frequency of bowel movements with accompanying symptoms remissionwasconsidered. Results. 71 patients were included, mean age 70.9 months (rate: 48-172), 29 females, 40 in the diet group and 31 in polyethylene glycol group. There were no demographic differences between groups. The number of evacuations at baseline in managed with diet was 3.7/week (rate: 1-6) and those treated with polyethylene glycol 3.0 (rate: 1-5) (p = 0.22). The number of evacuations at endpoint in managed with diet was 7.5 / week and in those treated with polyethylene glycol 6.6 (p = 0.07). It was felt that there was overall therapeutic success in 88.46% of cases.
90.25% in the diet group and 86.67% in those treated with polyethylene glycol, without significant difference being both groups (p = 0.71). Conclusions. Only adopting a lifestyle that eating a diet rich in fiber will emphasize get proper control of functional chronic constipation and laxative use is not necessary in many cases.
Key words. Chronic functional constipation, diet, polyethylene glycol 3.350.
La constipación crónica funcional (CCF) es un problema común en la edad pediátrica. Está estimado que el 3% de las visitas con el médico pediatra y el 25% de las consultas del gastroenterólogo pediatra están relacionadas con anormalidades en la defecación.1 La prevalencia a nivel mundial es estimada entre el 0,3 y el 28%.2 La constipación en pediatría raramente se debe a causas orgánicas, anatómicas o por el uso de medicamentos3 y es aceptado que la mayoría de los pacientes presentan CCF.4
Usualmente la constipación se define en términos de cambio en la frecuencia, tamaño, consistencia, o facilidad al paso de la materia fecal.5 Bajo los criterios de Roma III se define CCF a aquella que tenga 2 o más de las siguientes características en un niño mayor de 4 años, sin síndrome de intestino irritable, durante un lapso de 2 meses: menos de 2 evacuaciones a la semana, hasta un episodio de incontinencia fecal a la semana, masa fecal rectal o palpable en el abdomen, evacuaciones duras o de gran diámetro, que obstruyan el baño, posturas retentivas y dolor al evacuar sin evidencia de alteración estructural, endocrina o metabólica como origen del problema.6 Sin embargo, es aceptado por diversos autores que después de dos semanas de evolución el problema se considere crónico.7
El tratamiento de la CCF se basa en los siguientes principios: desimpactación, terapia de mantenimiento con laxantes para establecer hábitos intestinales normales, prevenir recaídas, y educación del niño y la familia.7 Existe gran diversidad de laxantes utilizados para el manejo de niños con CCF. Actualmente hay tendencia a darle más importancia al uso de polietilenglicol 3.350 (PEG) sobre otros laxantes, pero no hay suficiente información comparando diversos regímenes terapéuticos para establecer ventajas de unos y otros.1, 3, 4, 8-11 Una de las piedras angulares en el tratamiento de los pacientes con CCF es la modificación de los hábitos dietéticos. Se ha documentado que el incremento en el aporte de fibra en la dieta dentro del manejo de este grupo de pacientes tiene un efecto benéfico en su patrón evacuatorio.12-14 Hipócrates observó que los alimentos de origen vegetal producían evacuaciones suaves13 y desde 1969 Burkitt planteó la “hipótesis de la fibra”, sugiriendo que una dieta baja en fibra es el origen de las alteraciones digestivas comunes, incluyendo la constipación; pero la literatura es ambigua. Numerosos estudios epidemiológicos, clínicos y fisiopatológicos no han demostrado esto con claridad.13
A pesar de los múltiples estudios de mecanismos fisiopatológicos y programas terapéuticos, hay actualmente poca información en el pronóstico de la CCF. Abrahamian y Lloyd-Still sugirieron que puede ser una condición constitucional que se tiende a resolver con la edad,15 sin embargo, existen estudios que contradicen la creencia general de que la constipación crónica desaparece antes o durante la pubertad.16 En un estudio realizado en 1994 por Annamaría Staiano y col en donde se evaluó el seguimiento a largo plazo de niños con CCF, se muestra que la constipación persistió en el 53% de los pacientes a un año de seguimiento y en el 51,6% a cinco años.17 Según un reporte del Hospital de Niños Emma en Ámsterdam, la constipación crónica, difícil de controlar en la niñez, se volverá un problema en la edad adulta. Ellos encontraron que, de 401 niños y adolescentes tratados por constipación crónica, el 25% mantuvo los síntomas 11 años más tarde.18
¿Qué sucede si enfocamos el tratamiento de la CCF exclusivamente en el cambio de hábitos alimentarios del paciente y su familia, modificando la dieta? Éste es un punto controversial porque la tendencia actual se encamina a darle mayor importancia al uso del laxante sobre los cambios de hábitos y de dieta. Ante esta controversia, el objetivo de este trabajo fue evaluar el efecto de dos esquemas de tratamiento en el manejo del niño con CCF.
Material y métodos
Se realizó un estudio prospectivo, longitudinal, observacional y comparativo en el que se incluyeron a niños mayores de 4 años con diagnóstico de CCF de acuerdo a los criterios de Roma III 6 y que acudieron a la consulta externa del servicio de Gastroenterología del Hospital del Niño “Federico Gómez Santos” de la ciudad de Saltillo, Coahuila, México durante el año 2007 al 2011. Se excluyeron a aquellos pacientes con causas específicas de constipación crónica durante la evaluación subsecuente: uso de fármacos astringentes, enfermedades endocrinológicas (diabetes mellitus, hipotiroidismo, hiperparatiroidismo) enfermedades neurológicas (neuropatías, retraso psicomotor), alteraciones anatómicas del colon (megacolon, megarrecto, enfermedad de Hirschsprung), del piso pélvico (prolapso rectal, rectocele), antecedente de cirugía abdominal, alergia a los medicamentos utilizados y el rechazo por parte de los padres o tutores del tratamiento establecido. Se consideraron criterios de eliminación la inasistencia en más de una ocasión a las consultas programadas o la imposibilidad de obtener la información por teléfono, la decisión de los padres o tutores de abandonar el tratamiento establecido y la necesidad de iniciar tratamiento con algún medicamento que condicione constipación. En todos los casos se obtuvo el consentimiento informado por parte de los padres o tutores en el que se especificó la forma de realizar la limpieza intestinal (enemas) y el estudio fue aprobado por el Comité de Ética de la institución en donde se realizó.
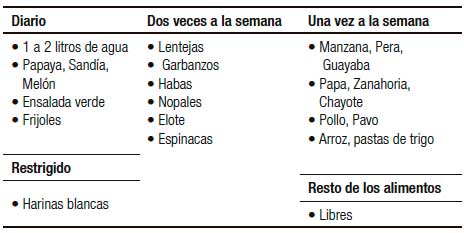
Figura 1. Dieta laxante proporcionada.
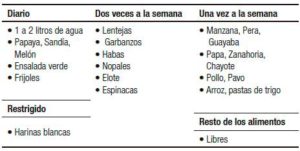
A todos los pacientes estudiados se les practicó una limpieza intestinal con enemas de citrato de sodio cada 12 horas por 2 a 3 días, se indicó una dieta rica en fibra de acuerdo a la edad (edad más 5 gramos), sin suplementos de fibra, dividida en 5 porciones al día (Figura 1) y a los padres se les permitió la opción de que el paciente recibiera un laxante durante el estudio. Se formaron dos grupos: un grupo con PEG y el otro grupo sin laxante. Los pacientes que recibieron laxantes recibieron PEG 3.350 con una dosis de inicio de 10 g/día, incrementándola hasta 34 g, hasta obtener evacuaciones blandas. A los pacientes de ambos grupos se les indicó realizar actividad física (30 a 60 minutos diarios) y terapia de reencuentro de hábitos (pujar en el baño 5 minutos después de los alimentos). Todos los pacientes fueron evaluados de manera mensual a lo largo del estudio en la consulta externa del Servicio de Gastroenterología por el mismo investigador. En cada visita se interrogó el número de evacuaciones a la semana, la sintomatología acompañante, así como los posibles efectos secundarios del laxante. Los datos se recolectaron del expediente clínico durante el tiempo que el paciente asistió al hospital y a través de interrogatorio telefónico para obtener los datos de la evolución final cuando se necesitó.
Para evaluar la eficacia terapéutica se tomó como base la respuesta clínica al tratamiento, considerando como criterio de éxito terapéutico el incremento significativo en la frecuencia semanal de las evacuaciones y la desaparición de la sintomatología acompañante. El análisis entre los grupos se realizó con prueba de Chi2 o test exacto de Fisher para variables cualitativas y prueba T de Student para las variables cuantitativas. Se consideró significancia estadística cuando el valor de p fue < 0,05. El análisis se realizó con el programa SPSS 13.0.
Resultados
Se reclutaron 80 pacientes con constipación atendidos en la consulta externa del Servicio de Gastroenterología en ese periodo de tiempo. Se excluyeron 9 pacientes que tuvieron constipación no funcional, 4 pacientes que tuvieron incontinencia fecal, 3 pacientes cuya edad era menor de 4 años al momento del diagnóstico y 1 que no cumplió con los criterios de Roma III. Finalmente se incluyeron 71 pacientes con diagnóstico de CCF de acuerdo a la definición operativa. Las características demográficas y clínicas de los pacientes se muestran como porcentajes, medias (±) y desvío estándar en la Tabla 1.
Tabla 1. Datos demográficos y características clínicas por grupo de tratamiento.
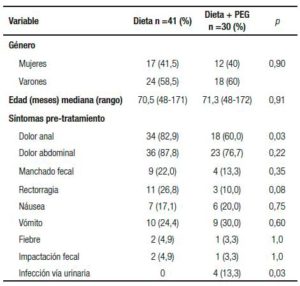
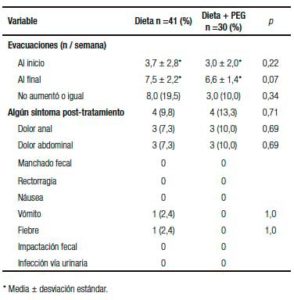
Al ingreso la edad mediana fue de 70,9 meses, sin diferencias significativas en ambos grupos con predominio del sexo masculino. El número de evacuaciones al iniciar el estudio no tuvo diferencias intergrupales, los niños tratados con PEG tenían 3,0 evacuaciones a la semana y los tratados solo con dieta tenían 3,7 (p = 0,22). Tiempo de seguimiento: mediana 23,3 meses (rango: 10-33) y las condiciones al final del estudio en cada grupo se muestran en la Tabla 2. En el grupo que recibió PEG se utilizó una dosis que fluctuó entre 0,7 y hasta 1,8 g/k por día, incrementándola hasta obtener evacuaciones blandas. El número de evacuaciones al final del estudio no tuvo diferencia; los niños tratados con dieta solamente tuvieron 7,5 evacuaciones a la semana y los tratados con PEG 6,6 (p = 0,07). Aunque todos los pacientes tuvieron un incremento en el número de las evacuaciones al final del seguimiento, se consideró que hubo éxito terapéutico de acuerdo a la definición operativa en el 88,5% de los casos, 90,2% en el grupo con dieta solamente y 86,7% en los tratados con PEG, sin diferencias significativas (p = 0,71). Cuatro pacientes de cada grupo continuaron manifestando algún síntoma después del tratamiento, los más frecuentes fueron el dolor abdominal y el dolor anal. Un paciente tuvo un evento de vómitos acompañados por fiebre sin que se pudiera relacionar con certeza a la constipación. Ninguno de los pacientes que utilizaron PEG refirió algún efecto secundario y los familiares de todos ellos refirieron que el laxante fue aceptado sin dificultad por los niños.
Tabla 2. Evolución después del tratamiento.
Discusión
En este estudio encontramos en la mayoría de nuestros casos un incremento estadísticamente significativo del número de las evacuaciones a la semana, la desaparición de la sintomatología acompañante después del tratamiento y pudimos considerarlos como éxito terapéutico (88,5%). La persistencia de la constipación fue menor que en otras series. El grupo de Staiano y col refieren la persistencia en el 53%.17 Sin embargo, nuestros resultados son semejantes a los reportados en el trabajo de Sutphen y col19 en Estados Unidos (70% de recuperación) y a los encontrados por el grupo de Benninga y col 2 en Holanda (80%). En la mayoría de los reportes previos de CCF en niños, se ha observado un predominio de pacientes masculinos como lo corrobora nuestra serie.14-21
El trabajo publicado en junio de 1995 por Vera Loening y col, en niños estadounidenses, muestra la edad de presentación con rangos muy amplios, fluctuando entre 5 y 18 años.21 La edad de presentación de nuestros pacientes, es similar al grupo italiano de Anna María Staiano y col17 y a la referida por el grupo holandés en 2010.18
Los pacientes tratados exclusivamente con dieta mejoraron en forma similar al grupo tratado con laxantes, sin diferencias en el número de las evacuaciones por semana, en la mejoría de los síntomas acompañantes y en el tiempo de intervención. Esto deja muy claro el papel fundamental de la dieta rica en fibras para el tratamiento de esta patología. En un estudio controlado realizado por el grupo de Moráis y col en Sao Paulo Brasil, se revela que la ingesta de fibra por debajo del mínimo recomendado (17,3 g/día para esa población) puede ocasionar constipación en niños.14 La ingesta de alimentos ricos en fibra y/o la suplementación con productos comerciales con fibra pueden ser beneficiosas en el manejo de la constipación (y en la prevención de recaídas) una vez resuelta la retención fecal como lo demostramos con el grupo de pacientes tratados solamente con dieta. Por esto último, se sugiere iniciar el tratamiento incrementando el consumo diario de fibra dietética en todo paciente con CCF, cálculo que se obtiene sumando 5 gramos a la edad del niño.23
Los síntomas acompañantes que presentaron nuestros pacientes al inicio fueron principalmente dolor abdominal (33%) y dolor anal (28%). Este hallazgo es semejante a lo referido en la generalidad de las series.4, 5, 18, 22 En numerosos reportes en los que se analiza la sintomatología acompañante la manifestación más frecuente es la referida a las evacuaciones grandes, pero nuestros pacientes no lo mencionaron así.4, 18, 22
Nuestros pacientes recuperados no manifestaron síntomas acompañantes al término del estudio, marcando una diferencia con otros grupos. Staiano y col reportan una prevalencia del dolor abdominal en los pacientes recuperados del 16,6%,17 muy similar a lo referido por Vera Loening y col,3 que reporta una persistencia de un 15% en los pacientes recuperados y semejante a la sintomatología que nuestro grupo de pacientes no recuperados manifestó al final del estudio. Probablemente la persistencia del dolor abdominal guarda relación con el tiempo de uso del laxante, ya que en los estudios que hemos comparado se refieren períodos de tratamiento con el uso de laxante de 2 a 3 meses en promedio; a diferencia de nuestro estudio, en donde lo utilizamos en una media de 9,1 meses. También observamos, que en comparación con otros estudios en que las infecciones de vías urinarias se presentan del 15 al 20%, 3 en el nuestro se reporta solo en el 2% de los casos.
El promedio de evacuaciones de nuestros pacientes considerados con éxito terapéutico fue de 7,5 / semana. Staiano y col reportan 2,3 evacuaciones/semana, y Vera Loening y col reportan 10 evacuaciones al final de su estudio. Esta variabilidad demuestra que el criterio de éxito en los niños con CCF, no se puede enfocar solo en la frecuencia evacuatoria, sino en la suma de las características del patrón evacuatorio y la sintomatología que lo acompaña.
El uso de laxantes permite mantener evacuaciones blandas. El tipo de laxante usado depende de la edad, del peso del paciente y de la gravedad de la constipación.17 La elección del medicamento no es tan importante como el usar la dosis adecuada17 y que tanto el niño como sus padres estén comprometidos con el tratamiento global. En nuestros pacientes obtuvimos mejores resultados, ya que no tuvimos recaídas. Además, el número de evacuaciones a la semana fue mayor a comparación de lo referido en otros estudios y la sintomatología acompañante disminuyó casi en su totalidad.
En nuestro grupo no se presentaron efectos secundarios con el uso del laxante ni recaídas después de que el tratamiento fue suspendido, a comparación de otros estudios donde al terminar el tratamiento retirando total o parcialmente los laxantes tuvieron recaídas como lo menciona Staiano en su serie.17 Posiblemente esta diferencia se relacione al periodo de tiempo más largo en que proporcionamos laxante.
Concluimos en nuestro estudio que, en esta enfermedad frecuente en la infancia, los malos hábitos alimentarios tienen un papel significativo. Es de gran importancia que el paciente y su familia tomen conciencia del largo plazo; sólo la adopción de un estilo de vida en la que se enfatice el consumo de una dieta rica en fibra conseguirá un control apropiado de la constipación y que el uso de laxante no es indispensable en muchas ocasiones, pero es un buen coadyuvante.
Debido a que el uso del laxante fue elección de los padres, nos queda el reto de tratar otro grupo mayor de pacientes en el que el criterio de selección del tratamiento sea más estricto, aleatorizando los esquemas de tratamiento y asignándolos al azar para que los resultados tengan mayor peso estadístico.
Sostén Financiero. El presente trabajo no recibió patrocinio de ningún tipo.
Conflicto de intereses. Los autores declaran no tener ningún conflicto de intereses.
Agradecimientos. Al Dr Miguel Saps por sus valiosos consejos durante la redacción del presente manuscrito.
Referencias
- Baker SS, Liptak GS, Colleti RB, Croffie JM, Di Lorenzo C, Ector W, Nurko S. Constipation in Infants and Children: Evaluation and Treatment. J Pediatr Gastroenterol Nutr 1999; 29: 612-626.
- Benninga MA, Candy DCA, Taminiau JA. New Treatment Options in Childhood Constipation? J Pediatr Gastroenterol Nutr 2005; 41: S56-S57.
- Loening-Baucke V. Polyethylene Glycol without Electrolytes for Children with Constipation and Encopresis. J Pediatr Gastroenterol Nutr 2002; 34: 372-377.
- Van den Berg MM, Van Rossum CH, De Lorijn F, Retimes JB, Di Lorenzo C, Benninga MA. Functional Constipation in Infants: A follow-up study. J Pediatr 2005; 147: 700-704.
- Loening-Baucke V. Constipation in early childhood: patient characteristics, treatment, and longterm follow up. Gut 1993; 34: 1400-1404.
- Rasquin A, Di Lorenzo C, Forbes D, Guiraldes E, Hyams JS, Staiano A, Walker LS. Childhood functional gastrointestinal disorders: child/adolescent. Gastroenterology 2006; 130: 1527-1537.
- Hyams J, Colleti R, Faure Ch, Gabriel-Martínez E, Maffei HVL, Morais MB, Hock QS, Vandenplas Y. Functional Gastrointestinal Disorders: Working Group Report of the First World Congress of Pediatric Gastroenterology, Hepatology, and Nutrition. J Pediatr Gastroenterol Nutr 2002; 35: S110-S117.
- Pashankar DS, Bishop WP. Efficacy and optimal dose of daily polyethylene glycol 3350 for treatment of constipation and encopresis in children. J Pediatr 2001; 139: 428-432.
- Gremse DA, Hixon J, Crutchfield A. Comparison of Polyethylene Glycol 3350 and Lactulose for Treatment of Chronic Constipation in Children. Clin Pediatr 2002; 41: 225-229.
- Pashankar DS, Bishop WP, Loening-Baucke V. Long-term Efficacy of Polyethylene Glycol 3350 for the Treatment of Chronic Constipation in Children with and without Encopresis. Clin Pediatr 2003; 42: 815-819.
- Voskuijl W, De Lorijn F, Verwijs W, Hogeman P, Heijmans J, Mäkel W, TaminiauJ, Benninga M. PEG 3350 (Transipeg) versus lactulose in the treatment of childhood functional constipation: a double blind, randomized, controlled, multicentre trial. Gut 2004; 53: 1590-1594.
- Rasquin-Weber A, Hyman PE, Cucchiara S, Fleisher DR, Hyams JS, Milla PJ, Staiano A. Childhood functional gastrointestinal disorders. Gut 1999; 45: 1160-1168.
- Roma E, Adamidis D, Nikolara R, Constantopoulos A, Messaritakis J. Diet and Chronic Constipation in Children: The Role of Fiber. J Pediatr Gastroenterol Nutr 1999; 28: 169-174.
- Morais MB, Vítolo MR, Aguirre ANC, Fagundes-Neto U. Measurement of Low Dietary Fiber Intake as a Risk Factor for Chronic Constipation in Children. J Pediatr Gastroenterol Nutr 1999; 29: 132-135.
- Abrahamian FP, Lloyd-Still JD. Chronic constipation in childhood: a longitudinal study of 186 patients, J Pediatr Gastroenterol Nutr 1984; 3: 460-467.
- Davidson M, Kugler MM, Bauer CM: Diagnosis and management in children whit severe and protracted constipation and obstipation. J Pediatric 1963; 62: 261-275.
- StaianoA, Andreotti MR, Greco L, Basile P, Auricchio S. Long term follow up ofchildren with chronic idiopathic constipation. Dig Dis Sci 1994; 39: 561-564.
- Bongers MEJ, Van Wijk MP, Reitsma JB, Benninga MA. Long-term prognosis for childhood constipation: clinical outcomes in adulthood. Pediatrics 2010; 126: e156-e162.
- Sutphen JL, Borowitz SM, Hutchison RL, Cox DJ. Long-term follow-up of medically treated childhood constipation. Clin Pediatr 1995; 34: 576-580.
- Price KJ, Elliott TM. Laxantes estimulantes para el estreñimiento y la encopresis en niños (Revisión Cochrane traducida). En: Biblioteca Cochrane Plus, 2008 Número 2.
- Loening-BauckeV. Biofeedback Treatment for Chronic Constipation and Encopresis in Childhood: Long-term Outcome. Pediatrics 1995; 96: 105-110.
- Van Ginkel R, Reitsma JB, Büller HA, van Wijk MP, Taminiau JA, Benninga MA. Childhood constipation longitudinal follow-up beyond puberty. Gastroenterology 2003; 125: 357-369.
- Dweyer JT. Dietary fiber for children: how much? Pediatrics 1995; 96: 1019-1022.
Correspondencia: Carlos Iván Oyervides García
Hospital del Niño “Federico Gómez”, Blvd Nazario Ortiz Garza s/n. Saltillo, Coahuila, México. 25240.
Correo electrónico: oyervides@interclan.net
Acta Gastroenterol Latinoam 2017;47(1): 08-13
 Revista ACTA Órgano Oficial de SAGE
Revista ACTA Órgano Oficial de SAGE