María Marta Piskorz,1, 2 Nicolás Marini,2 Javier Hojman,2 Paula Chavero,2 Matías Penazzi,2 Fabricio J Castellano2
1Sector Neurogastroenterología, Hospital de Clínicas José de San Martín.
2Maestría de Efectividad Clínica. Escuela de Salud Pública.
Universidad de Buenos Aires, Argentina.
Acta Gastroenterol Latinoam 2019;49(4):341-348
Recibido: 03/11/2018 / Aprobado: 27/02/2019 / Publicado en www.actagastro.org el 17/12/2019
Resumen
La enfermedad por reflujo gastroesofágico (ERGE) es una enfermedad altamente prevalente en nuestro país. Un 60% de los pacientes no presentan hallazgos anormales en la endoscopía digestiva (ERNE). Su tratamiento se basa casi invariablemente en la administración de inhibidores de la bomba de protones (IBP), aunque hasta un 44% de los pacientes fallan en responder total o parcialmente al mismo. El 50% de los pacientes en el grupo ERNE tienen ERGE, pero el otro 50% que presenta un trastorno funcional del esófago asociado a hipersensorialidad (pirosis funcional o esófago hipersensible) suele responder mal o no responder a IBP. El uso crónico e indebido de IBP genera importantes gastos en salud y pone a los pacientes en riesgo de sufrir complicaciones. La realización de un test diagnóstico precoz podría minimizar este impacto económico y mejorar la calidad de vida de los pacientes ya que permite iniciar rápidamente un tratamiento racional, basado en el fenotipo correspondiente. Objetivo. Determinar cuál es la mejor estrategia de manejo en pacientes con ERGE no erosivo refractarios a IBP. Métodos. Utilizando el análisis de decisión, con un árbol de decisiones como herramienta, se consideraron dos alternativas para el manejo de la ERNE refractaria. Las alternativas comparadas fueron continuar con el uso de IBP empírico o la realización de un test diagnóstico precoz (impedanciometría/pH). La construcción del árbol de decisiones se efectuó con el Software Tree Age Data 32. Con los datos obtenidos de la literatura, se estimaron las probabilidades diagnósticas y respuestas terapéuticas para cada rama. En la estimación del resultado final se eligieron los QALY’s (año de vida ajustado por calidad) en pacientes que responden y no responden a IBP. Resultados. La opción con mayor valor esperado de QALY’s obtenida luego de plegar el árbol resultó ser el tratamiento con IBP (VE: 0,919), aunque con muy poca diferencia con respecto a la opción de testear con impedanciometría (VE: 0.916). El análisis de sensibilidad mostró robustez de los resultados. Conclusión. En pacientes con ERGE refractario, midiendo QALY’s, hay una muy discreta diferencia entre las estrategias de tratamiento empírico con IBP y la realización de una impedanciometría/pH diagnóstico, a favor de la primera. Es imprescindible la realización de una evaluación de costos para determinar la conducta a seguir.
Palabras claves. Enfermedad por reflujo gastroesofágico, enfermedad por reflujo no erosiva, enfermedad por reflujo gastroesofágica refractaria.
Non erosive refractory gastroesophageal reflux disease: wich is the best management strategy?
Summary
Gastroesophageal reflux disease (GERD) is a highly prevalent disease in our country. 60% of patients do not present abnormal findings in digestive endoscopy. Its treatment is almost invariably based on the administration of PPIs (proton pump inhibitor), although up to 44% of patients fail to respond totally or partially. 50% of patients in the non-erosive group have GERD but the other 50% have a functional disorder of the esophagus associated with hypersensitivity (functional heartburn or hypersensitive esophagus) that usually respond poorly or do not respond to PPI. The chronic and improper use of PPIs generates significant health expenses and puts patients at risk of complications. The performance of an early diagnostic test could minimize this economic impact and the quality of life of the patients since it allows to quickly starting a rational treatment, based on the corresponding phenotype. Objective. To determine which is the best management strategy in patients with non-erosive GERD refractory to PPI. Methods. Using decision analysis, with a decision tree as a tool, two alternatives were considered for the management of refractory NERD. The alternatives compared were to continue with the use of empirical PPI or the performance of an early diagnostic test (Impedance / pH). The construction of the decision tree was carried out with the Tree Age Data 32 Software. With the data obtained from the literature, the diagnostic probabilities and therapeutic responses for each branch were estimated. In the estimation of the final result, the QALY’s (year of life adjusted for quality) were chosen in patients who respond and do not respond to PPI. Results. The option with the highest expected value of QALY’s obtained after folding the tree turned out to be the treatment with PPI (VE: 0.919), although with very little difference with respect to the option to test with impedanciometry/pH (VE: 0.916). The sensitivity analysis showed robustness of the results. Conclusion. In patients with refractory GERD, measuring QALY’s, there is a very discrete difference between the strategies of empirical treatment with PPI and the performance of a diagnostic impedance/pH, in favor of the former. It is essential to carry out a cost evaluation to determine the behavior to be followed.
Key words. Gastroesophageal reflux disease, non-erosive reflux disease, refractory gastroesophageal reflux disease.
Abreviaturas
ERGE: Enfermedad por reflujo gastroesofágico.
GERD: Gastroesophageal reflux disease.
ERNE: Enfermedad por reflujo no erosiva.
ERE: Enfermedad por reflujo erosiva.
IBP: Inhibidores de la bomba de protones.
PF: Pirosis funcional.
PPI: Proton pump inhibitors.
QALY: Año de vida ajustado por calidad.
ERGE se define por consenso como los síntomas o las complicaciones resultantes del reflujo del contenido gástrico hacia él esófago, la cavidad oral (incluida la laringe) o los pulmones. Los síntomas se subdividen en esofágicos (pirosis y regurgitación) y extraesofágicos. Las complicaciones son: esofagitis erosiva, estenosis péptica, esófago de Barrett y adenocarcinoma de esófago.1
La presencia de pirosis y/o regurgitación al menos una vez por semana tiene una prevalencia en la Argentina del 23%.2
Sobre la base de los hallazgos endoscópicos se subdivide en dos formas: la no erosiva (ERNE) (presencia de síntomas, pero sin erosiones en el examen endoscópico) y la erosiva (ERE) (presencia de síntomas y erosiones en el examen endoscópico).1 Hay que considerar que la mayoría de los pacientes con síntomas de ERGE (60% según un estudio realizado en la Argentina) no presentan hallazgos endoscópicos patológicos (ERNE) o tienen una enfermedad erosiva leve (28%).3
La estrategia de manejo más aceptada para la ERGE es la administración de drogas para reducir la secreción ácida del estómago. En este sentido, los inhibidores de la bomba de protones (IBP) son las drogas que mejor performance han demostrado.1, 4 A pesar de esto, se estima que hasta un 44% de los pacientes con síntomas atribuidos a ERGE fallan en responder sintomáticamente, en forma parcial o completa, a una dosis estándar de IBP.5
El 50% de los pacientes con ERNE tendrán una exposición ácida patológica en el monitoreo ambulatorio de reflujo (con o sin asociación sintomática). El otro 50% se divide en pirosis funcional (PF) (60%) (exposición ácida normal con asociación sintomática negativa) y esófago hipersensible (40%) (Exposición ácida normal, pero con asociación sintomática positiva).6 Estas dos últimas entidades forman parte de los trastornos funcionales del esófago según el Consenso de Roma IV.7
La mayoría de los pacientes que no responden a IBP corresponden a los subgrupos ERNE, y entre ellos a la PF.4 En los pacientes con enfermedad no erosiva que responden inicialmente al tratamiento, se observa una recaída de los síntomas en 2/3 de los pacientes a lo largo del tiempo.6
En un trabajo realizado en EE.UU. se observó que los costos asociados a la ERGE típica resultaron en US$ 9 mil millones y los de la ERGE extraesofágica resultaron discretamente inferiores a los costos globales por cáncer (US$ 50 mil millones vs. US$ 58 mil millones). El 52% de estos costos estuvo asociado al uso indiscriminado de IBP. Esta situación condujo en EE.UU. a realizar una adecuación de las normas de manejo para controlar los costos inusitados.8
Por otro lado, el uso de IBP a largo plazo no está exento de riesgos, ya que se vieron asociados a la aparición de pólipos fúndicos, sobrecrecimiento bacteriano intestinal, infección por Clostridium difficile, neumonía aspirativa, déficit de absorción de calcio y vitamina B12, insuficiencia renal crónica y demencia.9-23
Además, la ERGE refractaria tiene un gran impacto en la disminución de la calidad de vida.24
Es habitual en la práctica clínica manejar a los pacientes con ERNE con IBP a largo plazo a pesar de la recurrencia de los síntomas o de la falta de respuesta total o parcial. Ante la falta de respuesta a IBP las guías de recomendaciones sugieren, luego de chequear la adherencia al tratamiento, rotar de IBP o duplicar la dosis.1 Por otro lado la realización de un test diagnóstico (monitoreo ambulatorio de reflujo) permite la categorización de estos pacientes en ERGE o no ERGE para poder adecuar el tratamiento, ya que los pacientes con PF se benefician del uso de fármacos diferentes de los IBP que permiten modular la sensorialidad. En este sentido se utilizan antidepresivos tricíclicos, como la amitriptilina, o inhibidores de la recaptación de serotonina.6
Ante la incertidumbre sobre cuál es la mejor estrategia de manejo, con mirada crítica, ya que la ERGE deteriora la calidad de vida de los pacientes y el tratamiento crónico con IBP no está exento de riesgos y genera importantes gastos en salud, estaría indicado el uso precoz de un test diagnóstico que permita definir la conducta a seguir, aunque esto implique incomodidad para el paciente y otro tipo de gastos.
Resulta este un escenario difícil, apropiado para abordar a través de un análisis de decisiones que permita avalar la mejor conducta.25, 26
El objetivo de este trabajo fue determinar cuál es la mejor estrategia de manejo en pacientes con ERGE no erosivo refractario a IBP: continuar con el uso de IBP empírico a largo plazo o la realización de un test diagnóstico precoz que permita la instauración de un tratamiento específico racional.
Material y métodos
Análisis de decisión
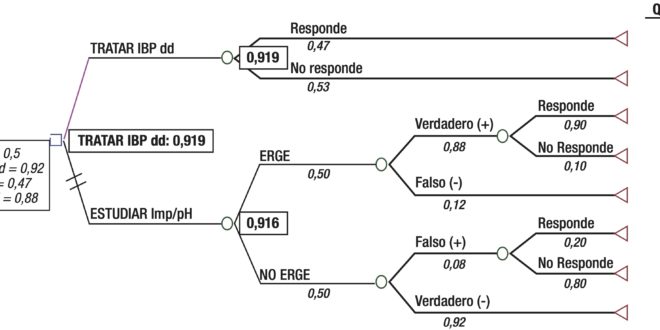
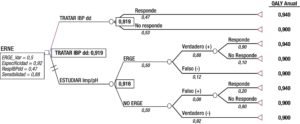
A partir de la simulación de una población blanco, se formuló la pregunta a resolver por el análisis. Para ello, se generó un árbol de decisiones según las alternativas diagnósticas propuestas (Figura 1). La construcción del árbol de decisiones se efectuó con el software TreeAge Data 32.
Figura 1. Árbol de decisiones según las alternativas diagnósticas propuestas, efectuadas con el software TreeAge Data 32.
Descripción de la población
Pacientes de ambos sexos, entre 18 y 70 años de edad, con síntomas de ERGE (pirosis y/o regurgitación) que no hubieran respondido en forma total o parcial a IBP simple dosis utilizados durante 8 semanas o más.
Formulación de la pregunta
¿Se debe seguir con IBP en el largo término (el mismo u otro, a la misma dosis o doble) o debe realizarse un test diagnóstico para categorizar a los pacientes e indicar tratamiento en base a dicha categorización?
Tiempo horizonte
1 año.
Utilidad medida
QALY (año de vida ajustado por calidad).
Alternativas
Estas dos alternativas fueron introducidas en el árbol de decisiones como “Nodos de decisión”.
Estructuración del problema
Con estas dos opciones posibles para dar respuesta a la pregunta formulada, se comenzó a generar el árbol (Figura 1), con una rama para cada alternativa, a partir de un “nodo de decisión”.
Cada una de estas ramas se dividieron en otras dos, a partir de “nodos de chance o probabilidades”, que incluyeron las opciones mutuamente excluyentes de que el paciente responda o no responda a IBP (para la rama de tratamiento con IBP) y que el paciente tenga o no tenga ERGE (en la rama de test diagnóstico). En la rama de pacientes a los que se les realizó un test diagnóstico y resultaron tener ERGE, se agregó un “nodo de chance” en función de la respuesta o no al tratamiento. Se tomó como resultado final de interés (“nodos terminales”) los años ganados ajustados por calidad de vida (QALY). No se consideraron las respuestas a diferentes IBP ya que, desde el punto de vista clínico, todos los IBP pueden considerarse equivalentes.1
Asignación de probabilidades
Se realizó una búsqueda electrónica en Medline (introduciendo los términos “gastroesophageal reflux disease” “and” “treatment”, “refractory”, “diagnosis”, “QALY’s”), y con las cifras publicadas se estimaron las probabilidades diagnósticas y respuestas terapéuticas para cada rama.
Se seleccionaron revisiones sistemáticas y metaanálisis y se utilizó una revisión narrativa local de la cual se extrajeron datos publicados.
Como respuesta a IBP se tomó el dato de una revisión sistemática y metaanálisis del Cochrane. En esta publicación, el RR para la remisión de pirosis en pacientes con ERNE fue de 0,71 (IC95%: 0,65-0,78).28 Tasa de respuesta a IBP en pacientes con ERNE del 47%.
Se eligió a la impedanciometría/pH de 24 horas como test diagnóstico por ser considerado el patrón de oro para el diagnóstico de ERGE según las guías de recomendaciones.29 Los datos de sensibilidad y especificidad se obtuvieron de la media de los datos máximos y mínimos publicados (sensibilidad: 77-100% y especificidad: 85-100%).1
Se consideró una probabilidad pretest (prevalencia) del 50% para ERGE y 50% para NO ERGE (PF y esófago hipersensible).6
En la rama impedanciometría se consideró una respuesta a IBP del 90% para pacientes con ERGE y del 20% en pacientes sin ERGE.29 En este árbol no se consideraron las complicaciones del tratamiento ni del test diagnóstico.
Asignación de resultado final
Se tomó el dato bibliográfico de calidad de vida medida en pacientes con ERNE no tratada y tratada. A este dato se lo multiplicó por el horizonte temporal seleccionado y se obtuvo el QALY (año de vida ajustado por calidad).30
Análisis de sensibilidad
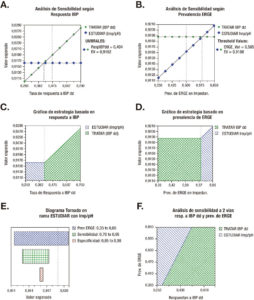
A fin de poder evaluar la precisión en las predicciones del árbol de decisión se plantearon distintos escenarios para relevar el impacto que tiene la modificación de las variables más representativas sobre el outcome final.
Se realizó análisis de sensibilidad de 1 vía, variando la respuesta a IBP (Figura 2A) y la prevalencia de ERGE luego de realizar la impedanciometría/pH (Figura 2B). Se tomó un rango amplio a fin de poder evidenciar el umbral para cambio de conducta (tasa de respuesta a IBP doble dosis: 40,4%, prevalencia de ERGE: 58,5%). Con estos datos se diseñaron sendos gráficos de estrategia (Figuras 2C y 2D) donde se evidencia la recomendación surgida del análisis individual de cada una de las variables relevadas.
Dentro de la rama ESTUDIAR, hemos realizado un análisis graficado a través del modelo de tornado en el que se evidencia que la variación en la prevalencia estimada de ERGE es el parámetro con más fuerza para afectar el valor esperado de la rama, por encima de la variabilidad en la sensibilidad y especificidad del método (Figura 2E). El análisis a 2 vías delimita claramente las áreas de TRATAR y ESTUDIAR teniendo en cuenta la relación entre la prevalencia de ERGE y la tasa de respuesta a tratamiento empírico con IBP a doble dosis (Figura 2F).
Figura 2. Escenarios planteados para relevar el impacto de la modificación de las variables más representativas en el outcome final.
Resultados
Con los valores de probabilidades ubicados en cada una de las ramas de los nodos correspondientes y los cálculos matemáticos a partir de los nodos terminales, se buscó la mejor opción.
A través de este “plegado del árbol de decisión”, se obtuvo el valor esperado de QALY’S para cada rama. De ambos, se eligió el mayor, que resultó ser, por muy poca diferencia, el tratamiento con IBP (valor esperado 0,919). La opción test diagnóstico obtuvo un valor esperado de 0,916. La Figura 1 muestra las ramas a partir del “nodo de decisión” que permitieron evaluar las dos alternativas. Los “nodos de chance” incluyeron en cada rama los valores de las probabilidades encontradas en la literatura. Los resultados de interés (QALY’s) siguen a los “nodos terminales”. El “plegado del árbol”, realizado de derecha a izquierda a través de cálculos matemáticos, definió el mayor valor esperado, como la opción elegida.
En el análisis de sensibilidad los resultados mostraron robustez frente a los cambios en las probabilidades relevadas. Si bien se encontraron umbrales para modificación de conducta, estos se encuentran por fuera del rango de aquellos surgidos de la revisión bibliográfica y la opinión de expertos en el tema.
Discusión
La opción con mayor valor esperado de QALY’s obtenida luego de plegar el árbol resultó ser el tratamiento con IBP (VE: 0,919), aunque con muy poca diferencia con respecto a la opción de testear con impedanciometría (VE: 0,916).
El análisis de sensibilidad mostró robustez de los resultados, ya que no variaron al variar la tasa de respuesta a IBP y la prevalencia de ERGE luego del test diagnóstico.
La enfermedad por reflujo gastroesofágico no es simple. Dentro de esta denominación se agrupan cuadros tan dispares como el esófago de Barrett, que tiene una clara asociación (según el grado de displasia) con el cáncer de esófago, hasta cuadros puramente funcionales, como la PF, que es un cuadro ligado primordialmente a la hipersensorialidad en el que la exposición ácida es normal.
La estrategia de manejo más aceptada es la utilización en forma empírica de IBP, dado que se interpreta, según un concepto clásico, que el ácido es el principal mecanismo fisiopatogénico en esta entidad. Pero considerando la amplia gama de cuadros agrupados bajo la denominación de la ERGE, no es sorpresivo que exista una baja tasa de respuesta a IBP, llegando a menos del 50% en la enfermedad no erosiva.
Según las guías actuales, en pacientes que no tienen una respuesta óptima a IBP de manera total o parcial, se duplica la apuesta al cambiar de IBP o aumentar la dosis. Es así como en la actualidad administramos en general de manera crónica o por un largo término una medicación ante un diagnóstico incierto. En líneas generales no existen diferencias en el subgrupo de pacientes con enfermedad por reflujo no erosiva entre los distintos IBP disponibles, pero sí puede existir una variabilidad interindividual, por lo que estos pacientes suelen pasar de un IBP a otro cuando la respuesta no es la esperada.1, 4 Por otro lado, este grupo de pacientes suelen adicionar por su cuenta otros antiácidos para mejorar sus síntomas.
El uso crónico e indebido de IBP no solo pone en riesgo de posibles efectos adversos a los pacientes, sino que además genera muy importantes costos en salud.8
Luego de descartar los trastornos motores del esófago y la esofagitis eosinofílica como causa de la refractariedad de los síntomas, la impedanciometría/pH de 24 horas es el método diagnóstico considerado en la actualidad el patrón de oro para el monitoreo del reflujo. Permite evaluar simultáneamente la exposición ácida (que sigue siendo el principal parámetro para el diagnóstico de ERGE), el número de episodios de reflujo (a través de la impedancia), que pueden ser categorizados en ácidos y no ácidos, y la asociación sintomática. Según el último consenso de Porto, se define ERGE cuando el pH está por encima de 6% y se excluye cuando está por debajo de 4%. Entre 4 y 6% existe una “zona gris” en la que necesitamos otros parámetros, aún no bien definidos, para hacer el diagnóstico de ERGE (número de episodios de reflujo, impedancia basal).30 En este contexto es de utilidad la realización de un estudio de pH más prolongado, como el que se logra a través de la cápsula de pHmetría inalámbrica, en el que se obtienen registros de pH hasta las 96 horas.31 La impedanciometría/pH es un estudio con muy buena performance diagnóstica para la ERGE, no se han reportado complicaciones serias en la literatura, aunque es cierto que el hecho de colocar una sonda por vía nasal y tener que realizar previamente una manometría esofágica puede generar incomodidad en algunos pacientes.1 La realización de un monitoreo ambulatorio de reflujo permite categorizar a los pacientes en sus diferentes fenotipos y poder así diferenciar a los pacientes que tienen ERGE, en los que habrá que escalar o adaptar el tratamiento, de los que tienen un trastorno funcional, que se pueden beneficiar de otras estrategias de tratamiento. Es así como pacientes con una exposición ácida mayor a 6% serán categorizados como ERGE; si la exposición ácida es menor a 4% y el índice sintomático es negativo (no hay asociación temporal entre los síntomas y los episodios de reflujo) serán categorizados como PF, y si la exposición ácida es menor a 4% pero el índice sintomático es positivo serán categorizados como esófago hipersensible.28 Según el último consenso de Roma IV tanto la PF como el esófago hipersensible forman parte de los trastornos funcionales del esófago.7
El subgrupo de pacientes con PF responde mal a los IBP. Se considera que hasta un 25% de los pacientes responden a IBP por un mecanismo que se cree que tiene que ver con el efecto placebo de la droga.32 De ahí la importancia de identificar a este subgrupo de pacientes, cuyo manejo no pasa por el uso de IBP, sino de otro grupo de fármacos que sirvan para modular la sensorialidad, como los antidepresivos tricíclicos o los inhibidores de la recaptación de serotonina.32
Considerando a los QALY’S como utilidad, el valor esperado favorece al uso empírico de IBP, aunque casi sin diferencia con la estrategia de testear. Es aconsejable realizar en un futuro un análisis de costos para definir contundentemente la mejor estrategia a seguir.
Conflicto de interés. Ninguno.
Sostén financiero. Ninguno.
Referencias
- Katz P, Gerson L, Vela M. Guidelines for the Diagnosis and Management of Gastroesophageal Reflux Disease. Am J Gastroenterol 2013; 108: 308-328.
- Chiocca JC, Olmos JA, Salis GB, Soifer LO, Higa R, Marcolongo M. Prevalence, clinical spectrum and atypical symptoms of gastro-oesophageal reflux in Argentina: a nationwide population-based study. Aliment Pharmacol Ther 2005; 22: 331-342.
- Olmos JA, Ramos RI, Argonz J, Lozzi RD, Higa R, Gadea O, Perretta CJ, Caro LE, Cerisoli CL, Landoni NA, Salis G. Spectrum of endoscopic findings in patients with symptoms related to gastroesophageal reflux disease (GERD) in Argentina. Nationwide epidemiological study. Gastroenterology 2009; 136: A489-A490.
- Olmos JA, Piskorz MM, Vela MF. Revisión sobre enfermedad por reflujo gastroesofágico (ERGE). Acta Gastroenterol Latinoam 2016; 46: 160-172.
- Donnellan C, Sharma N, Preston C, Moayyedi P. Medical treatments for the maintenance therapy of reflux oesophagitis and endoscopic negative reflux disease. Cochrane Database Syst Rev 2005; 4: CD003245.
- Yamasaki T, Fass R. Reflux Hypersensitivity: a new functional esophageal disorder. J Neurogastroenterol Motil 2017; 23: 495-503.
- Drossman DA. Functional gastrointestinal disorders: history, pathophysiology, clinical features and Rome IV. Gastroenterology 2016; 150: 1262-1279.
- Francis D. High Economic Burden of Caring for Patients With Suspected Extraesophageal Reflux. Am J Gastroenterol 2013; 108: 905-911.
- Rozgony NR, Fang C, Kuczmarski MF, Bob H. Vitamin B (12) deficiency is linked with long-term use of proton pump inhibitors in institutionalized older adults: could a cyanocobalamin nasal spray be beneficial? J Nutr Elder 2010; 29: 87-99.
- Sheen E, Triadafilopoulos G. Adverse effects of long-term proton pump inhibitor therapy. Dig Dis Sci 2011; 56: 931-950.
- Lodato F, Azzaroli F, Turco L, Mazzella N, Buonfiglioli F, Zoli M, Mazzella G. Adverse effects of proton pump inhibitors. Best Pract Res Clin Gastroenterol 2010; 24: 193-201.
- Bavishi C, Dupont HL. Systematic review: the use of proton pump inhibitors and increased susceptibility to enteric infection. Aliment Pharmacol Ther 2011; 34: 1269-1281.
- Eom CS, Jeon CY, Lim JW, Cho EG, Park SM, Lee KS. Use of acid-suppressive drugs and risk of pneumonia: a systematic review and meta-analysis. CMAJ 2011; 183: 310-319.
- Johnstone J, Nerenberg K, Loeb M. Meta-analysis: proton pump inhibitor use and the risk of community-acquired pneumonia. Aliment Pharmacol Ther 2010; 31: 1165-1177.
- Giuliano C, Wilhelm SM, Kale-Pradhan PB. Are proton pump inhibitors associated with the development of community-acquired pneumonia? A meta-analysis. Expert Rev Clin Pharmacol 2012; 5: 337-344.
- Hermos JA, Young MM, Fonda JR, Gagnon DR, Fiore LD, Lawler EV. Risk of community-acquired pneumonia in veteran patients to whom proton pump inhibitors were dispensed. Clin Infect Dis 2012; 54: 33-42.
- Targownik LE, Lix LM, Leung S, Leslie WD. Proton-pump inhibitor use is not associated with osteoporosis or accelerated bone mineral density loss. Gastroenterology 2010; 138: 896-904.
- Sibbing D, Morath T, Stegherr J, Braun S, Vogt W, Hadamitzky M, Schömig A, Kastrati A, von Beckerath N. Impact of proton pump inhibitors on the antiplatelet effects of clopidogrel. Thromb Haemost 2009; 101: 714-719.
- Furuta T, Iwaki T, Umemura K. Influences of different proton pump inhibitors on the anti-platelet function of clopidogrel in relation to CYP2C19 genotypes. Br J Clin Pharmacol 2010; 70: 383-392.
- Gerson LB, McMahon D, Olkin I. Lack of significant interactions between clopidogrel and proton pump inhibitor therapy: meta-analysis of existing literature. Dig Dis Sci 2012; 57: 1304-1313.
- Wise J. Proton pump inhibitors may be linked to dementia risk. BMJ 2016; 352: i972.
- Kuller LH. Do Proton Pump Inhibitors Increase the Risk of Dementia? JAMA Neurol 2016; 73: 379-381.
- Lazarus B, Chen Y, Wilson FP, Sang Y, Chang AR, Coresh J, Grams ME. Proton Pump Inhibitor Use and the Risk of Chronic Kidney Disease. AMA Intern Med 2016; 176: 238-246.
- El-Serag H, Becher A, Jones R. Systematic review: persistent reflux symptoms on proton pump inhibitor therapy in primary care and community studies. Aliment Pharmacol Ther 2010; 32: 720-737.
- Pauker SG, Kassirer P. Decision analysis. N Engl J Med 1987; 316: 250-258.
- Hunink M, Glassiou P. Decision making in health and medicine. Integrating evidence and values. Cambridge University Press 2001; 2: 32.
- Sigterman KE, van Pinxteren B, Bonis PA, Lau J, Numans ME. Short-term treatment with proton pump inhibitors, H2- receptor antagonists and prokinetics for gastro-oesophageal reflux disease-like symptoms and endoscopy negative reflux disease (Review). The Cochrane Library 2013, Issue 5.
- Roman S, Gyawali CP, Savarino E, Yadlapati R, Zerbib F, Wu J, Vela M, Tutuian R, Tatum R, Sifrim D, Keller J, Fox M, Pandolfino JE, Bredenoord AJ, GERD consensus group. Ambulatory reflux monitoring for diagnosis of gastroesophageal reflux disease: Update of the Porto consensus and recommendations from an international consensus group. Neurogastroenterol Motil 2017; 29: 1-15.
- Boeckxstaens G, El-Serag HB, Smout AJPM, Kahrilas PJ. Symptomatic reflux disease: the present, the past and the future. Gut 2014; 63: 1185-1193.
- Gerson LB, Ullah N, Hastie T, Triadafilopoulos G, Goldstein M. Patient-Derived Health State Utilities for Gastroesophageal Reflux Disease. Am J Gastroenterol 2005; 100: 524-533.
- Rona Marie A Lawenko, Yeong Yeh Lee. Evaluation of Gastroesophageal Reflux Disease Using the Bravo Capsule pH System. J Neurogastroenterol Motil 2016; 22: 25-30.
- Yamasaki T, O’Neil J, Fass R. Update on Functional Heartburn. Gastroenterol Hepatol (NY) 2017; 13: 725-734.
Correspondencia: María Marta Piskorz
Aristóbulo del Valle 5155, Benavídez. Tigre, provincia de Buenos Aires, Argentina / Tel.: 1533192885
Correo electrónico: maipiskorz@me.com
Acta Gastroenterol Latinoam 2019;49(4):341-348
 Revista ACTA Órgano Oficial de SAGE
Revista ACTA Órgano Oficial de SAGE