Solución del caso
Se reciben los resultados de la anatomía patológica: bulbo y duodeno proximal con atrofia vellositaria total, hiperplasia críptica y aumento de los linfocitos intraepiteliales (LIES); área estenótica con displasia de bajo grado.
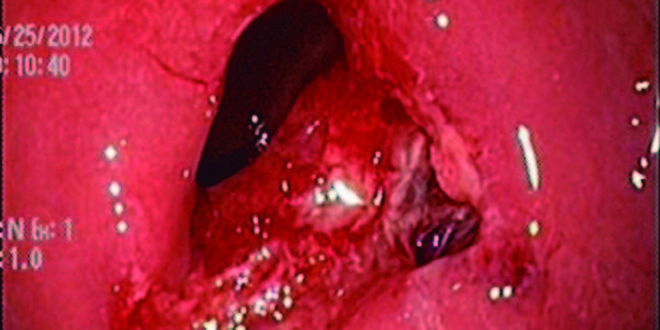
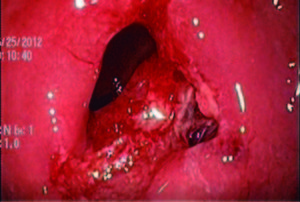
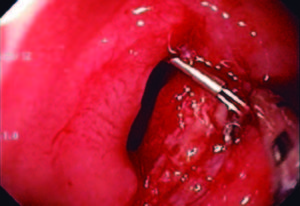
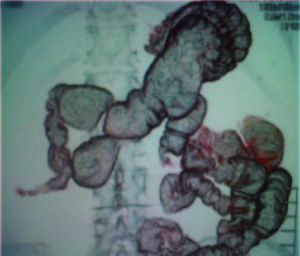
Luego de la evaluación riesgo/beneficio conjuntamente con la paciente, se decide realizar la resección mucosa endoscópica (RME) con ligadura con bandas en dos sesiones. En la primera se reseca la mitad de la lesión y al mes se completa la RME de la lesión remanente, se produce una perforación de aproximadamente 10 mm de diámetro (Figura 2). Se colocan clips (Figura 3), se cierra la brecha de manera efectiva.
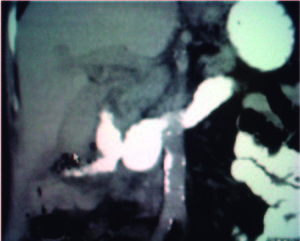
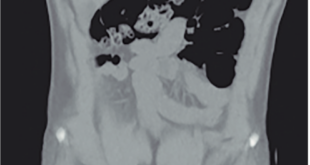
Evoluciona sin dolor post procedimiento inmediato, con una tomografía computada (TC) helicoidal que muestra fuga de contraste con mínima colección (Figuras 4 y 5).
Se decide tratamiento médico, con un control estricto en unidad cerrada, antibioticoterapia, alimentación enteral por sonda K 108 a partir del tercer día, durante 10 días.
Se realiza una nueva TC abdominal con contraste, que no evidencia fuga ni colecciones. Se otorga el alta y control ambulatorio luego de 14 días de internación.
El estudio histológico de las resecciones endoscópicas reveló un adenoma con áreas de displasia de bajo y alto grado.
A los 6 y 12 meses, se realizaron nuevos controles endoscópicos con biopsias negativas para displasia.
Discusión
La enfermedad celíaca (EC) es un trastorno sistémico inmunitario provocado por el gluten de la dieta en personas genéticamente susceptibles. Es más frecuente en el sexo femenino y comúnmente se presenta a partir de la segunda década de la vida. Está demostrado que los pacientes que expresan el antígeno de histocompatibilidad HLA-DQ2 o HLA-DQ8 presentan mayor predisposición a desarrollar la enfermedad.1
La asociación de la EC con los tumores malignos del intestino delgado (TMID) ha sido confirmada por Pan y Morrison en un estudio de 235 pacientes celíacos en el Reino Unido, donde el riesgo relativo fue de 82,6 para adenocarcinoma de intestino delgado.2
La enfermedad de Crohn, los síndromes genéticos como la poliposis adenomatosa familiar, síndrome de Peutz-Jeghers y el cáncer de colon hereditario no polipoide (síndrome de Lynch) son señalados como factores de riesgo para desarrollar tumores malignos de intestino delgado. En la población general, los TMID representan solo el 3% de todos los cánceres gastrointestinales y el subtipo histológico más frecuente es el adenocarcinoma, que constituye el 35-50%, seguido por los tumores carcinoides (30%), los linfomas (15%) y los tumores estromales o sarcomas (10%). La localización más común es el duodeno (55%), seguidos del yeyuno (30%) y el íleon (15%).
En pacientes con EC, el adenocarcinoma es el TMID más frecuente luego del linfoma, el yeyuno es la localización más común, y luego la duodenal, como en nuestra paciente.1-3 La etiología y los mecanismos patogénicos de estos tumores vinculados a la EC no son claros. Se han sugerido las siguientes explicaciones: 1) aumento de la población de linfocitos que infiltran la mucosa, 2) aumento de la permeabilidad a los factores oncogénicos, 3) malabsorción de sustancias protectoras como vitaminas A y E y 4) un sistema inmunitario alterado.5
El método de elección para el diagnóstico de los TMID es la endoscopía con toma de biopsia de lesiones en el tracto superior, puede ser necesario asociar la ecoendoscopía, y en lesiones yeyunoileales la enterotomografía es el método ideal.6
Las lesiones duodenales susceptibles de resección endoscópica son los adenomas, carcinomas in situ, tumores neuroendocrinos y tumores del estroma gastrointestinal (GIST).
En nuestra paciente, luego de evaluar alternativas terapéuticas, optamos por la resección endoscópica, por tener menor morbimortalidad comparada con la duodenopancreatectomía cefálica (DPC).
La disección submucosa endoscópica (DSE) en duodeno es compleja debido a la existencia de una capa submucosa de muy escaso grosor, a la abundante vascularización de la misma y a la presencia de una capa delgada de muscular, todo lo cual aumenta el riesgo de sangrado y perforación, llegando esta última a tasas > 20 %.5 No existe estandarización en cuanto al tamaño de las lesiones a tratar.
Los beneficios de la DSE en duodeno son marginales respecto de la RME, con la excepción de los tumores subepiteliales encapsulados (neuroendocrinos, etc.) de tamaño pequeño-medio, en los que la ecoendoscopía haya excluido afectación de la muscular propia o lesiones regionales. La complicación más frecuente es la hemorragia. Se debe realizar tratamiento de los vasos visibles con pinzas de coagulación, coagulación con argón plasma o catéter bipolar, evitando coagulación excesiva, que puede ocasionar perforaciones diferidas. Se debe vigilar la posible perforación duodenal, tanto la inmediata como la perforación diferida, por la exposición de la escara al jugo pancreático y la bilis. La tasa de perforación asociada a DSE en duodeno es inaceptablemente alta en algunos estudios, llegando al 36%. Recomendaciones: debido a la elevada incidencia de complicaciones (hemorragia, perforación), la DSE duodenal debe realizarse por expertos. Nivel de evidencia 3. Grado de recomendación D.1
Una vez diagnosticada la perforación, hay que decidir cuál es el mejor tratamiento, pudiéndose optar por colocar clips en agudo o colas biológicas, si el tamaño lo permite.
El tratamiento de la perforación dependerá del tamaño de la misma, de un diagnóstico precoz y de la condición clínica del paciente. En nuestro caso, el tratamiento conservador fue efectivo.
Si el paciente presenta hiperdinamia o signos de peritonitis debe realizarse toilette abdominal laparoscópica o laparotómica, con cierre simple de la perforación y sonda de alimentación enteral. La segunda opción puede ser parche sero-seroso duodeno-yeyunal o duodenorrafia con ligadura de píloro, exclusión duodenal y gastroyeyunoanastomosis.8, 9
El drenaje percutáneo guiado por ecografía y TC se ha descripto en colecciones localizadas post perforaciones. Recientemente se ha descripto la utilización de stent forrados colocados por VEDA o radioscopía, teniendo en cuenta la desembocadura de la ampolla de Váter.
Si el tumor es de mayor tamaño y no es pasible de resección endoscópica, se puede realizar resección mayor con duodenectomia parcial o duodenopancreatectomía cefálica por vía laparoscópica o abierta.
La EC se asocia con un aumento del riesgo de desarrollar tumores del intestino delgado; el linfoma y el adenocarcinoma son los más frecuentes. La vigilancia clínica de estos pacientes y el uso de los métodos de diagnóstico cuando se evidencian síntomas, aunque sean inespecíficos, permiten el diagnóstico precoz y su resección total con la potencial curación. Si la lesión es menor a 2 cm se puede realizar REM, teniendo presente el alto índice de complicaciones a nivel duodenal. El presente caso clínico reúne la presentación de un tercer adenocarcinoma en una paciente con EC y el manejo de una complicación producto de la resección mucosa endoscópica.
Conflicto de interés. Declaramos no tener conflictos de interés.
Sostén financiero. No tenemos sostén financiero.
Referencias
- Raab L, Dobarro M, Brugnolo M, Fernández Pardal R, Dalmasso L, Bauni C, Lambertini R. Complicaciones de la enfermedad celíaca. Rev Hosp Ital B Aires 2013; 33: 96-100.
- Pan SY, Morrison H. Epidemiology of cancer of the small intestine. World J. Gastrointest Oncol 2011; 3: 33-42.
- Baños Madrid R, Mercader Martínez J, Sánchez Bueno F. Bas Bernal A. Complicación asociada a la enfermedad celíaca. An Med Interna 2002; 19: 81-84.
- Fraguela Mariña JA. Transduodenal ampullectomy in the treatment of villous adenomas and adenocarcinomas of the Vater’s ampulla. Rev Esp Enfer Dig 2004; 96: 829-834.
- Shibukawa G, Irisawa A, Ai Sato, Abe Y, Yamabe A, Arakawa N, Takasaki Y, Maki T, Yoshida Y, Igarashi R, Yamamoto S, Ikeda T, Hojo H. Endoscopic Mucosal Resection Performed Underwater for Nonampullary Duodenal Epithelial Tumor: Evaluation of Feasibility and Safety. Gastroenterol Res Pract 2018; 2018: ID 7490961.
- Theopistosa V, Theocharisa G, Konstantakisa C, Kitroub P, Kehagiasc I, Triantosa C, Thomopoulos K. Non-Operative Management of Type 2 ERCP-Related Retroperitoneal Duodenal Perforations: A 9-Year Experience from a Single Center. Gastroenterol Res 2018; 11: 207-212.
- Goikoetxea A, Chaveli C, Janire M, Sainz B, Palomo A, Iñigo JJ. Manejo quirúrgico de las perforaciones duodenales post CPRE. Cir Esp 2015; 93: 831-832.
- Li D, Si X, Wan T, Zhou Y. Outcomes of surgical resection for primary duodenal adenocarcinoma: A systematic review. Asian J Surg. 2019; 42: 46-52.
- Bostancı O, Battal M, Pınar Yazıcı P, Demir U, Alkım C. Management of iatrogenic injuries due to endoscopic sphincterotomy: Surgical or conservative approaches. Turk J Surg 2018; 34: 24-27.
Acta Gastroenterol Latinoam 2019;49(4): 402-404
 Revista ACTA Órgano Oficial de SAGE
Revista ACTA Órgano Oficial de SAGE