Hui Jer Hwang,1 María Lucila Petruzzi,1 Silvia Gutiérrez,2 Claudia Fuxman,1 Fabio Nachman1
1 Hospital Universitario Fundación Favaloro.
2 Hospital Británico.
Ciudad Autónoma de Buenos Aires, Argentina.
Acta Gastroenterol Latinoam 2020;50(4):431-438
Recibido: 27/05/2020 / Aprobado: 15/10/2020 / Publicado en www.actagastro.org el 14/12/2020
Resumen
Antecedentes. La insuficiencia pancreática exocrina se define como la incapacidad de mantener una secreción pancreática o mantener una digestión alimentaria normal. Es una entidad subdiagnosticada. Objetivo. Recabar información sobre el estado actual del conocimiento de la insuficiencia pancreática exocrina en los profesionales de la salud en Argentina. Materiales y método. Entre agosto y noviembre de 2018 se realizó una encuesta anónima que fue enviada por correo electrónico. Respondieron 447 profesionales de un total de 2054 encuestas enviadas. Resultados. Observamos que una proporción importante de profesionales no relacionó la insuficiencia pancreática exocrina con varias etiologías que la pueden causar. Los síntomas de insuficiencia pancreática exocrina como la diarrea esteatorrea (96,2%) y la pérdida de peso (85%) fueron los más elegidos. En relación con el diagnóstico, los síntomas digestivos (60,6%) y la prueba de elastasa en la materia fecal (59,5%) fueron las opciones más seleccionadas. Con respecto al tratamiento, la mayoría optó por indicar la toma de las cápsulas de pancreatina durante las ingestas (61,3%). Sólo el 37,4% eligió la dosis inicial recomendada por las guías internacionales. La dieta variada y sin restricción de grasa fue indicada sólo por el 40% de los encuestados. En el control de la respuesta al tratamiento, la mejoría de los síntomas (87,5%) y la antropometría (59,7) fueron los parámetros más utilizados. Sólo el 22% utilizó guías clínicas de manejo de la insuficiencia pancreática exocrina. Conclusiones. En esta encuesta observamos que una proporción importante de profesionales desconoce los aspectos relevantes en relación con la etiología, la manifestación clínica, el diagnóstico y el manejo nutricional y farmacológico de la insuficiencia pancreática exocrina.
Palabras claves. Insuficiencia pancreática exocrina, diagnóstico, tratamiento, encuesta.
Exocrine Pancreatic Insufficiency: Current State of Knowledge among Professionals in Argentina
Summary
Background. Exocrine pancreatic insufficiency is defined as the inability to maintain pancreatic secretion or maintain normal food digestion. It is an underdiagnosed entity. Objective. To collect information from the health professionals of different specialties in our country on the current state of knowledge of exocrine pancreatic insufficiency. Material and method. During the period comprising from August to November 2018, an anonymous survey was conducted. The survey was sent by e-mail. 447 professionals responded from a total of 2054 surveys sent. Results. We observed that a significant proportion of professionals did not relate exocrine pancreatic insufficiency with various etiologies that may cause it. Typical exocrine pancreatic insufficiency symptoms such as diarrhea-steatorrhea (96.2%) and the weight loss (85%) were the most chosen. Regarding diagnostic methods, digestive symptoms (60.6%) and the fecal elastase test (59.5%) were the most selected options. Regarding treatment, most chose to indicate the intake of the PERT capsules during food ingestion (61.3%). Only the 37.4% chose the initial dose recommended by most guidelines. A varied diet without fat restriction was indicated by the 40% of the respondents. In relation to the control of response to treatment, the improvement of symptoms (87.5%) and anthropometry (59.7) were the most used parameters. Most professionals do not use clinical guidelines for the management of these patients and only 22% used the guidelines. Conclusion. Based on the data obtained in this survey, we observed that a significant proportion of professionals do not know the relevant aspects in relation to the etiology, the clinical manifestations, the diagnosis, and the nutritional and pharmacological management of exocrine pancreatic insufficiency.
Key words. Exocrine pancreatic insufficiency, diagnoses, treatment, survey.
Abreviaturas
IPE: Insuficiencia pancreática exocrina.
13C-MTG: Triglicéridos mixtos marcados con 13 carbono.
TREP: Terapia de reemplazo de las enzimas pancreáticas.
IBP: Inhibidor de la bomba de protones.
PC: Pancreatitis crónica.
PA: Pancreatitis aguda.
DPC: Duodenopancreatectomía cefálica.
FQ: Fibrosis quística.
CCK: Colecistoquinina.
PhEu: Unidad de Farmacopea Europea.
Introducción
La insuficiencia pancreática exocrina (IPE) se define como la incapacidad de mantener una secreción pancreática o mantener una digestión alimentaria normal. El estado de mala digestión de los nutrientes causado por la insuficiente secreción de enzimas pancreáticas, su inadecuada activación, su degradación precoz o la ineficiente interacción entre la enzima y el alimento, condiciona una malnutrición calórico-proteica y déficits vitamínicos.1, 2
Las causas de la IPE pueden ser de origen pancreático o extrapancreático. Las causas más frecuentes son: las pancreatitis crónica y aguda, la fibrosis quística, el tumor pancreático, la diabetes, la esteatosis pancreática, la cirugía pancreática, entre otras.1
Los síntomas en los pacientes con la IPE son variables. El cuadro clínico clásico consiste en la esteatorrea y la pérdida de peso. Sin embargo, un porcentaje importante de pacientes se manifiesta con síntomas inespecíficos como la distensión, el meteorismo y el dolor abdominal; aunque puede presentarse de manera asintomática y solo manifestarse por la presencia de marcadores séricos de deficiencia nutricional (macro y micronutrientes).1-3
En la actualidad, disponemos de varias herramientas para el diagnóstico y la evaluación de la IPE. La clínica, los parámetros antropométricos y los marcadores nutricionales séricos son variables importantes cuando se sospecha la IPE. Los métodos diagnósticos de la IPE disponibles se basan en: la evaluación de la secreción pancreática (el test de secretina, ceruleína o colecistoquinina y el test de elastasa en la materia fecal), la determinación de grasa en la materia fecal (Van de Kamer y esteatocrito) y la evaluación de la maldigestión de la grasa (el test de aliento con triglicéridos mixtos marcados con 13C (13C-MTG)).3, 4
La terapia de reemplazo de las enzimas pancreáticas (TREP) es el pilar del tratamiento de la IPE. Las cápsulas deben administrarse por vía oral con las comidas para lograr un efecto óptimo.4-6
La IPE es una condición clínica subdiagnosticada que impacta en la calidad de vida, morbilidad e, incluso, mortalidad de los pacientes, por lo que consideramos que es muy importante obtener información sobre el estado actual del conocimiento de la IPE en los profesionales de la salud. El diagnóstico temprano y correcto de la IPE podría mejorar la calidad de vida de los pacientes y optimizar los gastos en el sistema de salud. Por las razones mencionadas, realizamos la primera encuesta en Argentina para evaluar cuál era el conocimiento de los profesionales sobre esta entidad.
Nuestro objetivo fue determinar, mediante la encuesta, el estado actual del conocimiento sobre la IPE en los profesionales de la salud de las diferentes especialidades en Argentina.
Materiales y métodos
Durante el período de agosto a noviembre de 2018, se realizó una encuesta anónima a nivel nacional dirigida a los médicos de las diferentes especialidades: gastroenterología, clínica médica, medicina familiar, cirugía, oncología, pediatría y licenciados en nutrición. La encuesta consistió en 10 preguntas con respuestas de opción múltiple y a completar, dirigidas a recabar información sobre: 1) datos del encuestado (edad, género, especialidad y número aproximado de pacientes atendidos mensualmente con diagnóstico o sospecha de la IPE); 2) conocimiento del profesional respecto a la etiología; 3) manifestaciones clínicas; 4) métodos de diagnóstico; 5) modo de administración de la TREP; 6) dosis inicial de la TREP; 7) régimen dietario recomendado para los pacientes con la IPE; 8) métodos para evaluar la respuesta al tratamiento con la TREP; 9) indicación del IBP en asociación con la TREP; 10) adherencia a las guías clínicas para el manejo de los pacientes con la IPE.
El diseño de la encuesta se realizó a través de un formulario de Google y la información se guardó en Google Drive. Solo pudieron acceder a los resultados de la encuesta los investigadores de este proyecto. Se solicitó la colaboración del Club del Páncreas de la República Argentina que envió la encuesta al correo electrónico de 2054 socios registrados en su base de datos.
Este estudio no posee conflictos de interés.
Estadística
Para el procesamiento de los datos se utilizó el programa SPSS versión 20.0. Los datos obtenidos se informaron como porcentaje, media, mediana, desvío estándar o rango, según correspondiera.
Resultados
Datos demográficos (edad, sexo, especialidad y número de pacientes con la IPE o su sospecha atendidos por mes). Hubo un leve predominio del género masculino en los encuestados (n = 241; 54%). La mediana de la edad fue 39 años (rango: 25 a 73). En relación con la especialidad, mayoritariamente respondieron los gastroenterólogos (n = 195), seguidos por los cirujanos (n = 124) y los médicos internistas (n = 66); las especialidades restantes fueron los licenciados en nutrición (n = 24), medicina familiar (n = 12) y otras (n = 26). El 83,4% (n = 373) de los encuestados no asiste a pacientes con la IPE o atiende menos de 5 pacientes por mes. Sólo el 9,6% (n = 43) asiste entre 6 y 10 pacientes, mientras que los que atienden a más de 10 fueron únicamente el 6% (n = 27).
Etiología. Se propusieron 7 etiologías de la IPE en la encuesta: pancreatitis crónica (PC), pancreatitis aguda (PA), duodenopancreatectomía cefálica (DPC), cáncer de páncreas, tumor periampular, fibrosis quística (FQ) y gastrectomía. Los encuestados que seleccionaron todas las causas fueron solamente 80 (18%). La PC fue la opción más elegida (n = 386; 86,2%) como causa de la IPE, seguida de la DPC (n = 325; 73%), del cáncer de páncreas (n = 297; 66,4%) y de la FQ (n = 277; 62%). Por el contrario, la gastrectomía (n = 196; 43,8%), el tumor periampular (n = 160; 35,8%) y la PA (n = 153; 34,2%) fueron las opciones menos elegidas.
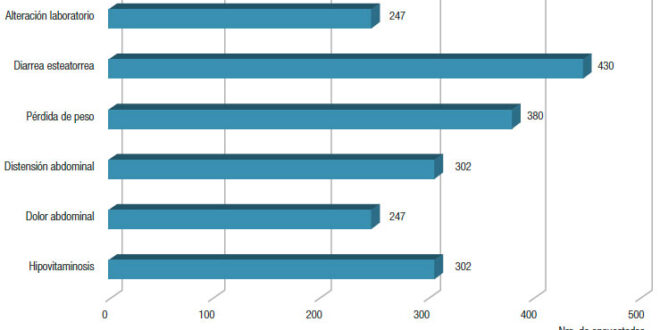
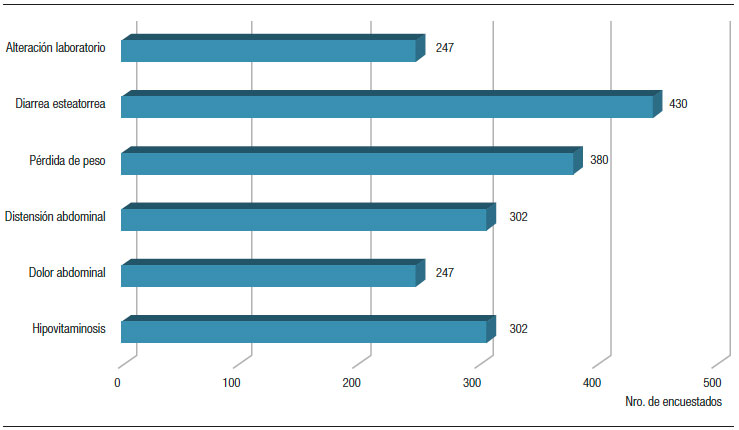
Manifestaciones clínicas de la IPE. En relación con los síntomas y signos, el resultado fue muy variable: la mayoría (n = 430) respondió diarrea esteatorrea, seguida de la pérdida de peso (n = 380) y, en tercer lugar, la distensión abdominal e hipovitaminosis. Los menos elegidos fueron el dolor abdominal y la alteración de laboratorio relacionada con el estado nutricional (Figura 1).
Figura 1. Resultados de las manifestaciones clínicas de la IPE seleccionados por los encuestados
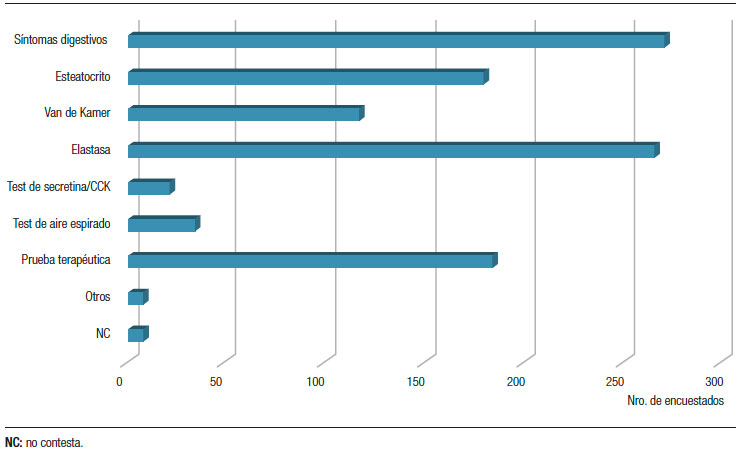
Métodos diagnósticos de la IPE. Al interrogar a los encuestados sobre la manera en la que realizan el diagnóstico de la IPE, una proporción importante seleccionó a los síntomas digestivos (n = 271) y la prueba terapéutica con la TREP (n = 184). Entre los métodos de laboratorio, la mayoría optó por la elastasa fecal (n = 266). Los menos elegidos fueron el esteatocrito y la prueba de Van de Kamer. En cambio, una minoría seleccionó pruebas de diagnóstico no disponibles actualmente en Argentina (aunque están descriptas en la literatura) como la prueba de secretina/ colecistoquinina (CCK) y la prueba del aliento 13C-MTG (Figura 2). Cuando analizamos según la especialidad, la elastasa fecal fue la prueba más elegida por los gastroenterólogos (n = 166; 85,1%), seguida por los síntomas digestivos (n = 113; 58%) y el esteatocrito (n = 104; 53%). En las otras especialidades, los síntomas digestivos fueron los más elegidos por los cirujanos (n = 80; 64,5%), los internistas (n = 39; 59,1%), los licenciados en nutrición (n = 18; 75%) y los médicos de familia (n = 8; 66,7%). Los internistas y los médicos de familia optaron más por el esteatocrito (45% y 42%) y el test de Van de Kamer (42% y 33%) que la elastasa fecal (27% y 8%), respectivamente.
Figura 2. Métodos de diagnóstico de la IPE seleccionados por los encuestados
Modo de administración de la TREP y la dosis inicial. El 61,3% (n = 274) respondió que la toma de las cápsulas de pancreatina es durante la comida. Sin embargo, un tercio de los profesionales (n = 147) la indica antes de la comida. La mayoría de los gastroenterólogos (n = 157; 80,5%) y de los licenciados en nutrición (n = 19; 79,2%) indica la TREP durante las ingestas. Sin embargo, el 42% de los cirujanos (n = 52) y la mitad de los médicos internistas (n = 35) y médicos de familia (n = 6) eligieron indicarla antes de las comidas.
En relación a la dosis, el 37,4% (n = 167) seleccionó la dosis inicial recomendada por la mayoría de las guías publicadas (40000-50000 U PhEu en las comidas principales y 20000-25000 U PhEu en las comidas menores), mientras que el 35,6% (n = 159) eligió una menor dosis (20000-30000 U PhEu y 10000-20000 U PhEu, respectivamente) (Figura 3).1, 3, 5, 6, 9 Con respecto a las especialidades, los gastroenterólogos (n = 97; 49,7%) fueron los que más eligieron la dosis recomendada. Por otro lado, el 55% (n = 68) de los cirujanos y el 64% (n = 42) de los médicos internistas seleccionaron una dosis inicial menor a la recomendada.
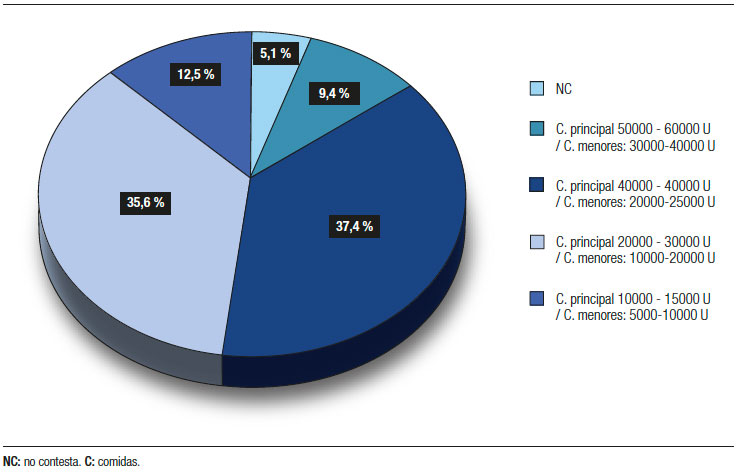 Dosis inicial de la TREP elegida por los encuestados
Dosis inicial de la TREP elegida por los encuestados
Dieta adecuada para pacientes con la IPE. El 40% (n = 180) de los encuestados respondió una dieta variada y sin restricción de grasa que es lo recomendado. Un porcentaje similar derivó al paciente directamente a un licenciado en nutrición para el manejo de la dieta. Una cantidad no despreciable de profesionales (n = 79; 17,7%) eligió la dieta con restricción de grasa.
Analizando según las especialidades, la mayoría de los licenciados en nutrición (n = 22; 92%) seleccionó la dieta variada y sin restricción de grasa, seguidos por los gastroenterólogos (n = 93; 48%). Los cirujanos, los internistas y los médicos de familia fueron los que con más frecuencia derivaron a los licenciados en nutrición. Sin embargo, de los profesionales que no derivaron para el asesoramiento de la dieta, la mitad lo hizo en forma incorrecta restringiendo la grasa en la dieta.
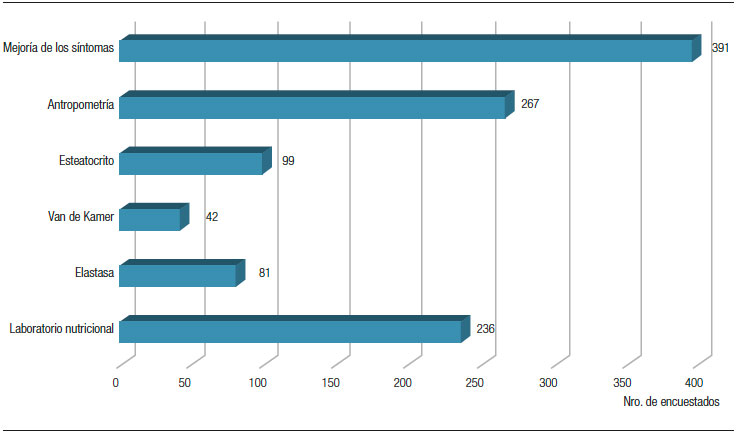
Control de respuesta al tratamiento con pancreatina. La mejoría de los síntomas y el control de los parámetros antropométricos fueron los métodos más elegidos, seguidos por las variables bioquímicas relacionadas con el estado nutricional. En cambio, los estudios que requieren el análisis de la materia fecal (esteatocrito, Van de Kamer y elastasa) fueron los menos elegidos por los encuestados (Figura 4).
Figura 4. Métodos de control de respuesta al tratamiento con pancreatina elegidos por los encuestados
Indicación del IBP. En relación con la administración del IBP, fueron indicados solo si no hay respuesta adecuada a la TREP en el 39,1% (n = 175), nunca lo indican en el 31,5% (n = 141) y siempre lo hacen en el 27,7% (n = 124).
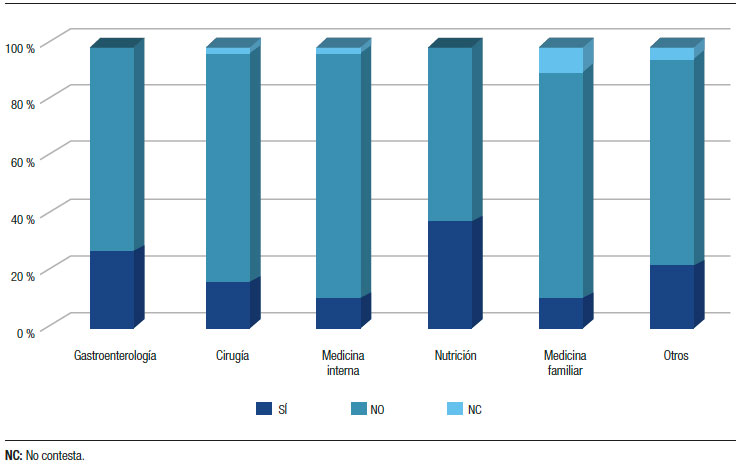
Utilización de las guías clínicas sobre la IPE. La mayoría de los profesionales contestó que no usa las guías clínicas para el manejo de estos pacientes.3, 4, 6, 7, 9 Sólo el 22% (n = 97) respondió que utiliza las guías. Los gastroenterólogos (n = 54; 27,7%) y los licenciados en nutrición (n = 9; 37,5%) fueron los que más contestaron afirmativamente (Figura 5).
Figura 5. Utilización de guías clínicas sobre la IPE según la especialidad
Discusión
Este estudio es la primera encuesta que se realizó en Argentina para evaluar el conocimiento de los profesionales sobre el manejo de la IPE.
Una baja tasa de los encuestados (18%) seleccionó todas las etiologías de la IPE incluidas en la encuesta. Esto podría explicar en parte el subdiagnóstico de esta entidad en nuestro país. La PC, la DPC, la FQ y el cáncer de páncreas son las causas más frecuentes de la IPE y fueron las más elegidas. La mayoría no consideró a la cirugía gastrointestinal como gastrectomía, a la PA y al tumor periampular como posibles causas. Por ejemplo, la PA leve puede producir una IPE transitoria, mientras que la PA severa con necrosis puede llevar a una IPE permanente, especialmente si fueron sometidas a necrosectomía.12 Otro ejemplo es el tumor periampular que puede provocar una IPE por obstrucción del conducto pancreático. El tratamiento adecuado con la TREP podría mejorar la calidad de vida y la tolerancia al tratamiento quirúrgico posoperatorio y oncológico en estos pacientes. 13
En cuanto a las manifestaciones clínicas de la IPE, la mayoría seleccionó a la diarrea esteatorrea y la pérdida de peso. Si bien son los síntomas más típicos, no siempre están presentes. Por otro lado, síntomas y signos muy frecuentes (como la distensión, el dolor abdominal o los indicadores de laboratorio de malnutrición) no fueron considerados por una proporción no despreciable de encuestados. Esto podría ser otra causa del subdiagnóstico, al no asociar estos síntomas como una manifestación de la IPE.
La prueba óptima para el diagnóstico de mala digestión de las grasas y de la IPE sería aquella que presente alta sensibilidad y especificidad, sea simple y accesible. Hasta la actualidad, no hay ninguna prueba que cumpla estrictamente todos estos requisitos. La elección del método de laboratorio para el diagnóstico de la IPE dependerá del escenario clínico, la preferencia y familiaridad de la prueba por el profesional y factores muy importantes como son la disponibilidad y la accesibilidad. La prueba de Van de Kamer es considerada el patrón de oro en la mayoría de los trabajos de investigación.7, 14 En la práctica diaria, no se utiliza con frecuencia debido a la baja adherencia a cumplir estrictamente la dieta y la recolección de toda la materia fecal, además de ser engorroso. La prueba de aliento 13C-MTG tiene alta sensibilidad y especificidad, pero no está disponible actualmente en Argentina.14 Los parámetros clínicos, bioquímicos y la elastasa fecal en conjunto son en la actualidad los métodos más usados.8, 10 Con respecto al diagnóstico de la IPE en nuestra encuesta, los síntomas digestivos fueron los más elegidos, principalmente por los cirujanos, los licenciados en nutrición, los médicos internistas y de familia; en cambio, la elastasa fecal fue el más elegido por los gastroenterólogos.
Con respecto al tratamiento, los gastroenterólogos y los licenciados en nutrición fueron los que más respondieron correctamente sobre la dosis de la TREP recomendada (comida principal: 40000-50000 U de PhEu; comida menor: 20000-25000 U de PhEu), el momento de la toma y el tipo de dieta de acuerdo a las guías disponibles.1 Si bien, en líneas generales, la mayoría eligió indicar las enzimas pancreáticas durante las comidas con las dosis recomendadas, muchos médicos de familia, internistas y cirujanos eligieron la toma de las enzimas antes de las comidas y en dosis menores a las recomendadas. Es vital que la dosis indicada sea la adecuada para mejorar la sintomatología y el estado nutricional de los pacientes, además de bajar la morbimortalidad relacionada con la IPE.
Si bien la mayoría de los especialistas indica correctamente una dieta variada sin restricción de grasas, el 18% indica incorrectamente la restricción de grasa en la dieta, lo que podría generar más desnutrición e hipovitaminosis.1 Observamos que la mayoría de los licenciados en nutrición y casi la mitad de los gastroenterólogos indicaron correctamente la dieta. En relación con otras especialidades, su mayoría deriva a licenciados en nutrición.
Sobre el control de la respuesta al tratamiento, si bien todas las opciones son válidas, la mejoría de los síntomas y el control del estado nutricional (antropométrica y laboratorio) fueron los parámetros más utilizados por todos los especialistas. La elección del método para evaluar la respuesta al tratamiento dependerá de cada escenario y la disponibilidad de estos.1
La gran mayoría de los profesionales no adhiere a ninguna de las guías médicas para el manejo de la IPE: probablemente esta sea una de las razones de la falta de conocimiento en su manejo adecuado.3, 4, 6, 7, 9
Una de las principales limitaciones de este estudio fue el bajo porcentaje de profesionales que respondió a la encuesta (21,8%); aquellos que lo hicieron podrían vincularse a un mayor interés en la IPE, por lo que podría haber un sesgo en los resultados. Otra limitación puede ser el formato de la encuesta cuyas consignas no fueron planteadas en base a escenarios clínicos específicos: esto podría haber causado distintas interpretaciones en los encuestados, especialmente en los temas relacionados con los métodos de diagnóstico, la dosis de la TREP, la evaluación de la respuesta al tratamiento y la indicación del IBP asociado a la TREP.
Como fue la primera encuesta en nuestro país que evaluó el conocimiento de los profesionales sobre la IPE, consideramos que la información obtenida es de gran valor para planificar programas educacionales y constituye la principal fortaleza del estudio.
De forma posterior a la realización de esta encuesta, se publicó el “I Consenso Argentino de la IPE” por un grupo multidisciplinario de profesionales. En este se desarrollaron diferentes aspectos de la IPE (etiología, diagnóstico y manejo) y fue auspiciado por el Club del Páncreas en el 2018.1
En conclusión, en esta encuesta pudimos obtener un panorama general del conocimiento actual de los profesionales de diferentes especialidades de la salud sobre la IPE. Un considerable número de encuestados que respondieron desconocía los aspectos importantes relacionados a su etiología, su diagnóstico y su tratamiento. Solo una minoría adhiere a las guías internacionales. El conocimiento de la IPE en todos sus aspectos permitirá el diagnóstico y tratamiento apropiado de los pacientes para mantener el estado nutricional, prevenir complicaciones y lograr una buena calidad de vida.
Agradecimientos. Agradecemos la colaboración del Club del Páncreas de la República Argentina.
Conflicto de intereses. Ninguno de los autores presenta conflicto de intereses.
Sostén financiero. Este estudio no ha recibido ningún tipo de aporte económico.
Referencias
- Basso S, Canicoba M, Capitanich P, et al. I Consenso argentino de diagnóstico y tratamiento de la insuficiencia pancreática exocrina. Acta Gastroenterol Latinoam 2018; 48 (3): 213-225.
- Othman MO, Harb D, Barkin JA. Introduction and practical approach to exocrine pancreatic insufficiency for the practicing clinician. Int J Clin Pract 2018; 72 (2): e13066.
- Working Party of the Australasian Pancreatic Club, Smith RC, Smith SF, et al. Summary and recommendations for the management of exocrine pancreatic insufficiency. Pancreatology 2016; 16 (2): 164-180.
- Lindkvist B. Diagnosis and treatment of pancreatic exocrine insufficiency. World J Gastroenterol 2013; 19 (42): 7258-7266.
- Struyvenberg MR, Martin CR, Freedman SD. Practical guide to exocrine pancreatic insufficiency – Breaking the myths. BMC Medicine 2017; 15(1): 29.
- Gheorghe C, Seicean A, Saftoiu A, et al. Romanian guidelines on the diagnosis and treatment of exocrine pancreatic insufficiency. J Gastrointestin Liver Dis 2015; 24 (1): 117-123.
- Domínguez-Muñoz JE. Pancreatic exocrine insufficiency: diagnosis and treatment. J Gastroenterol Hepatol 2011; 26 (2): 12-16.
- Domínguez-Muñoz JE, Hardt PD, Lerch MM, Löhr MJ. Potential for Screening for Pancreatic Exocrine Insufficiency Using the Fecal Elastase-1 Test. Dig Dis Sci. 2017; 62 (5): 1119-1130.
- Pezzilli R, Andriulli A, Bassi C, et al. Exocrine pancreatic insufficiency in adults: a shared position statement of the Italian Association for the Study of the Pancreas. World J Gastroenterol 2013; 19 (44): 7930-7946.
- Lindkvist B, Phillips ME, Domínguez-Muñoz JE. Clinical, anthropometric and laboratory nutritional markers of pancreatic exocrine insufficiency: Prevalence and diagnostic use. Pancreatology 2015; 15 (6): 589-597.
- van Esch AJ, Ali UA, van Goor H, et al. A Wide Variation in Diagnostic and Therapeutic Strategies in Chronic Pancreatitis: A Dutch National Survey. JOP 2012; 13 (4): 394-401.
- Hollemans RA, Hallensleben ND, Mager DJ, et al. Pancreatic exocrine insufficiency following acute pancreatitis: Systematic review and study level meta-analysis. Pancreatology 2018; 18 (3): 253-262.
- Vujasinovic M, Valente R, Del Chiaro M, et al. Pancreatic Exocrine Insufficiency in Pancreatic Cancer. Nutrients 2017; 9(3):183.
- Domínguez-Muñoz JE, Nieto L, Vilariño M, at al. Development and Diagnostic Accuracy of a Breath Test for Pancreatic Exocrine Insufficiency in Chronic Pancreatitis. Pancreas 2016; 45(2): 241-247.
Correspondencia: Hui Jer Hwang
Avenida Rivadavia 5871, departamento 1° E (C.P.: 1406)
Ciudad Autónoma de Buenos Aires, Argentina
Tel.: +54 9 11 6051 9039
Correo electrónico: hwanghuijer@yahoo.com.ar
Acta Gastroenterol Latinoam 2020;50(4):431-438
 Revista ACTA Órgano Oficial de SAGE
Revista ACTA Órgano Oficial de SAGE