Mauricio J Guzmán,1 Mariela Dulbecco2
1Jefe de Unidad de Neurogastroenterología, Servicio de Gastroenterología, Hospital San Martín de La Plata.
2Médica de planta de Unidad de Neurogastroenterología y Motilidad Digestiva, Servicio de Gastroenterología, Hospital San Martín de La Plata.
Buenos Aires, Argentina.
Acta Gastroenterol Latinoam 2020;50:42-50
Resumen
Los trastornos de la deglución han sido reconocidos por la Organización Mundial de la Salud (OMS) como una discapacidad que afecta al sistema digestivo y están asociados con un aumento en la morbilidad, la mortalidad y los costos de atención. La disfagia es un síntoma común que puede estar relacionado con múltiples enfermedades. Se define la disfagia como la sensación subjetiva de dificultad en el pasaje del material deglutido desde la boca al estómago. La comprensión de los mecanismos básicos de la deglución es fundamental para la distinción entre las diferentes causas y síntomas de cada una de ellas. Normalmente, el transporte de un bolo desde la boca hasta el estómago ocurre en aproximadamente diez segundos. Si alguna parte de esta secuencia falla en su desarrollo o progresión, un bolo ingerido puede no progresar normalmente, lo que se manifiesta como disfagia. Clásicamente, se clasifica a la disfagia en orofaríngea y esofágica. Cada una requiere una correcta identificación desde un punto de vista clínico y un abordaje adecuado con técnicas instrumentales específicas. El objetivo de esta revisión es contar con información actualizada sobre cómo debemos abordar a los pacientes con disfagia.
Palabras claves. Disfagia, orofaríngea, esofágica, desórdenes de la deglución, desórdenes motores esofágicos.
Approach to the Patient with Dysphagia
Summary
Swallowing disorders have been recognized by the World Health Organization (WHO) as a medical disability associated with increased morbidity, the mortality and the costs of care. Dysphagia is a common symptom which might be related to several diseases. Dysphagia is defined as the subjective awareness of impairment in the passage of food from the oropharynx to the stomach. An understanding of the basic swallowing mechanisms is essential to distinguish between the different etiologies and symptoms of each of them. Normally the transport of a bolus from the mouth to the stomach typically occurs within ten seconds. If any part of this sequence fails to develop or progress, an ingested bolus may not pass normally leading to the complaint of dysphagia. Classically dysphagia is clinically classified into two distinct types: oropharyngeal and esophageal. Each of one requires a correct approach from a clinical evaluation and specific instrumental techniques. The aim of this review is to have an up-to-date information on how we should approach patients with dysphagia.
Key words. Jackhammer, diffuse esophageal spasm, absent contractility, manometry, high resolution.
Abreviaturas
ERGE: Enfermedad por reflujo gastroesofágico.
EEI: Esfínter esofágico inferior.
EoE: Esofagitis eosinofílica.
UEG: Unión esofagogástrica.
EES: Esfínter esofágico superior.
FLIP: Impedancio planimetría intraluminal.
TBE: Tránsito baritado esofágico.
Introducción
Los trastornos de la deglución han sido reconocidos por la OMS como una discapacidad que afecta al sistema digestivo y están asociados con un aumento en la morbilidad, la mortalidad y los costos de atención.1
La disfagia es un síntoma común que es importante reconocer y manejar adecuadamente dado que las causas incluyen desde etiologías potencialmente mortales hasta disfunciones orofaríngeas con riesgo de aspiración.2
Asimismo, la mayor incidencia de modificaciones de los hábitos de ingesta o la necesidad de una vía alternativa de alimentación en pacientes con disfagia pueden provocar vergüenza social, falta de disfrute de la comida y reducción de la participación en las actividades cotidianas, lo que puede tener profundas consecuencias psicosociales.1
Definición
Se define la disfagia como la sensación subjetiva de dificultad en el pasaje del material deglutido desde la boca al estómago.2 Si esta sensación se asocia con dolor la llamamos odinofagia; en cambio, si se asocia con una persistente obstrucción y retención del bolo es categorizada como impactación de alimento.3
Epidemiología
La prevalencia de la disfagia sigue siendo desconocida, ya que varía según la edad de la cohorte analizada, el método de recopilación de datos y su tipo de clasificación, en aguda y crónica.2
Una encuesta comunitaria en Sídney, sobre 1000 individuos, demostró una prevalencia de disfagia del 16% (definida como haber tenido el síntoma al menos una vez), aunque un porcentaje menor (1%) informó la disfagia como crónica o grave.4
En otra encuesta poblacional en los Estados Unidos, sobre 3669 encuestados, el 17% informó la disfagia como “infrecuente” (< 1 episodio por semana) y 3% como “frecuente” (> 1 episodio por semana).5
Fisiología de la deglución
Clásicamente, la disfagia se clasifica en orofaríngea y esofágica.
La comprensión de los mecanismos básicos de la deglución es fundamental para la distinción entre las diferentes causas y síntomas de cada una de ellas.
Anatomía neuromuscular
Una deglución normal requiere el soporte estructural de huesos y cartílagos, así como la coordinación de varios músculos, controlados por nervios craneales y nervios periféricos.6
La lengua consta de cuatro músculos intrínsecos y cuatro extrínsecos. La faringe posee tres músculos constrictores, y el esófago tiene dos capas de fibras musculares, una de orientación circular y otra longitudinal.6
En lo que respecta a la composición de estas estructuras, la lengua, la orofaringe, el esfínter esofágico superior (EES) y el esófago superior están formados por músculo estriado. El esófago inferior y el esfínter esofágico inferior (EEI) están formados por músculo liso. Aproximadamente del 35% al 40% de la parte superior del cuerpo esofágico está formado por músculo estriado y músculo liso.7
La inervación del músculo estriado proviene directamente del sistema nervioso central, a través de los nervios craneales V, VII, IX, X y XII, y los cuerpos celulares de las fibras eferentes somáticas se encuentran en el núcleo ambiguo del tronco encefálico. Las fibras eferentes terminan en placas motoras en el músculo estriado sin la presencia de neuronas intermedias. La inervación del músculo liso del esófago y el EEI es más compleja e involucra neuronas intermediarias del plexo mientérico de la pared del esófago. El nervio vago transporta fibras preganglionares motoras cuyos cuerpos celulares se originan en el núcleo dorsal del vago del tronco encefálico. Estas son fibras colinérgicas que inervan las neuronas posganglionares dentro del plexo mientérico; pueden ser excitatorias (por la liberación de acetilcolina) o inhibitorias (por la liberación de óxido nítrico o péptido intestinal vasoactivo) del músculo liso.7-9
Etapas de la deglución
Fisiológicamente, la deglución se divide en tres etapas: oral, faríngea y esofágica.7, 8
La etapa oral de la deglución es voluntaria e implica la masticación y el movimiento de la lengua, que impulsa un bolo desde la cavidad oral hasta la faringe.8
La etapa faríngea de la deglución es involuntaria y transfiere el bolo desde la faringe al esófago proximal. En este proceso ocurren una serie de acciones estrechamente coordinadas que incluyen:
1°) elevación y retracción del paladar blando con cierre de la nasofaringe;
2°) relajación y apertura del EES;
3°) cierre laríngeo a nivel del vestíbulo laríngeo;
4°) carga y propulsión de la lengua, y
5°) contracción faríngea.
Toda la etapa faríngea de la deglución ocurre en aproximadamente un segundo y es responsable de evitar que el bolo ingrese a la cavidad nasal o a la laringe al mismo tiempo que transfiere el bolo hacia el esófago superior.7, 8
La etapa esofágica de la deglución también es involuntaria y sirve para transferir el bolo desde el esófago superior al estómago. Esto ocurre por la contracción peristáltica del cuerpo esofágico, inducida por la deglución (peristalsis primaria), asociada a una relajación del EEI. La duración de la contracción suele ser de dos a cuatro segundos y el tiempo total para que una onda peristáltica atraviese el esófago es de seis a ocho segundos.7, 9
La peristalsis primaria es precedida por una inhibición, característica primordial del mecanismo peristáltico. En circunstancias normales, la vía inhibidora se activa primero para relajar el esófago y promover el llenado y transporte a través de este. A esto le sigue la activación secuencial de las neuronas excitadoras. La dirección y la velocidad de propagación están moduladas por la influencia inhibitoria creciente en el esófago distal. Esto retrasa las contracciones en el esófago distal y permite que la propagación proceda en una dirección aboral.10
La peristalsis secundaria ocurre cuando una onda peristáltica se inicia por distensión esofágica en lugar de ser iniciada por una deglución.7, 9
Como puede concluirse, el transporte de un bolo desde la boca hasta el estómago generalmente ocurre en aproximadamente diez segundos.9
Si alguna parte de esta secuencia falla en su desarrollo o progresión, un bolo ingerido puede no progresar normalmente, lo que se manifiesta como disfagia.8
Clasificación
Según la localización anatómica7
Disfagia orofaríngea (de transición o de iniciación o alta): se refiere a la dificultad en el pasaje del bolo de la boca al esófago. Afecta la etapa oral y faríngea de la deglución.
Disfagia esofágica (de propulsión o baja): se refiere a los trastornos en el pasaje del bolo del esfínter esofágico superior al estómago.
Según el mecanismo responsable3, 7, 8
Disfagia orgánica/mecánica: alteración estructural en la orofaringe o en el esófago.
Disfagia no obstructiva: alteración funcional en la orofaringe o el esófago.
Evaluación clínica de un paciente con disfagia
La consideración inicial clave en el abordaje de un paciente con disfagia es descartar aquellas patologías que pongan en peligro la vida (patología orgánica, tumoral) e identificar a aquellos pacientes con riesgo de aspiración, de modo de ofrecer una intervención inmediata.
Historia clínica
Una historia clínica cuidadosa por sí sola ayuda a determinar si la causa probable de la disfagia es orofaríngea o esofágica, y si es de naturaleza obstructiva o no.11
Independientemente de esto, la disfagia siempre debe considerarse un síntoma de alarma que motive su estudio.7, 12
Inicialmente debemos enfocarnos en diferenciar la disfagia orofaríngea de la esofágica.
La disfagia orofaríngea se presenta usualmente con otros síntomas acompañantes. Entre ellos destacamos la incapacidad para masticar o propulsar el bolo hacia la faringe, el babeo de saliva o alimentos, la dificultad para iniciar el acto de tragar, la tos durante la deglución, la regurgitación nasal del alimento ingerido o líquidos y la necesidad de tragar repetidamente para eliminar los alimentos de la faringe. Además, la disfagia que sucede dentro de un segundo de la deglución sugiere un origen alto.7 También hay síntomas indirectos de disfagia orofaríngea, como pérdida de peso, infecciones repetidas (bronquitis y/o neumonía), la duración prolongada de una comida, cambios en la voz, en la articulación de la palabra, en el habla y en el lenguaje.1
Un estudio reciente identificó cuatro preguntas clínicas, que, al resultar alguna positiva, predicen con una exactitud del 80% el origen orofaríngeo de la disfagia.8 Estas se enumeran a continuación:
- ¿Hay retraso al iniciar la deglución?
- ¿Hay regurgitación posnasal deglutiva?
- ¿Hay tos deglutiva?
- ¿Se necesita la deglución repetitiva para lograr un aclaramiento satisfactorio?
Con respecto a la localización anatómica de la disfagia referida por el paciente, la manifestación de esta a nivel cervical carece de adecuada sensibilidad para definir la disfagia como orofaríngea, ya que esta puede ser manifestación de una alteración a nivel esofágico. Esto quedó evidenciado por un estudio, en donde el 29% de los pacientes en quienes se insufló un balón en el esófago manifestaron disconfort en el área cervical. En cambio, la manifestación más distal del atascamiento (a nivel de tórax o epigastrio) tiene más certeza de ser de causa esofágica (80% de los casos).11
La disfagia esofágica también puede presentarse con otros síntomas acompañantes, entre los que se encuentran el dolor de pecho, la pirosis y la regurgitación. Este último puede ser también de causa orofaríngea, cuando es ocasionado por un divertículo de Zenker; en este caso, la regurgitación es tardía de comida no digerida.7
Con respecto al mecanismo responsable de la disfagia, existen signos sugerentes de cada una:
Signos sugerentes de etiología orgánica/mecánica:
- Disfagia de inicio gradual o repentino.
- Usualmente progresiva.
- Disfagia de inicio a sólidos (luego líquidos).
- Repercusión general del paciente.
Signos sugerentes de etiología no obstructiva:
- Disfagia de inicio gradual.
- Carácter intermitente.
- A líquidos o sólidos.
- Empeora con líquidos fríos y por estrés, mejora con cálidos.7
Dentro de la historia clínica también es importante recabar información sobre la medicación que consume el paciente, teniendo en cuenta que diferentes fármacos pueden causar o contribuir a la disfagia al influir en el peristaltismo esofágico, producir xerostomía, como consecuencia de lesionar la mucosa esofágica (esofagitis inducida por píldoras) o al provocar enfermedad por reflujo gastroesofágico (ERGE).2
Examen físico
Los hallazgos del examen físico pueden proporcionar datos sobre la causa de la disfagia, particularmente en la identificación de signos de disfunción neuromuscular en pacientes con disfagia orofaríngea. El peso corporal y el estado nutricional pueden sugerir la duración y la gravedad de la enfermedad.7, 13
Se evalúan la estructura y función de la cara, mandíbula, lengua, paladar, faringe y laringe, así como su relación con los nervios craneales responsables. Para la deglución, los nervios craneales críticos son el V, VII, IX, XII.1
El examen de cabeza y cuello puede revelar linfadenopatías, masas de cuello u orofaringe y evidencia de cirugía previa de cabeza y cuello o radioterapia.7, 8
La fasciculación muscular, la debilidad o la fatigabilidad pueden reflejar la enfermedad de la neurona motora, y un examen neurológico puede revelar una disfunción sensorial o motora que sugiera accidentes cerebrovasculares.7, 8
La evidencia de signos de esclerodermia o síndrome CREST puede apuntar hacia la disfunción esofágica en pacientes con disfagia.7
Para garantizar una adecuada evaluación y no pasar por alto patologías relevantes, deben conocerse las condiciones reumatológicas, neurológicas y los medicamentos que pueden causar alteraciones de la motilidad.2
Causas
Disfagia orofaríngea

Disfagia esofágica

Abordaje del paciente con disfagia orofaríngea
El principal objetivo al investigar la disfagia orofaríngea es evaluar el riesgo de aspiración. Como se desprende de las múltiples etiologías de la disfagia orofaríngea, el abordaje diagnóstico de esta implica la participación de distintas especialidades, que incluyen la otorrinolaringología, la gastroenterología, la fonoaudiología, la neurología y la radiología.1
Evaluación clínica de la deglución
La evaluación clínica de la deglución tiene como objetivo identificar el riesgo y posible sitio de aspiración, la severidad del problema y direccionar su posterior estudio.
Esta consiste en la anamnesis y examen físico ya descritos, pero dirigidos a identificar signos o síntomas de las causas de disfagia orofaríngea.1
Debe hacerse un examen motor oral, generalmente realizado por un fonoaudiólogo, en el que se evalúan las estructuras y funciones de la cara, la mandíbula, la lengua, el paladar, la faringe y la laringe, así como su relación con los nervios craneales responsables. Dependiendo del estado mental y respiratorio pueden realizarse pruebas de deglución con el paciente en el consultorio, con diferentes volúmenes (varían de 1 a 20 ml) y diferentes consistencias, como líquidos, puré y sólidos, con la intención de desencadenar el síntoma.1
Evaluación instrumental de la deglución
Videodeglución: es un estudio radiológico continuo y dinámico que evalúa la anatomía y función de la cavidad oral, faringe y apertura del EES. Incluye vistas laterales y frontales mientras se degluten diferentes consistencias de bolos de bario de alta densidad.1, 14
La observación del tránsito del bolo faringoesofágico mediante fluoroscopia se considera el estándar de oro para la evaluación de la aspiración. Se entiende como tal a la retención del material contrastado por debajo del nivel de las cuerdas vocales verdaderas y se define como penetración al ingreso de este en la entrada laríngea por encima del nivel de las cuerdas vocales verdaderas. Una vez identificado el trastorno, el examinador puede sugerir intervenciones posturales o terapéuticas para aliviar el problema. Limita su uso el empleo de radiación y el carácter cualitativo de la información obtenida.1, 14
Estudio endoscópico de la deglución/ Nasolaringoscopía: consiste en la visualización con un laringoscopio de las estructuras faríngeas y laríngeas, antes, durante y después de la deglución. Permite la visualización directa de las superficies mucosas de la cavidad oral, la nasofaringe, la faringe y la laringe. La fibronasolaringoscopía como estudio de evaluación anatómico es el mejor método para la identificación de lesiones estructurales de la orofaringe y eventual toma de biopsias. Usualmente se agrega a los diferentes bolos una solución de contraste para maximizar su visualización. Esta evaluación funcional no se encuentra disponible en todos los centros.1, 14
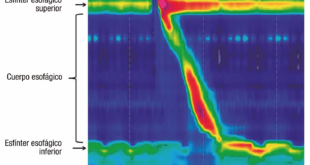
Manometría de alta resolución: en los últimos años se ha implementado el uso de la manometría esofágica de alta resolución para evaluar la función muscular de la faringe y el EES durante la deglución. Aún no se disponen de valores normatizados o métodos de análisis sencillos para su aplicación clínica.1
Impedancio planimetría intraluminal (FLIP): se está explorando también la utilización de este método novedoso para la evaluación del EES.1
Otros métodos: siempre guiados por la sospecha diagnóstica, la tomografía computarizada y la resonancia magnética pueden ser útiles para evaluar los accidentes cerebrovasculares, los tumores del SNC y los tumores de cabeza y cuello. La electromiografía puede distinguir las causas neurogénicas de las causas miogénicas de debilidad muscular y las pruebas serológicas para detectar los anticuerpos del receptor de acetilcolina, la creatinina fosfoquinasa, la hormona estimulante de la tiroides o los niveles de hormona tiroidea pueden ayudar a diagnosticar miopatías tóxicas o metabólicas, como miastenia gravis, polimiositis, hipotiroidismo o tirotoxicosis.7
Algoritmo 1. Abordaje del paciente con disfagia orofaríngea

Abordaje del paciente con disfagia esofágica
Los métodos de estudio disponibles para el abordaje del paciente con disfagia esofágica se dividen en morfológicos (videoendoscopía digestiva alta y tránsito baritado esofágico) y funcionales (manometría esofágica, impedanciometría esofágica, impedancio planimetría intraluminal).15
La endoscopía digestiva alta es considerada el estudio inicial. La evaluación radiográfica puede ser útil para evaluar casos ambiguos. Sin embargo, el uso de este enfoque como prueba inicial no es costo efectivo, lo que puede retrasar un eventual tratamiento ya que tanto los esofagogramas positivos como los negativos requieren una evaluación endoscópica. Los pacientes con endoscopía normal deben ser remitidos para pruebas funcionales.3
Videoendoscopía digestiva alta: permite la visualización directa del esófago (así como del estómago y duodeno) y la eventual toma de biopsias o terapéutica. Identifica tumores, compresiones extrínsecas, estenosis, anillos, membranas y cambios inflamatorios relacionados a la ERGE o EoE. También puede sugerir la presencia de algún trastorno motor esofágico la observación de dilatación esofágica, restos de alimento o ante el resalto al paso de la UEG. En el estudio endoscópico de un paciente con disfagia y mucosa esofágica normal, el endoscopista debe prestar especial atención a la búsqueda de cambios sutiles mucosos, ya que una estenosis leve o un anillo de Schatzki pueden ser pasados por alto, así como tomar biopsias para descartar EoE ya que un 10-25% de los pacientes pueden presentarse con mucosa normal.15 Deberían tomarse al menos seis biopsias de dos segmentos esofágicos distintos (en general esófago superior e inferior), colocando las biopsias de dichos segmentos en tubos separados. La sensibilidad diagnóstica aumenta con el número de biopsias y es maximizado (cercano al 100%) después de tomar al menos seis.16
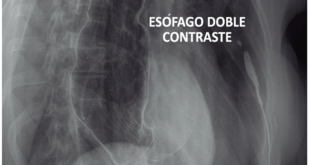
Tránsito baritado de esófago (TBE): prueba sencilla y de bajo costo que permite evaluar alteraciones luminales, parietales y compresiones extrínsecas. La visualización de un bolo deglutido mientras es propulsado a lo largo de la luz esofágica puede determinar anormalidades anatómicas (divertículos esofágicos), estenosis u obstrucciones luminales (anillos, membranas) y la presencia de una hernia de hiato.15
Determinadas características harían sospechar la presencia de un trastorno motor: un esófago dilatado con ausencia de peristaltismo primario y un estrechamiento distal, en forma de pico de ave, característico de la acalasia. Asimismo, podría evidenciar múltiples contracciones no peristálticas de diversa intensidad configurando una imagen en “sacacorchos”, en el espasmo esofágico distal.17
La utilización de bolos semisólidos, sólidos y el uso de tabletas radio opacas pueden evaluar la función de transporte y evidenciar retención del material que podría haber pasado inadvertida por otro método.18
Una variante de este estudio es su forma cronometrada, llamada “tránsito esofágico minutado”, el cual permite evaluar el vaciamiento del esófago, con la medición de la columna de bario retenida a 1, 2 y 5 minutos. Esta prueba determina cuán efectivamente se vacía el esófago y resulta útil en la evaluación de los pacientes después de ser sometidos a tratamientos específicos (dilatación o cirugía en acalasia).15, 18
Manometría esofágica de alta resolución: método de elección para el estudio de los trastornos de la motilidad esofágica. En la actualidad, para clasificar los trastornos motores esofágicos se utiliza la Clasificación de Chicago versión 3.0, que se basa en métricas obtenidas a partir de diez tragos líquidos en posición supina. Existen pruebas complementarias que involucran desafíos con bolos de tragos múltiples, de mayores volúmenes (200cc), o sólidos, que pueden precipitar los síntomas y serían de utilidad en un paciente con disfagia.15, 19, 20
Impedanciometría intraluminal: las medidas de impedanciometría detectan el movimiento y el aclaramiento del bolo. En combinación con las sondas de manometría aportarían información fisiológica con respecto a la falla en el transporte del bolo asociado con los distintos tipos de trastornos motores.15
Impedancioplanimetría intraluminal (FLIP): algunos aspectos de la función esofágica no son apreciables únicamente con la manometría, como lo son las propiedades mecánicas de la pared esofágica, que pueden alterar la compliance esofágica y, por ende, la resistencia al paso del bolo a través del cuerpo esofágico y los esfínteres.13, 21
El método de FLIP se realiza colocando un catéter por vía transnasal bajo sedación endoscópica. La impedancio planimetría de alta resolución permite medir la relación entre las dimensiones luminales y la presión de distensión (distensibilidad) durante una distensión a volumen controlado de un balón colocado en el extremo distal del catéter. De esta manera se miden la distensibilidad (índice de distensibilidad) a nivel de la UEG y el cuerpo esofágico. La distensibilidad del esófago puede verse comprometida por diferentes procesos que llevan a la pérdida de la función neuromecánica (por ejemplo, la acalasia) o a remodelamiento del tejido (esofagitis eosinofílica).15, 21
Algoritmo 2. Abordaje del paciente con disfagia esofágica

Disfagia funcional
Existen pacientes en los cuales a pesar de realizarse estudios morfológicos y funcionales no se encuentra una causa obstructiva o motora de la disfagia.
De manera similar a otros trastornos funcionales del esófago, se especula que la percepción sensorial esofágica anormal participa en la generación del síntoma en la disfagia funcional, así como probables alteraciones de la peristalsis.13
Para su diagnóstico se utilizan los criterios de ROMA IV,13 enumerados a continuación: disfagia, de inicio hace seis meses, con síntomas al menos semanales, en los últimos tres meses. Debe cumplir también con:
1) Sensación de dificultad en el paso de los alimentos a través del esófago.
2) Ausencia de evidencia de anormalidades mucosas o estructurales.
3) Ausencia de evidencia de ERGE o esofagitis eosinofílica.
4) Ausencia de trastornos motores esofágicos mayores.
En este grupo de pacientes, en los cuales la manometría de alta resolución no identifica desórdenes mayores de la motilidad, el FLIP ha demostrado su utilidad al mejorar la detección de alteraciones sutiles en la relajación de la UEG que se beneficiarían de un tratamiento sobre la misma.17 Solamente descartando estas alteraciones sutiles estaríamos en presencia de una verdadera disfagia funcional.
En cuanto a la evolución de la disfagia funcional, esta puede remitir espontáneamente. El reaseguro y medidas no farmacológicas sencillas como comer en posición vertical, evitar alimentos precipitantes, masticar adecuadamente y mezclar los alimentos con líquidos pueden ser suficientes. Por otro lado, una prueba corta con inhibidores de la bomba de protones puede ser útil. El uso de antidepresivos tricíclicos se reserva ante la falta de respuesta a las intervenciones antes mencionadas. Y en última instancia la dilatación empírica con bujías habría mostrado beneficio en el manejo de estos pacientes.12
Tratamiento
Depende exclusivamente de la causa subyacente. En las situaciones en las que no hay una solución curativa, deberá realizarse tratamiento paliativo (modificación de la dieta, textura y consistencia de los alimentos, maniobras facilitadoras, medidas posturales, colocación de SNG o gastrostomía), poniendo énfasis en evitar complicaciones, como la broncoaspiración.11
Referencias
- Rommel N, Hamdy S. Oropharyngeal dysphagia: Manifestations and diagnosis. Nat Rev Gastroenterol Hepatol [Internet] 2016; 13 (1): 49-59. Disponible en: http://dx.doi.org/10.1038/nrgastro.2015.199
- Philpott H, Garg M, Tomic D, Balasubramanian S, Sweis R. Dysphagia: Thinking outside the box. World J Gastroenterol 2017; 23 (38): 6942-6951.
- Triggs J, Pandolfino JE. Recent advances in dysphagia management [version 1; peer review: 3 approved]. F1000Research 2019; 8: 1-9.
- Eslick GD, Talley NJ. Dysphagia: Epidemiology, risk factors and impact on quality of life – A population-based study. Aliment Pharmacol Ther 2008; 27 (10): 971-979.
- Cho SY, Choung RS, Saito YA, Schleck CD, Zinsmeister AR, Locke GR, et al. Prevalence and risk factors for dysphagia: A USA community study. Neurogastroenterol Motil 2015;
27 (2): 212-219. - Baumann A, Katz PO. Functional disorders of swallowing [Internet]. Handbook of Clinical Neurology. Elsevier B.V. 2016; vol. 139 (1ra ed.): 483-488. Disponible en: http://dx.doi.org/10.1016/B978-0-12-801772-2.00039-4
- Lind CD. Dysphagia: Evaluation and treatment. Gastroenterol Clin North Am 2003; 32 (2): 553-575.
- Rao S, Lee Y, Ghoshal U; eds. Clinical and Baasic Neurogastroenterology and Motility. Academic Press 2020.
- Şenocak G, Sleisinger MH, Fordtran JS, eds. Gastrointestinal and liver disease: pathophysiology, diagnosis and management. Philadelphia: WB Saunders 2016; 10ma edición. 2019.
- Pandolfino JE, Gawron AJ. Achalasia: A systematic review. JAMA – J Am Med Assoc 2015; 313 (18): 1841-1852.
- Johnston BT. Oesophageal dysphagia: a stepwise approach to diagnosis and management. Lancet Gastroenterol Hepatol [Internet] 2017; 2 (8): 604-609. Disponible en: http://dx.doi.org/10.1016/S2468-1253(17)30001-8
- Pasha SF, Acosta RD, Chandrasekhara V, Chathadi KV, Decker GA, Early DS, et al. The role of endoscopy in the evaluation and management of dysphagia. Gastrointest Endosc 2014;
79 (2): 191-201. - Aziz Q, Fass R, Gyawali CP, Miwa H, Pandolfino JE, Zerbib F. Esophageal disorders. Gastroenterology 2016; 150 (6):1368-1379.
- Lancaster J. Dysphagia: Its nature, assessment and management. Br J Community Nurs 2015; 20: S28-S32.
- Zerbib F, Omari T. Oesophageal dysphagia: Manifestations and diagnosis. Nat Rev Gastroenterol Hepatol [Internet] 2015; 12 (6): 322-331. Disponible en: http://dx.doi.org/10.1038/nrgastro.2014.195
- Lucendo AJ, Molina-Infante J, Arias Á, Von Arnim U, Bredenoord AJ, Bussmann C, et al. Guidelines on eosinophilic esophagitis: evidence-based statements and recommendations for diagnosis and management in children and adults. United Eur Gastroenterol J 2017; 5 (3): 335-358.
- Levine MS, Rubesin SE. History and Evolution of the Barium Swallow for Evaluation of the Pharynx and Esophagus. Dysphagia 2017; 32 (1): 55-72.
- Blonski W, Kumar A, Feldman J, Richter JE. Timed barium swallow: Diagnostic role and predictive value in untreated Achalasia, esophagogastric junction outflow obstruction, and non-Achalasia dysphagia. Am J Gastroenterol [Internet] 2018; 113 (2): 196-203. Disponible en: http://dx.doi.org/10.1038/ajg.2017.370
- Roman S, Huot L, Zerbib F, Bruley Des Varannes S, Gourcerol G, Coffin B, et al. High-resolution manometry improves the diagnosis of esophageal motility disorders in patients with dysphagia: A randomized multicenter study. Am J Gastroenterol 2016; 111 (3): 372-380.
- Taft TH, Kern E, Starkey K, Craft J, Craven M, Doerfler B, et al. The dysphagia stress test for rapid assessment of swallowing difficulties in esophageal conditions. Neurogastroenterol Motil 2019; 31 (3): 1-9.
- Carlson DA, Kahrilas PJ, Lin Z, Hirano I, Gonsalves N, Listernick Z, et al. Evaluation of Esophageal Motility Utilizing the Functional Lumen Imaging Probe. Am J Gastroenterol 2016; 111 (12): 1726-1735.
Correspondencia: Mauricio Guzmán
Calle 1 y 70. Hospital San Martín de La Plata.
La Plata, Buenos Aires, Argentina / Tel.: 0221 483-5759 / 6588
Correo electrónico: mauricioguzman76@hotmail.com
Acta Gastroenterol Latinoam – Vol 50 – Sup N° 3 (AMTME – Noviembre 2020)
 Revista ACTA Órgano Oficial de SAGE
Revista ACTA Órgano Oficial de SAGE