Juan Pablo Sánchez Garcés1 ID· María Clara Ospino Guerra2 ID· Jarny José Morales Marenco3 ID· Mario Joaquín Moscote Granadillo4 ID· Raquel Amira Cano Peñaloza5 ID Carlos Mario Moscote Terán6 ID
1 Residente Especialización en Medicina Interna, Grupo de Investigación CIFACS, Universidad Libre Seccional Barranquilla, Colombia. Especialista Gerencia de la Salud, Fundación Universitaria de Ciencias de la Salud, Colombia. Barranquilla, Colombia.
2 Residente Especialización en Medicina Interna, Grupo de Investigación CIFACS, Universidad Libre Seccional Barranquilla, Colombia. Especialista en Gerencia de servicios de salud, Universidad Libre seccional Barranquilla. Barranquilla, Colombia.
3 Médico, Salud Sura Industriales, Medellín, Colombia. Máster en Drogodependencias, Universidad CES, Medellín-Colombia. Especialista en Epidemiología, Universidad Autónoma de Bucaramanga, Colombia.
4 Médico internista gastroenterólogo, Organización Clínica General del Norte. Barranquilla, Colombia.
5 Médica internista endocrinóloga, Organización Clínica General del Norte. Barranquilla, Colombia.
6 Médico, Organización Clínica General del Norte. Barranquilla, Colombia.
Acta Gastroenterol Latinoam 2023;53(2):181-187
Recibido: 19/01/2023 / Aceptado: 10/06/2023 / Publicado online el 30/06/2023 / https://doi.org/10.52787/agl.v53i2.294
Resumen
El hipertiroidismo es un trastorno caracterizado por el exceso de producción endógena de hormonas tiroideas. Es frecuente encontrar alteraciones de la bioquímica hepática relacionadas con este diagnóstico. Dentro de las alteraciones descritas se encuentran la elevación de la fosfatasa alcalina, la elevación de las aminotransferasas y, en menor medida, la hiperbilirrubinemia, que suelen ser leves y asintomáticas. A continuación presentamos dos casos de hiperbilirrubinemia directa severa inducidas por hipertiroidismo, uno de ellos con colestasis intrahepática asociada. Ambas son formas de presentación raras pero bien conocidas de la enfermedad.
Palabras claves. Hipertiroidismo, colestasis intrahepática, ictericia, enfermedades de la tiroides, pruebas de función hepática, enfermedad del hígado graso no alcohólico, metimazol, yodo.
Intrahepatic Cholestasis and Hyperbilirubinemia Induced by Hyperthyroidism. A Case Series
Summary
Hyperthyroidism is a disorder characterized by excess endogenous production of thyroid hormones. It is common to find alterations in hepatic biochemistry related to this diagnosis. These include elevated alkaline phosphatase, elevated aminotransferases and, to a lesser extent, hyperbilirubinemia, usually mild and asymptomatic. Here we present two cases of severe direct hyperbilirubinemia induced by hyperthyroidism, one of them with associated intrahepatic cholestasis. These are rare but well-known forms of presentation of the disease.
Keywords. Hyperthyroidism, intrahepatic cholestasis, jaundice, thyroid diseases, liver function tests, non-alcoholic fatty liver disease, methimazole, iodine.
Abreviaturas
GGT: Gamma glutamil transpeptidasa.
LSN: Límite superior de normalidad.
CPRE: Colangiopancreatografía retrógrada endoscópica.
AKIN: Acute Kidney Injury Network.
ALT: Alanina aminotransferasa.
AST: Aspartato aminotransferasa.
FA: Fosfatasa alcalina.
TSH: Hormona estimulante de la tiroides.
CBP: Colangitis biliar primaria.
CEP: Colangitis esclerosante primaria.
HAI: Hepatitis autoinmune.
RUCAM: Roussel Uclaf Causality Assessment Method.
Introducción
El hipertiroidismo se reconoce por el exceso de hormona tiroidea endógena. Tiene una prevalencia global del 2% en mujeres y del 0,3% en hombres.1 Esta condición causa frecuentemente alteraciones en la bioquímica hepática, compromiso que comenzó a estudiarse luego de uno de los primeros reportes publicados en 1874, donde se describió el caso de un paciente con bocio, exoftalmos, enfermedad cardíaca e ictericia cuya evolución fue fatal.2 La prevalencia de la alteración de las pruebas bioquímicas hepáticas en pacientes con hipertiroidismo o tirotoxicosis se ha documentado entre el 15 y el 76% de los casos.3
A continuación se presentan 2 casos clínicos de hipertiroidismo asociado a hiperbilirrubinemia severa. El primer caso se trata de un paciente con hipertiroidismo primario no controlado y esteatohepatitis no alcohólica, en quien se documenta colestasis intrahepática e ictericia. El segundo caso se trata de una paciente con diagnóstico de hipertiroidismo primario y fibrilación auricular que, luego del manejo terapéutico con yodo radioactivo, desarrolla una tormenta tiroidea asociada e ictericia.
Caso clínico 1
Paciente de sexo masculino de 37 años de edad, con antecedentes de asma desde la infancia, obesidad grado 1, hipertensión arterial controlada e hipertiroidismo primario diagnosticado 18 meses antes de la hospitalización, tratado de forma irregular con metimazol 10 mg cada
8 horas y metoprolol 50 mg cada 12 horas. Consultó por un cuadro de 45 días de evolución, caracterizado por epigastralgia no relacionada con la ingesta de alimentos y asociada a ictericia generalizada, coluria, acolia y pérdida involuntaria de 15 kg en el último mes. Al examen físico sus signos vitales se encontraban normales, se destacaba la presencia de ictericia generalizada y bocio, sin otros datos remarcables. Los análisis de laboratorio iniciales (Tabla 1)
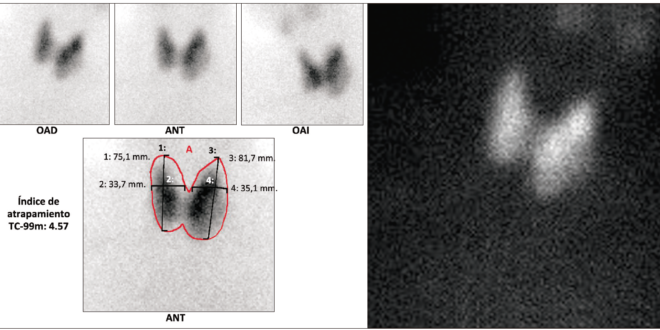
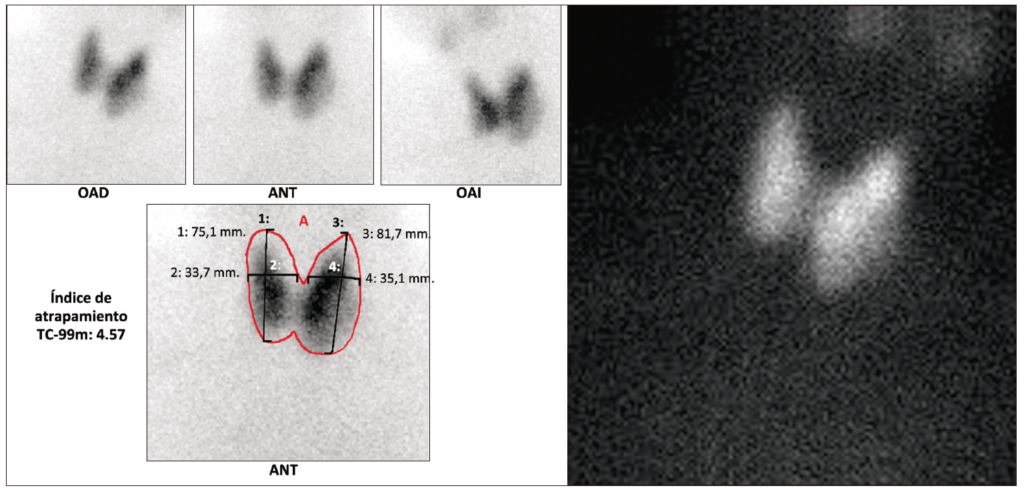
resultaron compatibles con hipertiroidismo, hiperbilirrubinemia directa, elevación de la fosfatasa alcalina y gamma glutamil transpeptidasa (GGT), además de elevación de las aminotransferasas hasta 2.6 veces el límite superior de normalidad (LSN). El resto de los análisis de laboratorio fueron normales. Ante la sospecha de una causa obstructiva, se realizó de forma secuencial una ecografía de abdomen, una colangioresonancia y una colangiopancreatografía retrógrada endoscópica (CPRE), sin encontrarse hallazgos de obstrucción en la vía biliar intra ni extrahepática. De forma conjunta con los servicios de cirugía general y cirugía hepatobiliar, se decidió realizar una ecografía endoscópica, en la que no se encontraron alteraciones en la vía biliar ni pancreática. Los análisis clínicos complementarios (Tabla 2) descartaron una patología infecciosa, autoinmune o neoplásica. La biopsia hepática reportó cambios compatibles con esteatohepatitis no alcohólica con colestasis extensa, negativa para infiltración neoplásica. Ante estos hallazgos, se sugirió realizar diagnóstico diferencial entre colestasis inducida por hipertiroidismo o por tionamidas. Se observó que, luego de incrementar la dosis de metimazol durante la hospitalización, tuvo lugar un descenso espontáneo de la bilirrubina, por lo que se mantuvo la dosis ajustada. La ecografía tiroidea informó sobre la presencia de bocio multinodular y la gammagrafía tiroidea con Tecnecio 99 mostró hipercaptación difusa en toda la glándula (Figura 1).
El paciente tuvo una evolución clínica y bioquímica favorables, con descenso de la bilirrubina y de las hormonas tiroideas. Así se confirmó el diagnóstico de colestasis intrahepática inducida por hipertiroidismo, egresando de la internación con indicación de seguimiento ambulatorio.
Tabla 1. Examenes bioquímicos al ingreso hospitalario
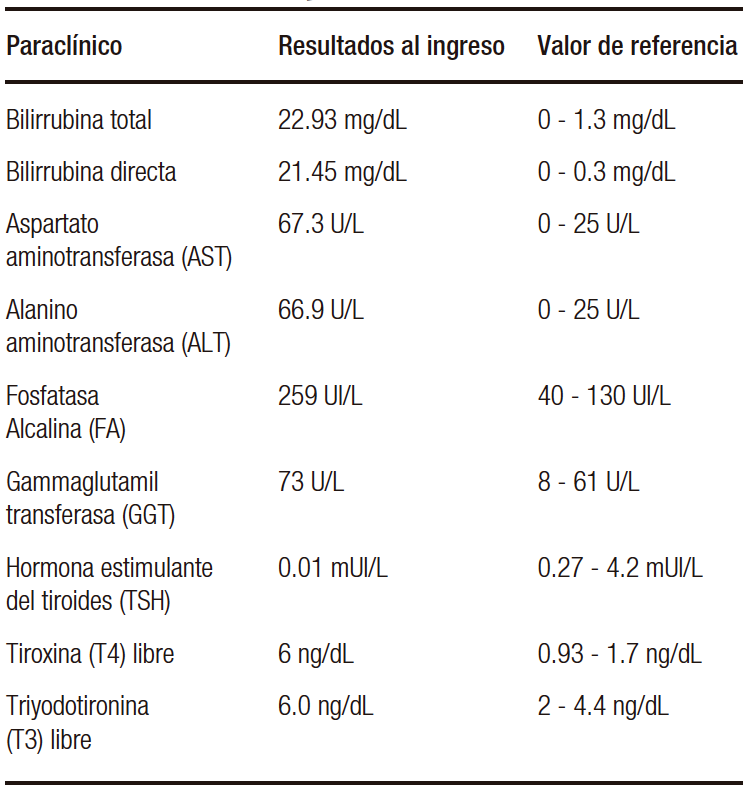
Tabla 2. Paraclínicos complementarios
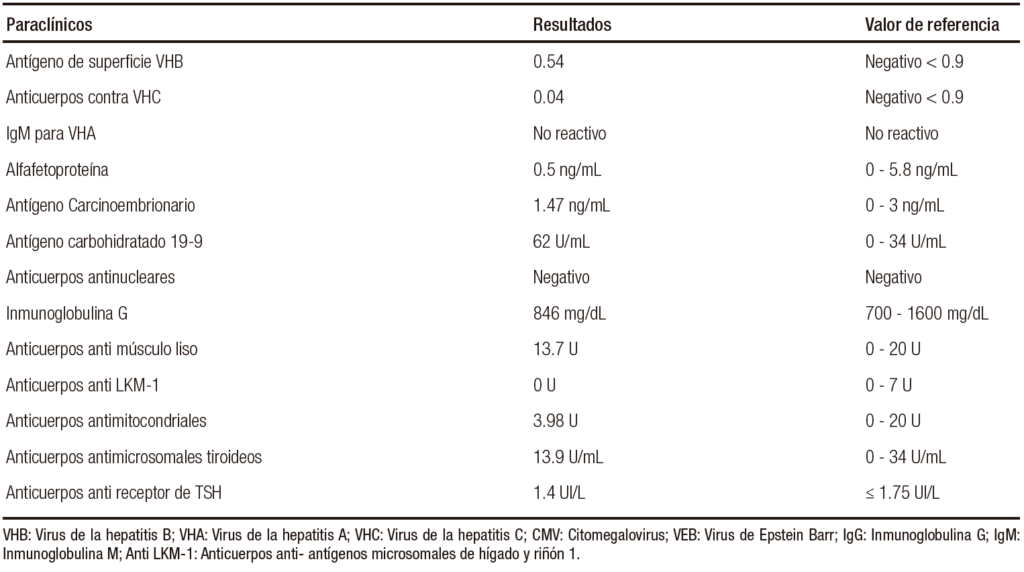
Figura 1. Gammagrafía de tiroides marcada con Tecnecio 99 donde se evidencia glándula tiroidea con hipercaptación difusa del radiofármaco
Caso clínico 2
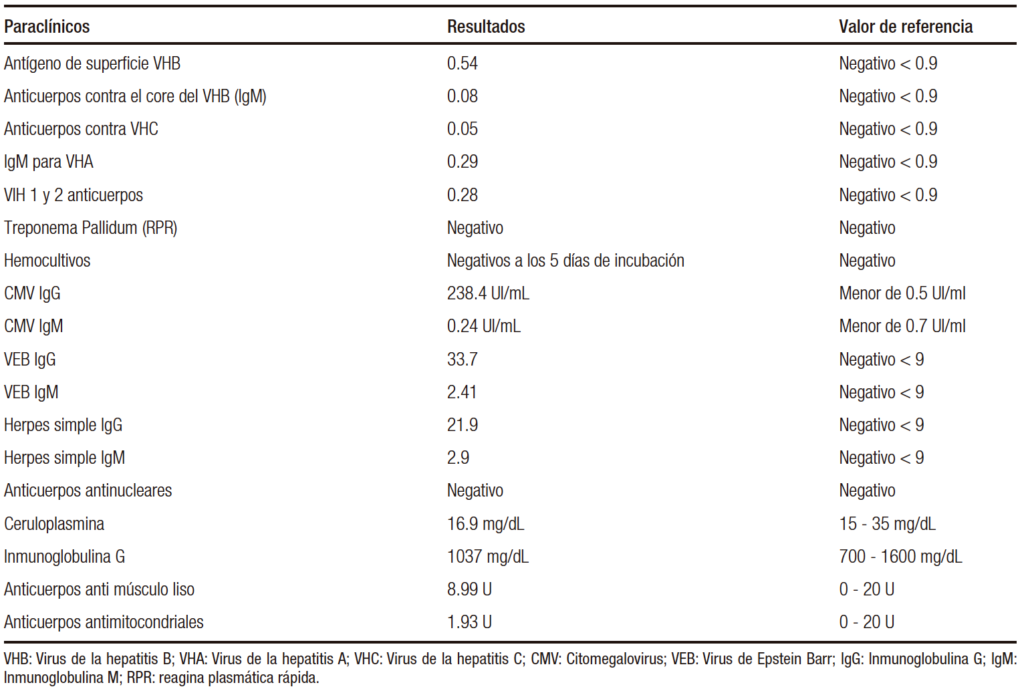
Paciente de sexo femenino de 37 años de edad con antecedente de hipertiroidismo por enfermedad de Graves, diagnosticada hacía 5 años. Tratada inicialmente con metimazol, el cual fue suspendido por haberle provocado agranulocitosis y hepatotoxicidad, que requirieron la hospitalización de la paciente. Por mal control del hipertiroidismo, se decidió iniciar tratamiento con yodo radioactivo 1 mes previo a la hospitalización. Fue admitida en el servicio de urgencias debido a un cuadro de 4 días de evolución, caracterizado por la presencia de deposiciones diarréicas no sanguinolentas, no asociadas a fiebre ni dolor abdominal, con posterior tinte ictérico generalizado y palpitaciones irregulares. Al examen físico se destacaba el tinte ictérico generalizado, exoftalmos simétrico, ruidos cardíacos taquicárdicos y edema simétrico, blando, no doloroso, grado I en los miembros inferiores. Los estudios iniciales (Tabla 3) resultaron compatibles con hipertiroidismo, colestasis (factor R 0.7) y lesión renal aguda AKIN III. Fue trasladada a la unidad de cuidados intensivos (UCI) con diagnóstico de tormenta tiroidea (BURCH-WARTOFSKY 55 PUNTOS) y síndrome ictérico asociado. Ante la imposibilidad del uso de tionamidas se inició tratamiento con una solución saturada de yoduro de potasio al 5%, hidrocortisona, colestiramina y se cambió el betabloqueante a propranolol, sin alcanzar las metas esperadas de frecuencia cardíaca. En el ecocardiograma transesofágico se evidenció dilatación biventricular con fracción de eyección preservada y dilatación leve de la aurícula izquierda sin presencia de trombos intracavitarios. Se decidió adicionar digitálicos con buena evolución clínica y resolución de la lesión renal aguda. Debido a la hiperbilirrubinemia directa se realizó una ecografía de abdomen y una colangiorresonancia sin observarse obstrucción en la vía biliar intra y extrahepática. Los análisis de laboratorio complementarios no evidenciaron una etiología infecciosa o inmunológica (Tabla 4). A pesar de la resolución de la tormenta tiroidea, persistió la hiperbilirrubinemia severa, a expensas de la bilirrubina directa. Se observó un descenso espontáneo de la bilirrubina en la segunda semana de la hospitalización.
Tabla 3. Paraclínicos de ingreso
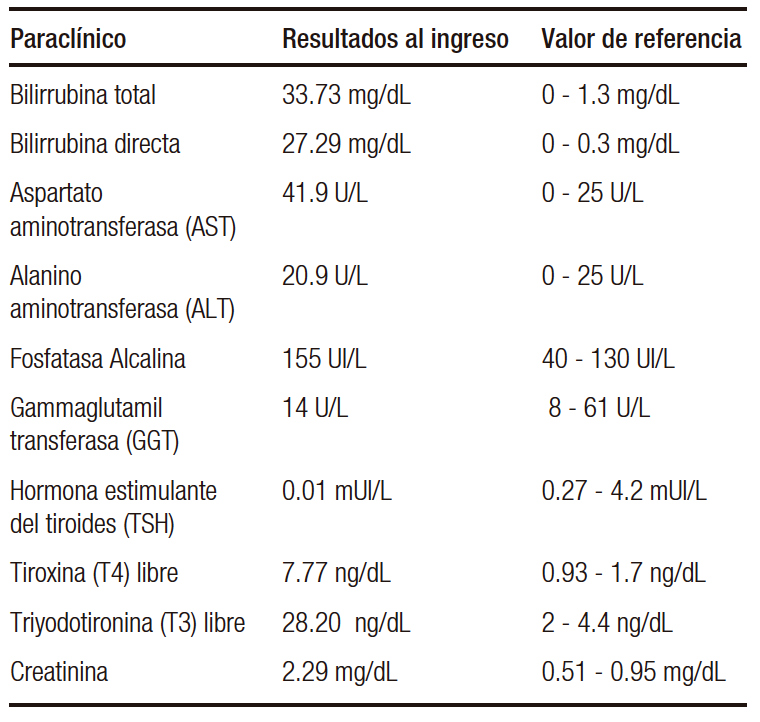
Tabla 4. Paraclínicos complementarios
Discusión
Las alteraciones de la bioquímica hepática secundarias al hipertiroidismo o la tirotoxicosis son usualmente leves y asintomáticas4 y clínicamente significativas en muy pocas ocasiones, como ocurrió en los 2 casos clínicos presentados. La frecuencia de las alteraciones que se pueden evidenciar son: elevación de ALT 33%, AST 23%, FA 44%, bilirrubina total 12% y GGT 24%.4 Como puede verse, el parámetro más frecuentemente alterado es la FA, pero siempre debe tenerse en cuenta que su origen más frecuente en estos casos no es el hígado o la vía biliar, sino el hueso, por aumento de la actividad osteoblástica.4-5 Esto es particularmente importante porque la FA es el parámetro principal para definir un patrón colestásico en casos de alteración de la bioquímica hepática, de allí la importancia de solicitar concomitantemente los niveles de GGT, que en caso de encontrarse elevados confirman el origen hepático de la FA. En síntesis, el patrón bioquímico más frecuentemente encontrado es una elevación de la FA con niveles normales de GGT.
En el primer caso presentado hallamos un patrón de alteración que difiere del más frecuentemente reportado en la literatura. Se encontró una elevación de la FA de aproximadamente 2 veces por encima del LSN, acompañada con una elevación concomitante de la GGT. En ese caso el patrón podría interpretarse como una colestasis intrahepática, sobre todo si se tiene en cuenta la elevación marcada de la bilirrubina a expensas de la fracción directa, pero sin olvidar que la esteatosis hepática también puede elevar la GGT,1 otro diagnóstico con el cual cursaba el paciente. En el segundo caso, el patrón de alteración coincide con el más frecuentemente reportado en la literatura, con niveles elevados de FA y niveles normales de GGT, pero con niveles francamente elevados de bilirrubina directa, en cuyo caso se podría interpretar como hiperbilirrubinemia directa aislada, sobre todo si se tiene en cuenta que muy probablemente la elevación de la FA no tiene un origen hepatobiliar.1
Ambos casos tienen en común que la alteración bioquímica hepática más importante es la elevación de la bilirrubina a expensas de la fracción directa, uno de los hallazgos menos frecuentes cuando se habla de compromiso hepático por hipertiroidismo, y que fue más significativo en el segundo caso, a pesar de no tener colestasis. Con respecto al comportamiento de las transaminasas, se ha descripto una elevación entre 2 y 5 veces del LSN, sin un patrón característico.6
Varios de los hallazgos encontrados en estos dos pacientes tienen correlación con la evidencia disponible en la literatura en casos de similares características. Se ha encontrado, por ejemplo, que hay factores predisponentes para tener compromiso hepático por hipertiroidismo, como la edad (alrededor de los 45 años) y la elevación de los niveles de Triyodotironina (T3) libre.7 En algunos casos se reportan niveles de TSH < 0.02.8 Es de resaltar que el sexo no parece predisponer a esta complicación. Varios de los casos de compromiso hepático pueden presentarse también en contexto de una tormenta tiroidea, por lo cual es un diagnóstico que debe pensarse siempre.9
Con respecto a la hiperbilirrubinemia, cuando ésta es inexplicable o existe alteración de las enzimas hepáticas, se justifica un alto índice de sospecha de hipertiroidismo como factor causal. La falla cardíaca por hipertiroidismo y el compromiso hepático secundario también deben ser parte del diagnóstico diferencial, como en el segundo caso presentado. Esto es particularmente importante cuando el paciente presenta fibrilación auricular, patrón de lesión hepatocelular, ascitis o edema marcado en miembros inferiores.9
Una de las maneras de apoyar el diagnóstico de alteración de la bioquímica hepática causada por hipertiroidismo, cualquiera que sea su patrón, es la mejoría de estas alteraciones luego del control del hipertiroidismo. Sin embargo, debe tenerse en cuenta que la mejoría o la normalización de las pruebas puede ser lenta y paulatina, pudiendo demorarse incluso algunos meses.6
Con respecto a la biopsia practicada en el primer caso, es de aclarar que solo es necesaria en aquellos casos en los que se encuentre un compromiso hepatobiliar no explicado, cuando existan dudas sobre la etiología, el paciente no mejore luego del tratamiento del trastorno tiroideo o cuando sea necesario descartar con algún grado de certeza otros diagnósticos diferenciales. En este caso permitió confirmar el diagnóstico de esteatohepatitis no alcohólica con una colestasis canalicular asociada, poco frecuente en esta entidad, que se atribuyó al hipertiroidismo. En las descripciones de las biopsias hepáticas en el contexto de pacientes con hipertiroidismo, se han evidenciado cambios inespecíficos como colestasis intrahepática de leve a moderada, inflamación lobulillar de origen eosinofílico, necrosis centrolobular, disminución del número de ribosomas y de la densidad mitocondrial, además de hiperplasia de células de Kuppfer; sin correlación entre la gravedad del daño histológico y las pruebas de función tiroidea.5 Los hallazgos de la biopsia, así como la presencia de una marcada elevación de la bilirrubina directa sin aumentos concomitantes de FA y GGT, pueden sugerir una colestasis canalicular, en este caso por hipertiroidismo.1 Este patrón bioquímico probablemente sea secundario a una disfunción en el sistema canalicular de salida de sales biliares, bilirrubina y aniones orgánicos, que también puede estar asociado a fármacos.10
Teniendo en cuenta que, como se ha dicho previamente, el compromiso hepático suele ser leve y asintomático en los casos de hipertiroidismo, siempre deben descartarse otras causas. En los casos de colestasis e hiperbilirrubinemia, se debe realizar una búsqueda acuciosa de obstrucciones mecánicas de la vía biliar; no perder de vista los trastornos hepatobiliares autoinmunes que pueden acompañar el hipertiroidismo primario hasta en el 10% de los casos,4 haciendo necesario descartar enfermedades autoinmunes como la CBP, CEP y la HA, sin olvidar la posibilidad de una causa infecciosa.11
Resulta importante una mención especial sobre el daño hepático inducido por medicamentos (DILI, del inglés drug-induced liver injury), uno de los principales diagnósticos diferenciales en ambos casos. Para el primer caso la etiología probable fue el metimazol y en el segundo el yodo radioactivo. El daño hepático inducido por los antitiroideos es poco frecuente, se reporta una prevalencia de 0.1% para el propiltiouracilo y de 0.2% para el metimazol.8 Sin embargo, se han reportado casos de falla hepática con requerimiento de trasplante con el uso de propiltiouracilo, además de compromiso de tipo hepatocelular; mientras que en el caso del metimazol, ese compromiso en algunas ocasiones ha sido principalmente un patrón colestásico.5 En algunos casos el yodo radioactivo se ha relacionado con toxicidad hepática. En una serie de casos, se produjo disfunción hepática después del tratamiento con yodo radioactivo para la enfermedad de Graves. Es importante considerar que este efecto adverso se originó en presencia de tirotoxicosis, frecuente en el período inmediatamente posterior a la terapia con yodo, especialmente si el paciente no recibió tratamiento previo con antitiroideos, como en el segundo caso presentado.1
Es importante destacar que hasta el momento no existen diferencias significativas que permitan atribuir con certeza las alteraciones hepáticas al hipertiroidismo en sí mismo o a los fármacos utilizados para su manejo. Esta dificultad se profundiza al tener en cuenta que algunas escalas como el RUCAM, que se utiliza para evaluar la hepatotoxicidad inducida por drogas, se valen del uso de la FA de origen hepático y, como se señaló anteriormente, en los casos de hipertiroidismo es más frecuente la elevación de la FA de origen óseo.8 En este sentido, se recomienda solicitar pruebas bioquímicas hepáticas antes del inicio de cualquier medicamento, para mejorar la precisión diagnóstica en estos casos. Es conveniente sospechar el origen farmacológico cuando, a pesar del control del hipertiroidismo, persiste la alteración de la bioquímica hepática y sobre todo cuando existe una alteración moderada a severa de las transaminasas.
En este caso ambos pacientes mejoraron con el control del hipertiroidismo, en el primer paciente luego del uso de metimazol y en el segundo con el manejo terapéutico con yodo radioactivo.
Dentro de las probables limitaciones en el diagnóstico de los casos presentados estuvo no descartar la infección por VIH en el primer paciente, situación poco probable considerando el no reporte de conductas sexuales de riesgo y la mejoría clínica luego del control del hipertiroidismo. En el segundo paciente la probable limitación fue no descartar con mayor certeza el diagnóstico de falla cardíaca, que pudiera explicar la marcada elevación de la bilirrubina directa según lo reportado en la literatura.6 Sin embargo, se evidenció mejoría clínica luego del manejo instaurado de la tirotoxicosis y no se encontraron otros datos que sugirieran ese diagnóstico, como hepatomegalia o ascitis.
Hacia el futuro la investigación en este campo debería enfocarse en revelar la fisiopatología de cada uno de los patrones de compromiso hepático en el hipertiroidismo; escenario frente al cual ya se ha ido avanzando, describiéndose la toxicidad directa de las hormonas tiroideas, la enfermedad hepática previa, la degeneración de células hepáticas, el daño autoinmune, la toxicidad por medicamentos o la hepatopatía congestiva y necrosis, entre otros.4-5, 12
Otro escenario planteado para la investigación es la definición del tratamiento de elección y el momento del inicio del tratamiento en los casos de compromiso hepático por hipertiroidismo, particularmente cuando exista el riesgo de compromiso secundario al uso de medicamentos como metimazol o propiltiouracilo.11-13
Conclusión
Si bien el hipertiroidismo o la tirotoxicosis pueden causar alteraciones bioquímicas hepáticas, en la mayor parte de los casos el compromiso hepático es leve y asintomático. En los casos en los que el compromiso clínico sea evidente, siempre deben descartarse otras causas más frecuentes de esta alteración, como las patologías obstructivas de la vía biliar de origen mecánico, o aquellas que obedecen a procesos infecciosos, autoinmunes, hemodinámicos (como en el caso de falla cardíaca) o el daño hepático inducido por medicamentos, en los cuales escalas como RUCAM pierden especificidad.
Se resalta finalmente que las alteraciones bioquímicas más frecuentes son la elevación de la FA de origen óseo en gran parte de los casos, por lo cual no se corresponde con el aumento de los valores de GGT, seguido de alteraciones en las transaminasas y con menor frecuencia aumento en los valores de la bilirrubina, destacando que puede existir hiperbilirrubinemia aislada sin presencia de colestasis.
Consentimiento para la publicación. Se obtuvo el consentimiento informado por escrito del paciente o su padre, tutor o familiar, para la publicación de los datos y/o imágenes clínicas en beneficio de la ciencia. La copia del formulario de consentimiento se encuentra disponible para los editores de esta revista.
Propiedad Intelectual. Los autores declaran que los datos, las figuras y las tablas presentes en el manuscrito son originales y se realizaron en sus instituciones pertenecientes.
Financiamiento. Los autores declaran que no hubo fuentes de financiación externas.
Conflicto de interés. Los autores declaran no tener conflictos de interés en relación con este artículo.
Aviso de derechos de autor
© 2023 Acta Gastroenterológica Latinoamericana. Este es un artículo de acceso abierto publicado bajo los términos de la Licencia Creative Commons Attribution (CC BY-NC-SA 4.0), la cual permite el uso, la distribución y la reproducción de forma no comercial, siempre que se cite al autor y la fuente original.
Cite este artículo como: Sánchez Garcés J P, Ospino Guerra M C, Morales Marenco J J y col. Colestasis intrahepática e hiperbilirrubinemia inducida por hipertiroidismo. Serie de casos. Acta Gastroenterol Latinoam. 2023;53(2):181-187. https://doi.org/10.52787/agl.v53i2.294
Referencias
- Piantanida E, Ippolito S, Gallo D, Masiello E, Premoli P, Cusini C, et al. The interplay between thyroid and liver: implications for clinical practice. Vol. 43, Journal of Endocrinological Investigation. Springer; 2020. p. 885-99.
- Habershon S. Exophthalmic goiter, heart disease, jaundice, death. Lancet. 1874;1:510-2.
- Huang MJ, Li KL, Wei JS, Wu SS, Fan KD, Liaw YF. Sequential liver and bone biochemical changes in hyperthyroidism: prospective controlled follow-up study. Am J Gastroenterol. 1994 Jul;89(7):1071-6.
- Yorke E. Hyperthyroidism and Liver Dysfunction: A Review of a Common Comorbidity. Vol. 15, Clinical Medicine Insights: Endocrinology and Diabetes. SAGE Publications Ltd; 2022.
- Soylu A, Taskale M, Ciltas A, Kalayci M, Baki Kumbasar A. Intrahepatic cholestasis in subclinical and overt hyperthyroidism: Two case reports. J Med Case Rep. 2008 Apr 21;2.
- Wafa B, Faten H, Mouna E, Fatma M, Mohamed A. Hyperthyroidism and hepatic dysfunction: Report of 17 cases. JGH Open. 2020 Oct 1;4(5):876-9.
- Wang R, Tan J, Zhang G, Zheng W, Li C. Risk factors of hepatic dysfunction in patients with Graves’ hyperthyroidism and the efficacy of 131 iodine treatment. Medicine (United States). 2017 Feb 1;96(5).
- Zeng B, Yuan L, Chu J, Yang Y, Lin S. Challenges in early identification of causes and treatment of cholestasis in patients with hyperthyroidism: a case report and literature review. Journal of International Medical Research. 2019;48(3).
- Abebe A, Eck LM, Holyoak M. Severe cholestatic jaundice associated with Graves’ disease. Clin Case Rep. 2018 Nov 1;6(11):2240-5.
- Barra MI, Olmos R, Barrera F, Mosso L, Domínguez JM, Domínguez JM. Cholestasis secondary to hyperthyroidism in Graves’ disease. Report of one case. Vol. 148, CASOS CLÍNICOS Rev Med Chile. 2020.
- Ichikawa H, Ebinuma H, Tada S, Ojiro K, Yamagishi Y, Tsukada N, et al. A case of severe cholestatic jaundice with hyperthyroidism successfully treated with methimazole. Clin J Gastroenterol. 2009 Aug;2(4):315-9.
- Opoku-Akyeampong NAAS, Agyei-Nkansah A, Yorke E. Liver dysfunction associated with hyperthyroidism: Lessons from 2 Case reports. Clin Case Rep. 2021 Jun 1;9(6).
- Aydemir S, Bayraktaroglu T, Demircan N, Sert M, Açikgoz S, Tekin IO, et al. Effect of hyperthyroidism and propylthiouracil treatment on liver biochemical tests. Int J Clin Pract. 2005 Nov;59(11):1304-8.
- Haddaden M, Hanna A, Odish F, Husami S, Imam Z, Tahhan M. Cholestatic Hepatitis in Graves’ Disease: A Diagnostic Challenge. ACG Case Rep J. 2021 Jan;8(1):e00526.
Correspondencia: Juan Pablo Sánchez Garcés
Correo electrónico: sanchezgarcesjuanpablo@gmail.com
Acta Gastroenterol Latinoam 2023;53(2):181-187
 Revista ACTA Órgano Oficial de SAGE
Revista ACTA Órgano Oficial de SAGE