Adriana Bosolino,1 Raquel Ratto2
1Sanatorio Municipal. Dr. Julio A. Méndez.
2Universidad de Buenos Aires. Universidad Católica Argentina.
Ciudad Autónoma de Buenos Aires, Argentina.
Acta Gastroenterol Latinoam 2018;48(4):328-338
Recibido: 31/10/2017 / Aprobado: 06/06/2018 / Publicado en www.actagastro.org el 17/12/2018
Resumen
Las neoplasias neuroendocrinas de colon, denominadas carcinoides las de comportamiento menos agresivo y carcinomas las malignas, son raras, de lento crecimiento, y provienen de las células enterocromafines diseminadas a lo largo del tracto gastrointestinal. El screening de carcinoma colorrectal, sumado a la posibilidad de resección de todas las lesiones halladas durante el estudio endoscópico, ha incrementado su frecuencia. La mayoría de ellas son pequeñas y asintomáticas al momento del diagnóstico, pero pueden presentar metástasis regionales y a distancia, siendo la rectal la localización más frecuente. Para su diagnóstico correcto es necesario el estudio del tejido con técnicas de inmunohistoquímica. La clasificación de la OMS es útil para evaluar el pronóstico y tratamiento. En la actualidad se considera que las lesiones del colon derecho presentan distintas características que las de colon izquierdo y las rectales. Mientras que estas últimas son lesiones pequeñas, de bajo o moderado grado de malignidad y que pueden ser resecadas por endoscopía, las derechas son habitualmente menos diferenciadas, más agresivas y requieren tratamiento quirúrgico. Los factores pronósticos, además del tamaño tumoral incluyen: la profundidad de invasión en la pared, permeación vascular y metástasis. En relación con estos parámetros se han establecido guías de consenso para un mejor tratamiento y seguimiento de la enfermedad.
Palabras claves. Neoplasias neuroendocrinas colorrectales, tumores carcinoides de colon, tumores neuroendócrinos gastroenteropancreáticos, carcinoma colorrectal.
Colorectal neuroendocrine tumors
Summary
Neuroendocrine neoplasias of the colon such as carcinoids less aggressive, and carcinomas which are more aggressive are rare, slow-growing neuroendocrine tumors arising from the enterochromaffin cells disseminated throughout the gastrointestinal system. The screening studies for colorectal carcinoma and the possibility to resect all the lesions during the endoscopy study, has improved the frequency of finding these lesions and also the earlier diagnosis. Most of them are small and asymptomatic therefore when the study is done, but it’s p ossible to find metastasis (local or distant). The most frequently localization is found in rectum. The immunohistochemically tests are necessary for the correct diagnosis, and the WHO classification is the best to be use for treatment and prognosis evaluation. The neoplasms of the right colon are different from the left colon and the rectal ones. The last ones are smaller, with low grade of malignancy, and it can be resected by endoscopy. Right lesions are less differentiated, more aggressive and they require surgery treatment. The prognosis is related to the size of the primary tumor, the vascular or lymphatic permeability, the invasion of the colorectal wall and the presence of metastasis. Guides of consense has been developed in order to improve the treatment and the follow up of these cases.
Key words. Colorectal neuroendocrine-neoplasia, neuroendocrine gastro-entero-pancreatic neoplasia, colorectal carcinoma.
Abreviaturas
NENs: neoplasias neuroendocrinas.
NECs: carcinomas neuroendocrinos.
NEM: neoplasias endocrinas múltiples.
TNE: tumor neuroendocrino.
TNEGEP: tumores neuroendocrinos gastroenteropancreáticos.
CGA: campos gran aumento.
MANEC: carcinoma adeno-neuroendocrino (mixto).
GEP-NEC: carcinomas neuroendocrinos gastroenteropancreáticos.
CRNECs: carcinomas neuroendocrinos colorrectales.
CCR: carcinoma colorrectal.
Las neoplasias neuroendocrinas (NENs) gastrointestinales constituyen un grupo heterogéneo de patologías que se definen como tumores epiteliales con diferenciación predominantemente neuroendocrina. Provienen de las células del mismo nombre, distribuidas principalmente en la mucosa y submucosa del tracto gastrointestinal.
Los carcinomas neuroendocrinos (NECs) forman un subgrupo dentro de las neoplasias neuroendocrinas, de relativa poca frecuencia, pero con un alto porcentaje de malignidad.1, 2 Pueden situarse en cualquier órgano debido a que estas células, en etapa embrionaria, se distribuyen por todo el organismo a través de las crestas neurales, las glándulas endocrinas, los islotes y el sistema endocrino difuso. Se caracterizan por producir moléculas (neuropéptidos, neuromoduladores o neurotransmisores), que se almacenan en los gránulos de secreción de las células y son vertidas a la sangre produciendo su efecto en la propia célula, en las de su alrededor o bien, a través del sistema circulatorio, en órganos lejanos.
La clasificación de las NENs tiene en cuenta el sitio o ubicación primaria de lesiones, colon – recto, que se correlacionan, a su vez, con la diferente historia natural de estas. Las NENs de colon, de incidencia variable según la ubicación geográfica (4 al 8% de todas las NENs),3 se presentan en otras localizaciones distintas de la apendicular tradicionalmente descripta, y con mayor frecuencia en la raza negra.3 Son positivas a la inmunomarcación para sinaptofisina, con frecuente diseminación metastásica al momento del diagnóstico en hígado, peritoneo y ganglios linfáticos. La sobrevida a 5 años oscila entre 43 al 50% y el rango etario de los pacientes oscila entre los 55 y 65 años.3
Las NENs rectales, cuya incidencia se ha incrementado en los últimos años (5 y el 14% en Europa y más aún en Asia), se diagnostican en pacientes más jóvenes que los colónicos y son usualmente lesiones pequeñas, de tipo polipoide, encontradas en la pared rectal, anterior y lateral del recto. Por lo general son un hallazgo de colonoscopía.3 La marcación celular para glucagón es por lo general positiva, y las metástasis son muy raras, así como el síndrome carcinoide, y la resección transanal suele ser curativa.
Aunque la incidencia de las neoplasias neuroendocrinas es baja, especialmente las de comportamiento maligna, su prevalencia es significativa ya que, según algunos autores, serían la segunda neoplasia avanzada del tracto digestivo prevalente luego del adenocarcinoma colorrectal.4 A pesar de los múltiples elementos diagnósticos con los que contamos en la actualidad (tomografía computada, resonancia magnética, ultrasonografía, test serológicos, endoscopía, etc.), el estudio anatomopatológico es de vital importancia para su diagnóstico.
La mayoría de las NENs son esporádicas. Sin embargo, cuando existen ciertas mutaciones germinales que son transmitidas en sucesivas generaciones, pueden dar lugar a síndromes hereditarios, entre los que se destacan las neoplasias endocrinas múltiples (NEM), de herencia autosómica dominante y con potencial afectación de múltiples órganos.
Clasificación
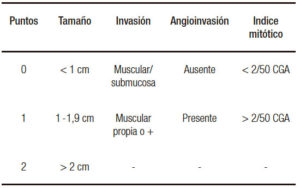
La clasificación de las neoplasias gastroenteropancreáticas (TNEGEP) ha ido evolucionando en las últimas dos décadas. La clasificación histológica de GI-NEMS (neo plasias gastrointestinales neuroendocrinas) de la OMS (2017), junto con la Sociedad Europea de Tumores Neuroendocrinos (ENETs),5 considera las siguientes categorías, basadas en el índice mitótico de Ki-67 y el conteo mitótico de la neoplasia. Actualmente pueden diferenciarse tres grandes grupos:
1) TNE bien diferenciado grado 1
Hace referencia, en la clasificación antigua, a los tumores carcinoides y tumores pancreáticos neuroendocrinos bien diferenciados. Se caracterizan además por presentar escasa división celular con conteo de mitosis < 2% por 50 campos de gran aumento (CGA) y un índice Ki-67 < 3% (en la evaluación de 500 células en las áreas con mayor aumento positividad nuclear por lo que tienen un crecimiento tumoral más lento y mejor pronóstico).
2) TNE bien diferenciado grado 2
Con pronóstico intermedio, histológicamente presentan una diferenciación moderada y una mayor actividad mitótica que los anteriores (conteo mitótico x 10 CGA), entre 2 a 20 mitosis por 50 CGA y un Ki 67 entre 3-20%. Este grupo es, clínicamente, más heterogéneo.
3) TNE bien diferenciado grado 3
Estas neoplasias presentan un índice mitótico > al 20% y su índice de proliferación celular es también mayor al 20%.
4) Carcinomas neuroendocrinos pobremente diferenciados
Se caracterizan por un alto índice de proliferación con comportamiento claramente más agresivo (valor de Ki67 > 20% y conteo mitótico x 50 CGA > 20). Variedad de células pequeñas y células grandes.
Los mixtos, carcinoma adeno-neuroendocrino (MANEC) se incluirían dentro del grado G3, independientemente de los índices anteriormente mencionados.
Los marcadores utilizados para teñir los gránulos de neurosecreción por inmunohistoquímica son la cromogranina A y la sinaptofisina como los más específicos. También el CD 56 y la enolasa neuronoespecífica.
En cuanto a sus características macroscópicas generales, los NEMs grado 1 son tumores sólidos, blanquecino-amarillentos o grisáceos, con apariencia nodular o polipoidea. Pueden crecer con la mucosa intacta o mostrar ligera ulceración y están localizados, generalmente, en la mucosa profunda y submucosa. Los grados 3 son masas ulceradas semejantes a los carcinomas clásicos.
Los MINEN, anteriormente llamados MANEC, son neoplasias con doble componente neuroendocrino y no endócrino (este último en proporción mayor del 30%).6 Por su parte los carcinomas neuroendocrinos (NECs) coexisten con adenocarcinomas, y en algunos casos con carcinoma de células escamosas reportados en esófago y duodeno.7
Desde el punto de vista anatomopatológico, los NECs, por su histología, pueden diferenciarse, como se especifica en la clasificación anterior, en carcinomas de células pequeñas o bien, carcinoma de células grandes;8 en estos últimos, las imágenes histológicas son similares a las observadas en pulmón y en otros órganos.9
Neoplasias neuroendócrinas de colon
Las neoplasias neuroendocrinas colorrectales (CRNECs), como se mencionó anteriormente, son poco frecuentes, pero su diagnóstico se ha incrementado por el uso de la colonoscopía como screening y la remoción de todas las lesiones halladas durante el estudio.1-5, 9
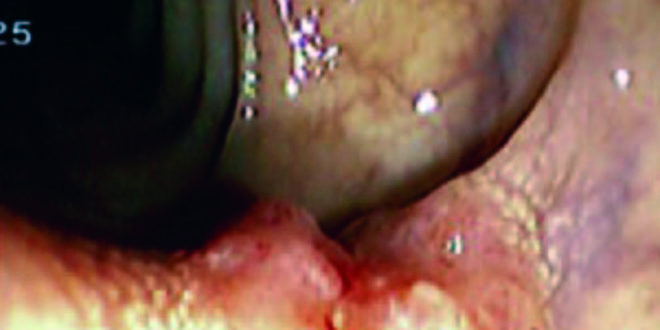
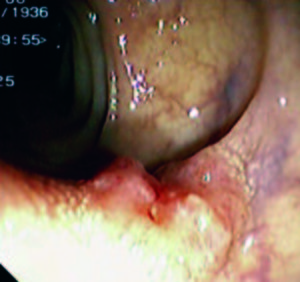
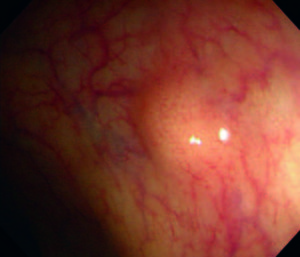
La mayoría de los pacientes portadores de estas neoplasias se encuentran, en general, en la séptima década de la vida, con similar distribución entre hombres y mujeres.10 En cuanto a su localización, se describen en recto y colon, preferentemente en región cecal. Recientes publicaciones de reuniones de consensos internacionales ponen de manifiesto, cada vez con más evidencia, que se trata de dos entidades diferentes (Figuras 1-3).10, 11
Figura 1. Lesión elevada con depresión central.
Figura 2. Tumor carcinoide rectal.
Figura 3. Tumor carcinoide colon izquierdo.
Las CRNECs de recto son, por lo general, de pequeño tamaño (menores de 1 cm), con un nivel de malignidad G1 o G2, y constituyen, aproximadamente, el 13,7% de todas las neoplasias neuroendocrinas. Las que se ubican en colon derecho, preferentemente en ciego, en cambio, son poco diferenciadas (habitualmente carcinomas neuroendocrinos o TN grado 3), más agresivas y representan el 7,8% de las todas las NENs.
No pueden descartarse casos de lesiones más pequeñas (G1 o G2). La localización más frecuente en un estudio sobre 1183 TNEGEP publicado recientemente13 fue: rectal 37,4%, seguida del páncreas, estómago, intestino delgado, apéndice y colon (3,3%).
En relación con los carcinomas neuroendocrinos localizados en esófago, recto y canal anal, se describe en la bibliografía una mayor frecuencia de patrón histológico de células pequeñas, mientras que la variedad de células grandes se encuentra predominantemente en la mucosa glandular.
Características clínico-patológicas
Entre la signo-sintomatología presente en colon y recto los pacientes pueden presentar alteración del ritmo evacuatorio, hematoquezia, sangrado oscuro oculto evidente, dolor abdominal, síntomas inespecíficos y, en ocasiones, cuadros obstructivos. El síndrome carcinoide es raro, se observa en menos del 5% de los casos.12, 13
Las neoplasias colónicas se originan en células enterocromafines; secretan serotonina las localizadas especialmente en la porción ascendente del colon. Al examen histológico, son células similares a las que se encuentran en las NENs ileocecales, por disponerse en nidos y cordones con formación de rosetas.
La diferenciación es variable (G1a G3- Carcinoma neuroendocrino) con un tamaño promedio de la neoplasia de 4,9 cm. Por inmunohistoquímica, son positivas para el CDX2. Por su parte, las neoplasias rectales y de colon distal se originan en las células L, secretan un péptido similar al glucagón (GLP) y un péptido YY.
Estas lesiones están ubicadas, en general, en la submucosa, son de aspecto polipoide y están cubiertas por mucosa glandular. Histológicamente, en el 50% de los casos, se disponen en trabéculas, con un diámetro menor a 1 cm y la tinción por métodos de inmunohistoquímica para CDX2 es negativa.14
Las lesiones rectales son, por lo general, un hallazgo durante un estudio endoscópico. Al momento del diagnóstico, entre el 75% y el 85% de los casos, se encuentran localizadas, con un rango de sobrevida a los 5 años del 75/100%. Esto depende siempre del grado histológico, el índice de proliferación celular y el estadio clínico.
En cuanto a las NENs colónicas, en el momento del diagnóstico, solo alrededor del 45% de ellas están limitadas localmente. Entre un 16 y un 40% presentan metástasis a distancia, y la sobrevida a los 5 años oscila entre un 40% y 70%, según los mismos parámetros mencionados anteriormente (grado histológico – índice de proliferación celular – estadio clínico), correspondiendo por lo tanto a tumores neuroendocrinos bien diferenciados G3 y a carcinomas neuroendocrinos pobremente diferenciados.15
Las neoplasias endócrinas múltiples (NEMs) se encuentran raramente asociadas con las NENs colorrectales. En el tracto gastrointestinal, la colónica es la localización más frecuente para las neoplasias sincrónicas, y para las metacrónicas, las asociaciones más frecuentes las constituyen las neoplasias de pulmón, próstata y tracto urinario.16
Las NENs colorrectales son clasificadas, al igual que los restantes TNEGEP, en G1, G2 y G3: las primeras, bien diferenciadas, con un Ki 67 menor a un 3%, las G2 entre un 3 a un 20% y las G3 con un Ki 67 mayor al 20% (NECs) y los carcinomas neuroendocrinos pobremente diferenciados también con un Ki 67> al 20%. Se incluyen también en este grupo las neoplasias mixtas neuro – endócrinas y no neuroendocrinas (MINECs).16
Los tumores de comportamiento maligno, localizados habitualmente en colon derecho, tienen predominio de células grandes y se presentan, generalmente, como masas exofíticas al examen endoscópico. En su mayoría y al momento del diagnóstico, se acompañan de metástasis regionales y hepáticas, e histológicamente se comportan como carcinomas neuroendocrinos o mixtos (MINECs).16-18
Desde el punto de vista histológico, los NECs de células grandes presentan un patrón morfológico muy similar al adenocarcinoma poco diferenciado. Eso hace imprescindible el uso de la inmunohistoquímica con marcadores neuroendocrinos para el diagnóstico diferencial. Por su parte, las NENs rectales se presentan, endoscópicamente, con aspecto polipoide, no mayor a 2 cm.
Tienen un comportamiento poco agresivo, están generalmente limitados a la mucosa y/o submucosa e histológicamente son bien diferenciados, correspondiendo a los G1 y G2 de los TNEGEP.
Respecto de los casos menos frecuentes de NECs encontrados en colon distal y recto, en el 25% de ellos predomina la variedad de células pequeñas, a veces asociado a adenocarcinoma o carcinoma de células escamosas.12, 13 Estos NECs de células pequeñas son indistinguibles, en su patrón histológico, de los que se originan en el pulmón. Esta variedad morfológica presenta positividad difusa a la tinción con sinaptofisina, mientras que la cromogranina A podría ser negativa.19, 20
Inmunohistoquímica
En estas neoplasias, la tinción con cromogranina A puede ser muy débil. En cambio, es muy intensa para la sinaptofisina y el CD56. En algunos casos, se ha observado también tinción positiva para el CDX2 y el TTF1, y, en un porcentaje variable de NENs rectales (entre el 28 y 62%), positividad para fosfatasa ácida prostática, lo cual puede llevar a un diagnóstico erróneo en los pacientes de sexo masculino.8 Los NECs son, generalmente, CK20 negativos, a diferencia de los adenocarcinomas, que presentan positividad en la mayoría de los casos.15, 16
Perfil genómico
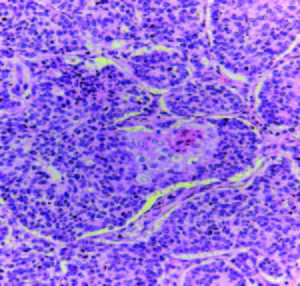
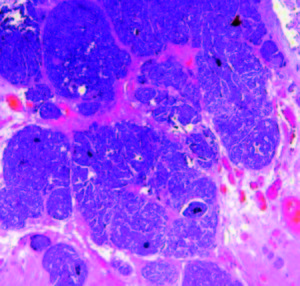
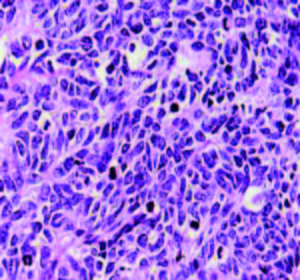
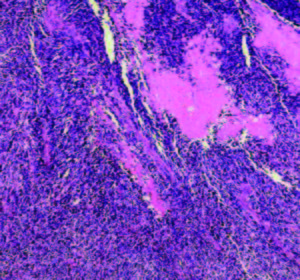
Las anomalías moleculares de los TNEGEP no están aún totalmente establecidas. Por lo general tienen un alto nivel de inestabilidad microsatelital. Algunos estudios han demostrado anormalidades en los genes supresores de tumor como la proteína p53, presente en estadios tempranos. Sus alteraciones se evalúan por inmunohistoquímica a través de la pérdida de la heterogeneidad genómica. Esta proteína no es detectada en situaciones normales o bien está presente en muy pequeñas cantidades. El mutante p53 tiene una vida más larga y podría contribuir a la génesis tumoral. Su sobreexpresión es detectada con técnicas de inmunohistoquímica.21, 22 Se encontraron también altos niveles de metilación genética en los carcinomas colorrectales neuroendocrinos, comparados con los adenocarcinomas esporádicos. Los perfiles de metilación fueron diferentes en ambos grupos (Figuras 4-7).23
Otros oncogenes como L-myc, C Kit (CD 117) y el p16 junto al mTOR están siendo investigados sin resultados concluyentes aún.23
El campo de la epigenética de estos tumores se encuentra en constante evolución y en los últimos años se han logrado mayores progresos para comprender los mecanismos que intervienen en la génesis tumoral. La literatura actual sugiere que existen patrones de metilación especiales, alteración en la remodelación de la cromatina y perfiles definidos de expresión en los micro RNA distintivos, que se correlacionan con mal pronóstico. Sin embargo, estudios más extensos permitirán evaluar la utilidad de las modificaciones epigenéticas como biomarcadores pronósticos y, así, orientar los potenciales “blancos terapéuticos” a utilizar.24
Figuras 4 y 5. NEC con disposición lobulada a predominio de células grandes, infiltrante en la pared. A mayor aumento (foto derecha) carcinoma escamoso focal (corresponde a Figura 1 endoscópica).
Figuras 6 y 7. NEC de células pequeñas, patrón infiltrante difuso con áreas de necrosis. Imágenes panorámica (izq.) y a mayor aumento (der.).
Indicadores pronósticos en el reporte histopatológico
Los factores de mayor riesgo de las NENs colorrectales con presencia de metástasis son, desde el punto de vista histológico:
- la infiltración de la muscular propia del órgano,
- la permeación vascular,
- un número mayor a 2 mitosis por CGA y,
- la necrosis tumoral focal que indica mayor comportamiento agresivo.24
Otro parámetro importante a tener en cuenta en el estudio histopatológico es la proximidad de los márgenes de resección proximal distal y circunferencial, especialmente este último y sobre todo en aquellas localizaciones no recubiertas por serosa. Dichos márgenes deben ser tatuados con tinta china durante el examen endoscópico. Se considera resección completa cuando el margen es mayor a 1 mm.
Grupos de consenso europeos sugieren que en las NENs colorrectales se debe informar el tipo histológico según la clasificación de la OMS 2017, así como la estadificación según TNM, de la AJCC (American Journal Comittee of Cancer) y la IUICC (International Union Against Cancer) 2017.17
Como se dijo anteriormente, el diagnóstico histológico debe ser siempre confirmado por estudios de inmunohistoquímica, especialmente sinaptofisina y cromogranina A y el Ki 67 como marcador de proliferación celular, usando el antígeno MIB1.
Además, la determinación en suero de la concentración de cromogranina A es de alto valor para el monitoreo postratamiento de estas neoplasias. La elevación de esta se vincula a una evolución desfavorable de la enfermedad.17, 18
Tratamiento quirúrgico de las NENs colónicas
Las recomendaciones en cuanto al tratamiento quirúrgico de las neoplasias neuroendocrinas (NENs) son similares a las del tratamiento para el adenocarcinoma de colon.25
1) En aquellos pacientes sin metástasis a distancia: resección más linfadenectomía local (por laparoscopía o a cielo abierto).
2) En los tumores con metástasis a distancia: resección paliativa más linfadenectomía regional, con quimioterapia previa, para reducir la lesión, y/o posterior, si es que la resección no ha sido completa,
3) En los casos de invasión a órganos adyacentes: hemicolectomía derecha, izquierda o transversa, dependiendo del compromiso del drenaje linfático observado en la cirugía.26
Tratamiento quirúrgico de las NENs rectales
Se debe intentar, como primera medida, su resección por vía endoscópica (disección submucosa endoscópica-ESD). De no poder realizarse, la cirugía es la única opción, con resecciones anteriores, tanto laparoscópicas como a cielo abierto, cirugía mínimamente invasiva transanal, o, en los casos más complejos, la amputación abdomino-perineal u operación de Miles.
Las indicaciones para resección local incluyen: tamaño del tumor (< 1 cm), ausencia de invasión linfática, y que histológicamente sea bien diferenciado. También puede intentarse la resección local de lesiones mayores de 2 cm siempre y cuando la histología no ponga de manifiesto factores pronósticos adversos.27, 28
Los tumores mayores de 2 cm de diámetro se encuentran frecuentemente asociados a infiltración de la muscular de la mucosa. En tales casos, de no poder realizarse correctamente la ESD, se recomiendan procedimientos resectivos, con preservación de esfínteres, si fuera posible, y colostomía protectiva.29, 30
Para los tumores localizados en recto bajo con invasión de esfínteres, se impone la amputación abdóminoperineal o abdóminosacra. Actualmente, existen dudas en cuanto a establecer el límite del diámetro tumoral para este tipo de cirugía. Algunos autores lo fijan en 15 mm, aunque aún existen altas chances de que hubiere metástasis a distancia y, consecuentemente, una resección menor no sería oncológica.
En los tumores local o sistémicamente avanzados con metástasis a distancia, no se recomienda la resección radical, ya que la sobrevida posdiagnóstico es de aproximadamente entre 6 y 9 meses.30, 31
La cirugía paliativa estaría indicada en aquellos tumores sangrantes que no responden a los procedimientos de hemostasia local como el argón plasma, o bien, en aquellos que presentan un cuadro de obstrucción intestinal.
Tratamiento endoscópico
Está indicado solo en aquellos pacientes con NENs colorrectales sin riesgo de metástasis linfática regional, o a distancia. El método de elección es la disección submucosa endoscópica (ESD).25, 26, 32
En las NENs colónicos, con alto riesgo de metástasis linfáticas regionales, se recomienda tratamiento quirúrgico. Algunos autores demostraron que en lesiones pequeñas < 1cm detectadas precozmente y limitadas a la mucosa, el riesgo de metástasis linfáticas regionales fue del 4%, mientras que, en otras lesiones mayores, con invasión mucosa, el porcentaje ascendió a más del 14%.26, 27
Aproximadamente el 80% de las NENs rectales pueden ser tratadas por vía endoscópica. El tamaño del tumor es un buen indicador del riesgo de metástasis linfáticas regionales, así como de la evolución de la enfermedad.27 En pacientes con tumores < 1 cm el riesgo de metástasis es bajo y el pronóstico, bueno (invasión linfática regional 3% y metástasis a distancia 1,6%). En tumores de hasta 2 cm, el riesgo de metástasis se incrementa hasta el 66%. En el caso de lesiones > de 2 cm., se encontró invasión en ganglios linfáticos regionales en el 73% de los pacientes, mientras que el 100% presentaba metástasis a distancia.
Los factores pronósticos, como se mencionó anteriormente, incluyen: profundidad de invasión de la lesión, compromiso vascular e índice proliferativo. Los indicadores de mal pronóstico/factores de riesgo: invasión de la muscular propia, invasión linfática y/o vascular y un índice de proliferación del 2%.29
En cuanto al tratamiento endoscópico de las NENs colorrectales, no está indicada la polipectomía clásica, ya que estos tumores progresan hacia la submucosa. La conducta endoscópica aconsejada es la ESD,30, 31 que, en comparación con la resección mucosa endoscópica (EMR), provee seguridad en cuanto a la extirpación en block de la lesión, siendo similar la frecuencia de complicaciones (sangrado/perforación), que a su vez podrán ser tratadas por el mismo método.
La ESD evita, además, la resección en piecemeal, aún con presencia de fibrosis en el tejido. Este procedimiento se logra con mayor precisión si se posee un IT-knife (insulation tip knife). Los resultados del procedimiento a largo plazo son muy buenos.32 No se han reportado complicaciones fatales.33-35
Tratamiento farmacológico
Análogos de la somatostatina
Ya se ha mencionado que, en las NENs, el síndrome carcinoide es muy poco frecuente. En los casos de neoplasias diseminadas, con síntomas de excesiva secreción de serotonina, se utilizarán análogos de la somatostatina como tratamiento de elección.36
En los tumores no funcionantes, la efectividad del tratamiento no está demostrada, pero no debería ser excluido, debido a los resultados obtenidos en algunos estudios que demuestran su eficacia, asociando el octreótide como análogo.38, 39 Los resultados fueron muy limitados como para obtener conclusiones importantes al respecto.
Quimioterapia
Está indicada, primariamente, en el tratamiento de los pacientes diagnosticados con NECs. En los pobremente diferenciados, el manejo puede comenzar con drogas derivadas del platino.35-37 Las terapias de segunda línea deberán ser consideradas en forma individual. Se recomiendan también tratamientos basados en oxiplatino, irinotecan, o temozolomide, capecitabine solo o con bevacizumab.40-45
Los pacientes con carcinomas mixtos de colon deberán ser tratados siguiendo el protocolo quirúrgico oncológico que se utiliza para el carcinoma colorrectal.
Seguimiento
Los métodos de diagnóstico por imágenes utilizados para el seguimiento de estos pacientes son:
- Para lesiones rectales: ecoendoscopía, colonoscopía y resonancia nuclear magnética.
- Para lesiones de colon: colonoscopía y tomografía computada.
- Metástasis a distancia: resonancia nuclear magnética c/contraste y PET scan.
Luego de la completa remoción del tumor, tanto por vía quirúrgica como endoscópica, se recomienda el siguiente cronograma de seguimiento (Tabla 1):
- Tumores del grupo G1, G2, hasta 1 cm, sin nódulos linfáticos metastásicos y sin invasión de la muscular propia: no se recomienda monitoreo de los pacientes.
- Tumores del grupo G1-G2 mayores de 2 cm: colonoscopía/diagnóstico por imágenes/cromogranina A en el primer año.
- Tumores del grupo G3 menores de 1 cm y los de los tres grupos (G1-G2-G3) entre 1 y 2 cm: colonoscopía anual.
- Tumores del grupo G3 mayores de 2 cm: colonoscopía/diagnóstico por imágenes/cromogranina A cada 4-6 meses durante el primer año, luego una vez por año.43, 44
Sistema de estratificación para seguimiento de CRNECs.43, 44
Conclusiones
- Los tumores carcinoides, derivados de células neuroendocrinas, son denominados actualmente y en forma global, neoplasias neuroendocrinas (NENs). Se caracterizan por su baja frecuencia, lento crecimiento y curso relativamente asintomático. En general, su diagnóstico es tardío, y, en ocasiones, a través de su diseminación metastásica.
- Su distribución es similar entre hombres y mujeres, y predomina alrededor de la séptima década de la vida (especialmente en Occidente).
- La sintomatología de los CRNENs y CRNECs es similar a la que presentan las neoplasias epiteliales no neuroendócrinas (adenomas y adenocarcinomas).
- Las lesiones colorrectales pueden, actualmente, ser diagnosticadas más precozmente, dado el incremento de estudios endoscópicos (screening) que se realizan en la población, a partir de los 50 años.
- Las características macroscópicas de estas neoplasias no permiten, en muchos casos, su diferenciación entre benignas, malignas y/o neoplasias mixtas.
- El estudio microscópico con inmunofenotipo por técnicas de inmunoperoxidasa es indispensable para su correcto diagnóstico y tratamiento, así como para su seguimiento.
- El tamaño tumoral se consideró, en un principio, el mejor indicador pronóstico. Actualmente se valoriza más el grado de profundidad de invasión tisular y la presencia de metástasis regionales y/o a distancia (según la OMS).
- La tinción con cromogranina A puede ser muy débil. En cambio, es muy intensa para sinaptofisina y CD56. Los NECs, generalmente, son CK20 negativos, a diferencia de los adenocarcinomas, que presentan positividad en la mayoría de los casos.
- El recto es la localización más frecuente de los CRNENs; son de pequeño tamaño (menos de 1 cm) con nivel G1 y G2 de la clasificación de la OMS. Los CRNENs de colon derecho, son, por lo general, de mayor tamaño, incluyendo los carcinomas poco diferenciados y presentan metástasis a distancia hasta en un 40%.
- En los tumores de localización rectal, el riesgo de metástasis regionales y/o a distancia depende del tamaño tumoral (menor del 3% en lesiones de hasta 10 mm), y el tratamiento endoscópico es viable. En lesiones mayores de 20 mm, el riesgo de metástasis aumenta (60%) y se recomienda cirugía radical. El tratamiento para los tumores entre 10 y 20 mm es aún controvertido y no existen guías establecidas para ello.
References
- Regula J, Rupinsky M, Kraszewska E, Polkowsky M, Pachlewsky J, Orlowska J, Butruk E. Colonoscopy in colorectal-cancer screening for detection of advanced neoplasia. N Engl J Med 2006; 355: 1863-1872.
- Modlin IM, Lye KD, Kidd M. A 5-decade analysis of 13,715 carcinoid tumors. Cancer 2003; 97: 934-959.
- Caplin M, Sundin A, Nillson O, Baum R, Klose K, Kelestimur F, Plôckinger U, Papotti M, Salazar R, Pascher A and all other Barcelona Consensus Conferences Participants. ENETs Consensus Guidelines for the Managements of patients with digestive neuroendocrine neoplasms: colorectal neuroendocrine neoplasms. Neuroendocrinology 2012; 95: 88-97.
- Modlin IM, Latich I, Kidd M, Zikusoka, MN, Shapiro MD. Current status of gastrointestinal carcinoids. Gastroenterology 2005; 128: 1717-1751.
- Tichansky DS, Cagir B, Borrazzo E. Risk of second cancer in patients with colorectal carcinoids. Dis Colon Rectum 2002; 45: 91-97.
- Caplin M, Sundin A, Nillson O, Baum RP, Klose KJ, Kelestimur F, Plöckinger U, Papotti M, Salazar R, Pascher A. Barcelona Consensus Conference participants. ENETS Consensus Guidelines for the management with digestive neuroendocrine neoplasms: colorectal neuroendocrine neoplasms. Neuroendocrinology 2012; 95: 88-97.
- Starzynska T, Deptala A, Królicki L, Kunikowska J, Londzin- Olesik M, Nasierowska-Guttmejer A, Ruchala M, Strzelczyk J, Szawlowski A. Consensus Conference, Polish Network of Neuroendocrine Tumors. Colorectal neuroendocrine neoplasms-management guidelines. Endokrynol Pol 2013; 64: 494-504.
- Ramage JK, De Herder WW, Delle Fave G, Ferolla P, Ferone D, Ito T, Ruszniewski P, Sundin A, Weber W, Zheng-Pei Z, Taal B, PascherA. Vienna Consensus Conference participants. ENETS Consensus Guidelines update for colorectal neuroendocrine neoplasms. Neuroendocrinology 2016; 103: 139-143.
- Ramage J, Ahmed A, Ardill J, Bax N, Breen DJ, Caplin ME, Davar J, Lewington V, Grossman AB. Guidelines for the management of gastroenteropancreatic neuroendocrine (including carcinoid) tumours (NETs). Gut 2012; 61: 6e32.
- La Rosa S, InzaniF, Vanoli A, Klersy C, Dainese L, Rindi G. Histologic characterization and improved prognostic evaluation of 209 gastric-neuroendocrine neoplasms. Hum Pathol 2011; 42: 1373-1384.
- Bogacka B, Marlicz W, Bialek A. Trends in colorectal neuroendocrine tumors: A 10 years review. Gut 2009; 58: A296.
- Korse CM, Taal BG, Van Velthuysen ML, Visser O. Incidence and survival of neuroendocrine tumors in the Netherlands according to histological grade: Experience of two decades of cancer registry. Eur J Cancer 2013; 49: 1975-1983.
- Shia J, Tang LH, Weiser MR, Brenner B, Adsay NV, Stelow EB, Saltz LB, Qin J, Landmann R, Leonard GD. Is non-small cell type high-grade neuroendocrine carcinoma of the tubular gastrointestinal tract a distinct disease entity? Am J Surg Pathol 2008; 32: 719-731.
- Sorbye H, Strosberg J, Baudin E, Klimstra DS, Yao JC. Gastroenteropancreatic high-grade neuroendocrine carcinoma. Cancer 2014; 120: 2814-2823.
- La Rosa S, Klersy C, Uccella S, Dainese L, Albarello, L., Sonzogni, A., Doglioni, C.,Capella C., Solcia E.: Improved histologic and clinicopathologic criteria for prognostic evaluation of pancreatic endocrine tumors. Pathol 2009; 40: 30-40.
- La Rosa S, Marando A, Sessa F.: Mixed adenoneuroendocrine carcinomas (MANECs) of the gastrointestinal tract: An update. Cancer 2012; 4: 11-30.
- Liu TC, Hamilton N, Hawkins W, Gao F, Cao D. Comparison of WHO classifications (2004, 2010), the Hochwald grading system, and AJCC and ENETS staging systems in predicting prognosis in locoregional well-differentiated pancreatic neuroendocrine tumors. Am J Surg Pathol 2013; 37, 853-859.
- Elder DE, Massi D, Scolyer RA, Willemze R. The WHO classification of tumors of digestive system. IARC: 2017. 4th Edition, Volume 11.
- ENETS Consensus Guidelines for the diagnosis and treatment of neuroendocrine gastrointestinal tumors. Neuroendocrinology 2009; 90: 159-233.
- Shim KN, Yang SK, Myung SJ, Chang HS, Jung SA, Choe JW, Lee YJ, Byeon JS, Lee JH, Jung HY. Atypical endoscopic features of rectal car¬cinoids. Endoscopy 2004; 36: 313-316.
- Fang C, Wang F, Zhang W, Feng Y, Sun J, Zeng Y, Chen Y, Chen M, Zhou Z, Chen J. Clinipathologic characteristics and prognosis of the gastro-entero-pancreatic neuroendocrine neoplasms: a multicenter study in South China. Chin J Cancer 2017; 36.
- Konishi T, Watanabe T, Kishimoto J, Kotake K, Muto T, Nagawa H. Prognosis and risk factors of metastasis in colorectal carcinoids: results of a nationwide registry over 15 years. Gut 2007; 56: 863-868.
- Fahy BN, Tang LH, Klimstra D, Wong WD, Guillem JG, Paty PB, Temple LK, Shia J, Weiser MR: Carcinoid of the rectum risk stratification (CaRRs): astrategy for preoperative outcome assessment. Ann Surg Oncol 2007; 14:1735-1743.
- Finnerty BM, Gray KD, Fahey T III: Epigenetics of gastroenteropancreatic neuroendocrine tumors. World J Gastrointest Oncology 2017; 9: 341-351.
- Shen C, Yin Y, Chen H, Tang S, Yin X, Zhou Z, Zhang B, Chen Z. Neuroendocrine tumors or colon and rectum: validation of clinical and prognostic values of the World Health Organization 2010 grading classifications and European Neuroendocrine Tumor Society Staging System. Oncotarget 2017; 8: 22123-22134.
- Choi CW, Kang DH, Kim HW, Park SB, Jo WS, Song GA, Cho M. Com¬parison of endoscopic resection therapies for rectal carcinoid tumor: en¬doscopic submucosal dissection versus endoscopic mucosal resection us¬ing band ligation. J Clin Gastroenterol 2013; 47: 432-436.
- Starzyńska T, Londzin-Olesik M, Bałdys-Waligórska A, Bednarczuk T, Blicharz-Dorniak J, Bolanowski M, Boratyn-Nowicka A, Borowska M, Cichocki A, Ćwikła J, Deptała A, Falconi M, Foltyn W, Handkiewicz- Junak D, Hubalewska-Dydejczyk A, Jarząb B, Junik R, Kajdaniuk D, Kamiński G, Kolasińska-Ćwikła A, Kowalska A, Król R, Królicki L, Kunikowska J, Kuśnierz K, Lampe P, Lange D , Lewczuk-Myślicka A, Lewiński A, Lipiński M, Marek B, Nasierowska-Guttmejer A, Nowakowska-Duława E, Pilch-Kowalczyk J, Remiszewski P, Rosiek V, Ruchała M , Siemińska L, Sowa-Staszczak A, Steinhof-Radwańska K, Strzelczyk J, Sworczak K, Syrenicz A, Szawłowski A, Szczepkowski M, Wachuła E, Zajęcki W, Zemczak A, Zgliczyński W, Beata Kos-Kudła B. Colorectal neuroendocrine neoplasms – management guidelines (recommended by the Polish Network of Neuroendocrine Tumours). Endokrynol Pol 2017; 68: 250-260.
- Hirabayashi K, Zamboni G, Nishi T, Tanaka A, Kajiwara H, Nakamura N. Histopathology of gastrointestinal neuroendocrine neoplasms. Frontiers in Oncology 2013; 3: 1-11.
- Hung-Hsin Lin, Jen-Kou Lin, Jeng-Kai Jiang, Chun-Chi Lin, Yuan-Tzu Lan, Shung-Haur Yang, Huann-Sheng Wang, Wei-Shone Chen, Tzu-Chen Lin, Wen-Yih Liang and Shih-Ching Chang. Clinicopathological analysis of colorectal carcinoid tumors and patient outcomes. World Journal of Surgical Oncology 2014; 12: 366.
- Vinjamuri S, Gilbert TM, Banks M. Peptide receptor radionuclide therapy with in patients with progressive metastatic neuroendocrine tumors: assessment of response, survival and toxicity. Br J Cancer 2013; 108: 1440-1448.
- Kojima M, Ikeda K, Saito N, Sakuyana N, Koushi K, Watanabe T, Sugihara K, Ito M, Ochiai A. Neuroendocrine tumors of the large intestine: clinipathological features and predictive factors of lymph node metastasis. Front Oncol 2016; 6: 173.
- Shen C, Yin Y, Chen H, Tang S, Yin X, Zhou Z, Zhang B, Chen Z. Neuroendocrine tumors or colon and rectum: validation of clinical and prognostic values of the World Health Organization 2010 grading classifications and European Neuroendocrine Tumor Society Staging System. Oncotarget 2017; 8: 22123-22134.
- Mitry E, Walter T, Baudin E, Kurtz JE, Ruszniewski P, Domínguez-Tinajero S, Bengrine-Lefevre L, Cadiot G, Dromain C, Farace F, Rougier P, Ducreux M. Bevacizumab plus capecitabine in patients with progressive advanced well-differentiated neuroendocrine tumors of the gastro-intestinal (GI-NETs) tract (BETTER trial) – a phase II non-randomised trial. Eur J Cancer 2014; 50: 3107-3115.
- Zhang Y, Xie J, Wang J, Yang D, Jiang Z, Han G, Fu Q, Zhang Y. Clinicopathological and pronostic analysis of neuroendocrine carcinoma of the colorectum. Adv Clin Exp Med 2016; 25: 719-724.
- Davies AHG, Mason T, Stangou AJ. Neuroendocrine tumors of the gut, liver and pancreas: overall survival in a large cohort. Gut 2003; 52: A38.
- Shi C, Woltering E, Beyer D, Klimstra D, Mallin K. Bergsland E, Washington MK. Neuroendocrine tumors of the colon and rectum. AJCC Cancer Staging Manual 2016: 395-406.
- Gleeson FC, Levy MJ, Dozois EJ. Endoscopically identified well-differentiated rectal carcinoid tumors: impact of tumor size on the natural history and outcomes. Gastrointest Endosc 2014; 80: 144-151.
- Wu J, Srirajaskanthan R, Ramage J. Rectal neuroendocrine tumor. Dig Endosc 2014; 26: 532-533.
- Sung HY, Kim SW, Kang WK, Shim KN, Yang SK. Long-term prognosis of an endoscopically treated rectal neuroendocrine tumor: 10-year experience in a single institution. Eur J Gastroenterol Hepatol 2012; 24: 978-983.
- Shigeta K, Okabayashi K, Hasegawa H,Ishikawa H, Imanishi K, Otani T.: Long-term outcome of patients with locally resected high- and low-risk rectal carcinoid tumors. J Gastrointest Surg 2014; 18: 768-773.
- Pavel M, O’Toole D, Costa F. Vienna Consensus Conference participants. ENETS Consensus Guidelines Update for the Management of Distant Metastatic Disease of Intestinal, Pancreatic, Bronchial Neuroendocrine Neoplasms (NEN) and NEN of Unknown Primary Site. Neuroendocrinology 2016; 103: 172-185.
- Lee EJ, Lee JB, Lee SH.: Endoscopic submucosal dissection for colorectal tumors 1,000 colorectal ESD cases: one specialized institute’s experiences. Surg Endosc 2013; 27: 31-39,
- Mitry E, Walter T, Baudin E. Bevacizumab plus capecitabine in patients with progressive advanced well-differentiated neuroendocrine tumors of the gastro-intestinal (GI-NETs) tract (BETTER trial) – a phase II non-randomised trial. Eur J Cancer 2014; 50: 3107-3115.
- Fahy BN, Tang LH, Klimstra D, Wong WD, Guillem JG, Paty PB, Temple LK, Shia J, Weiser MR. Carcinoid of the rectum risk stratification (CaRRS): a strategy for preoperative outcome assessment. Ann Surg Oncol 2007; 14: 396-404.
Correspondencia: Adriana Bosolino
Amenábar 2308, 3ª A. Ciudad Autónoma de Buenos Aires, Argentina
Correo electrónico: abosolino@intramed.net
Acta Gastroenterol Latinoam 2018;48(4):328-338
 Revista ACTA Órgano Oficial de SAGE
Revista ACTA Órgano Oficial de SAGE