Mercedes Amieva-Balmori, José María Remes Troche
Instituto de Investigaciones Médico Biológicas, Universidad Veracruzana, Veracruz, México.
Recibido: 06/04/2015 / Aprobado: 03/08/2015
Resumen
Los estudios neurofisiológicos de la función anorrectal proveen información útil acerca de la integridad de la inervación y la función neuromuscular. Esta información nos ayuda a conocer los mecanismos fisiopatológicos que llevan a trastornos severos de la función anorrectal como la incontinencia fecal, los trastornos del piso pélvico y la defecación disinérgica. Estas pruebas son comúnmente realizadas en pacientes referidos a centros de atención médica de tercer nivel los cuales frecuentemente tienen evaluaciones negativas o falta de respuesta a la terapia convencional. El uso adecuado de estas pruebas puede revelar conocimientos nuevos y significativos de los mecanismos subyacentes que pueden llevar a un mejor manejo de estos trastornos. Estas técnicas son complementarias a otras modalidades de investigación como los estudios de la imagen del piso pélvico. En esta revisión se analizan los estudios neurofisiológicos que con mayor frecuencia se realizan, así como sus indicaciones y utilidad clínica. Varias técnicas están emergiendo y nos proporcionan un mejor entendimiento de las interacciones cerebro-intestino.
Palabras claves. Anorrecto, fisiología, manometría, estreñimiento, incontinencia.
Neurophysiological test in anorectal disorders
Summary
Neurophysiological studies of anorectal function provide useful information about the integrity of innervation and neuromuscular function. This information helps to understand the pathophysiological mechanisms leading to severe anorectal disorders function, such as fecal incontinence, pelvic floor disorders and dyssynergic defecation. These tests are commonly performed in patients referred to third level medical centers having negative evaluations or no response to conventional therapy. Proper use of these tests may reveal significant new knowledge of the underlying mechanisms that can lead to better management of these disorders. These techniques are complementary to other types of research such as imaging of the pelvic floor. In this review, the most accomplished neurophysiological studies, indications and clinical utility are analyzed. Several techniques are emerging and provide us with a better understanding of the brain-gut interactions.
Key words. Anorectum, physiology, manometry, constipation, incontinence.
Los trastornos anorrectales afectan al 15-20% de la población, y la mayoría de éstos son consecuencia de alteraciones neuromusculares del piso pélvico y sus estructuras adyacentes.1, 2 Las pruebas neurofisiológicas que evalúan la funcionalidad del anorrecto proveen información muy importante respecto de los mecanismos fisiopatológicos implicados en la génesis de la incontinencia fecal, la disinergia del piso pélvico, la hipo o hipersensibilidad rectal y la neuropatía pélvica.3
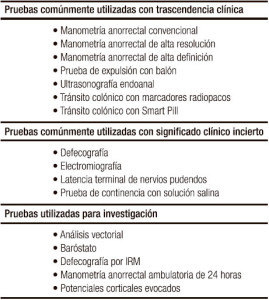
En la actualidad existen múltiples pruebas para estudiar la neurofisiología anorrectal (Tabla 1), y si bien no existe una única prueba en el estudio de estos pacientes y más bien se deben considerar como pruebas complementarias, la manometría anorrectal (MAR) es la prueba más utilizada.3-5 Esta prueba, que la mayoría de las veces es realizada solo en centros especializados o de referencia, es la que globalmente proporciona más información, al menos en el manejo de los pacientes que sufren incontinencia fecal (IF) y constipación secundaria a disinergia del piso pélvico.
Tabla 1. Pruebas neurofisiológicas para la evaluación de los trastornos anorrectales. En esta revisión analizamos detenidamente las pruebas tradicionales y los avances tecnológicos en el estudio de la fisiología anorrectal.
Importancia de la evaluación clínica
Si bien esta revisión detalla la utilidad de las pruebas neurofisiológicas anorrectales, hay que destacar que una apropiada evaluación clínica es fundamental; muchas veces la decisión de cuál prueba utilizar primero depende de los hallazgos encontrados en el interrogatorio y la exploración física. Por ejemplo, el interrogatorio en un paciente con estreñimiento debe dirigirse a evaluar la duración, gravedad, naturaleza del problema y eventos precipitantes.6 La presencia de estreñimiento desde el nacimiento y/o la infancia sugiere que existe un problema congénito como la enfermedad de Hirschprung. Una historia de estreñimiento crónico (EC), recurrente y refractario a tratamiento dietético en una mujer joven, debe orientar a un problema funcional, mientras que la presencia de estreñimiento de reciente aparición en un paciente de edad avanzada debe considerarse una señal de alarma y excluirse la patología orgánica como son las neoplasias colorrectales. Algunas características asociadas a la evacuación pueden ser útiles, como por ejemplo, la sensación de bloqueo anal con esfuerzo excesivo, que mejora con la realización de maniobras como presionar el ano o la vagina, y en casos extremos la extracción digital de las heces, sugiere la existencia de disinergia del piso pélvico.7
Un examen detallado de la región anorrectal es indispensable en la evaluación de los sujetos con estreñimiento. Rutinariamente este examen no se realiza, aun cuando aporta información muy valiosa, debido a lo incómodo que resulta para el paciente. Primero, debe revisarse el área perianal en búsqueda de cicatrices, fisuras, fístulas y/o hemorroides externas. Después, se debe observar el periné con el paciente en reposo y luego pedirle que puje para poder así determinar la magnitud del descenso perineal. Normalmente el periné desciende entre 1 y 2,5 cm por debajo del plano de las tuberosidades isquiáticas. Si el descenso es menor a 1 cm, indica que hay una incapacidad para relajar los músculos del piso pélvico durante la defecación. Por otra parte, si el descenso es excesivo (mayor a 3,5 cm), indica laxitud del periné; esto usualmente se observa después de múltiples partos y se acompaña de rectocele. Finalmente, debe realizarse el examen digital ya que éste nos permite determinar la presión y el tono basal del esfínter, la presencia de impactación fecal, estenosis o masas. Si durante el examen rectal se dificulta la introducción digital a través del esfínter, debemos pensar que existe un aumento de la presión basal, la cual es anormal. Si por el contrario, el esfínter se encuentra semi-abierto e hipotónico, la búsqueda de alteraciones anatómicas importantes o lesiones neurológicas es indispensable. El reflejo cutáneo anal (o de “rascado”) se produce estimulando táctilmente de manera sutil la región perianal y normalmente debe haber una contracción involuntaria del esfínter anal externo; la ausencia de este reflejo implica alteraciones neuropáticas. Una maniobra que puede ser muy útil cuando se realiza el tacto rectal es buscar la cintilla o haz puborrectal que se encuentra localizada en la región póstero-lateral del ámpula rectal; una vez localizada esta estructura se le pide al paciente que puje y normalmente debemos sentir que esta estructura se relaja; si por el contrario se percibe un aumento del tono en este haz (espasmo), debemos considerar la existencia de disfunción del piso pélvico (contracción paradójica del esfínter anal). En manos de expertos el tacto rectal tiene una sensibilidad y especificidad para diagnosticar disinergia del piso pélvico de 75% y 82% respectivamente.8
Manometría anorrectal convencional (MAR)
La MAR provee información de la función del esfínter anal en reposo, así como los cambios que ocurren durante la contracción voluntaria, el descenso y la activación refleja del piso pélvico. Las medidas adecuadas de las respuestas del esfínter anal pueden ser obtenidas con catéteres de perfusión de agua, con catéteres con micro-transductores en estado sólido o con balones inflados con agua o aire.9, 10 Las presiones normales del esfínter anal varían de acuerdo al género, edad y metodología de la medición. En general, las presiones son mayores en hombres adultos y personas jóvenes, pero existe una considerable variación en los valores.10
Es el método preferido para definir la debilidad funcional del esfínter anal externo (EAE), el esfínter anal interno (EAI) y para detectar reflejos recto-anales anormales. Esta prueba puede también facilitar el entrenamiento de biorretroalimentación.
Las indicaciones para realizar una MAR son:
- Evaluación de la incontinencia fecal.
- Evaluación del estreñimiento (sospecha de disinergia).
- Para realizar terapia de biorretroalimentación en pacientes con estreñimiento y/o incontinencia fecal.
- Evaluación pre y postoperatoria de las anastomosis ileorrectales.
- Proctalgia.
a) Utilidad clínica de la MAR en la incontinencia fecal
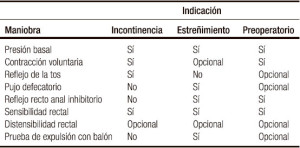
Los pacientes con IF tienen diversas anormalidades neurofisiológicas como disrupción o debilidad del EAE y el EAI. Adicionalmente, la capacidad del EAE para contraerse de manera refleja durante los incrementos abruptos de la presión intraabdominal, como al toser o estornudar, se encuentra alterada. Esto puede ser demostrado al indicar a los pacientes el inflar un globo.10-12 Esta respuesta refleja causa que la presión del esfínter anal aumente por encima de la presión rectal para preservar la continencia. La respuesta es disparada por receptores en el piso pélvico y mediada a través de un arco reflejo espinal. En pacientes con lesión de la médula espinal, por arriba del cono medular, esta respuesta refleja se encuentra presente pero la respuesta al esfuerzo voluntario puede estar ausente, mientras que en pacientes con lesiones que afectan la cauda equina o el plexo sacro, tanto la respuesta refleja como la respuesta al esfuerzo voluntario se encuentran ausentes.13, 14 En la Tabla 2 se mencionan las maniobras sugeridas durante la realización de una MAR en pacientes con IF.
En un estudio prospectivo, la MAR con pruebas sensoriales no solo confirmó la impresión clínica sino que proveyó de nueva información que no fue detectada clínicamente.9 Más aún, la información diagnóstica obtenida por este estudio, influyó tanto en el manejo como en la evolución de los pacientes con incontinencia.4 El estándar de oro para detectar anormalidades estructurales son los estudios de imagen como la endosonografía anal o la resonancia magnética pélvica. Estas pruebas no se encuentran en el contexto de esta revisión pero son descritas en otros textos.15
Tabla 2. Maniobras sugeridas a realizarse durante la manometría anorrectal de acuerdo a la indicación.
b) Utilidad clínica de la MAR en el estreñimiento crónico (EC)
La MAR detecta anormalidades que facilitan el diagnóstico de la enfermedad de Hirschsprung y la defecación disinérgica.16 La ausencia del reflejo recto anal inhibitorio es considerada patognomónica de la enfermedad de Hirschsprung.13 En un estudio prospectivo de 111 niños, la MAR tuvo una sensibilidad del 83% y una especificidad del 93% cuando se comparó con la biopsia rectal por succión (sensibilidad del 93%, especificidad del 100%) para la detección de enfermedad de Hirschsprung.17
Cuando una persona intenta defecar, existe usualmente un aumento en la presión intrarrectal, la cual es sincronizada con una caída en la presión del esfínter anal, debido a una relajación del músculo puborrectal y del EAE.17, 18 Esta maniobra se desarrolla bajo control voluntario y es principalmente una respuesta aprendida. La incapacidad para llevar a cabo esta maniobra coordinada representa la principal anormalidad fisiopatológica en pacientes con defecación disinérgica.18-20 Esta incapacidad puede estar relacionada a fuerzas de expulsión alteradas, contracción anal paradójica, relajación anal alterada, o bien una combinación de estos mecanismos. Sin embargo, durante el intento de defecación, algunos sujetos no tienen relajación normal debido a las condiciones del laboratorio. Por ejemplo, en un estudio reciente de veinticinco voluntarios sanos, la MAR en posición acostada reveló que un tercio de los sujetos tenían disinergia y la mitad fueron incapaces de expulsar las heces artificiales.21 Mientras que sentados, con el recto distendido, la mayoría de los voluntarios mostró un patrón de defecación normal y con capacidad para expulsar las heces. Así, la posición corporal, la sensación y las características de las heces son factores que pueden influir en la defecación. Sin embargo, la presencia aislada de este patrón no es diagnóstica de defecación disinérgica. Adicionalmente, las pruebas sensoriales rectales han revelado que el umbral para la primera sensación y el deseo de defecar se encuentra alterado en el 60% de los pacientes con defecación disinérgica.9 Además, un estudio de casos y controles demostró que la MAR reveló un patrón de defecación disinérgica en el 82% de los pacientes con síndrome de úlcera rectal solitaria.22
Manometría anorrectal de alta resolución (MAAR) y de alta definición (MAAD)
Recientemente se ha desarrollado un nuevo catéter manométrico en estado sólido con 36 sensores circunferenciales a intervalos de 1 cm (4,2 mm de diámetro) para manometría anorrectal de alta resolución ([MAAR o HRM], Sierra Scientific Instruments, CA, EE.UU.).23 Este dispositivo utiliza una novedosa tecnología de transducción de presión (Tact Array) que permite a cada uno de los 36 elementos sensibles de presión, detectar la presión a lo largo de una longitud de 2,5mm y en cada uno de los doce sectores radiales. Esta MAAR provee gran resolución fisiológica y minimiza los artefactos de movimiento. Los datos pueden ser desplegados en contornos isobáricos que pueden proveer una representación dinámica continua de los cambios de presión. En un estudio piloto Jones y col reportaron buena correlación, a pesar de que las presiones del esfínter anal fueron más altas con la MAAR que aquellas obtenidas con catéter de manometría perfusorio.23
En una evaluación prospectiva, Lee JE y col compararon los resultados obtenidos con MAAR contra la MAR convencional en 14 pacientes (7 mujeres, edad mediana: 59 años, rango: 35-77), 6 con IF y 8 con EC.24 Las presiones en reposo y después de la contracción fueron significativamente más altas con la MAR convencional que con la MAAR (mediana de 69 y 239 mmHg comparado con 41 y 110 mmHg, respectivamente, (p = 0,001), aunque la proporción de contracción/reposo fue similar entre ambos métodos (2,1 vs 2,4). En el caso de las maniobras de pujo, la MAR convencional dio un resultado falso positivo mientras que la MAAR estableció el diagnóstico en todos los casos. La realización del estudio con MAAR se realizó en menos tiempo que con la técnica convencional (p = 0,001). Los autores concluyen que la MAAR es un mejor método para el diagnóstico de los trastornos anorrectales cuando se la compara con el método tradicional.
Un paso evolutivo en el desarrollo de la MAAR es la MAAD. Esta innovación tecnológica consiste en utilizar una sonda con 256 sensores radiales montados en un catéter de aprox 10 cm de longitud y que da un análisis radial de todo el segmento anorrectal. En teoría, este método ofrecería la ventaja de reconstruir topográficamente el canal anal y aportar información que en la actualidad solo es obtenida mediante el USG endoanal. El grupo de Rao SS y col presentó un trabajo pionero al respecto en donde se evaluaron 10 pacientes con IF (8 mujeres, edad mediana: 58 años, rango: xx-xx), 10 con EC (9 mujeres, edad mediana: 48 años, rango:xx-xx) y 10 controles sanos (4 mujeres, edad mediana: 35 años, rango: xx-xx) utilizando MAAD y ultrasonografía endoanal (USG), con la finalidad de evaluar las ventajas de esta novedosa técnica.25 En este estudio se demostró que la correlación en la evaluación de los componentes musculares del ano es alta entre las dos técnicas, pero que evidentemente la MAAD ofrece la ventaja de detectar las características de disinergia en los pacientes con EC. La concordancia entre el USG y la MAAD para defectos del esfínter fue alta (coeficiente kappa de 0,72). Los autores concluyen que la MAAD es un método, seguro, tolerable y efectivo que puede aportar datos comparables a la USG, además de que permite una evaluación fisiológica de ano recto.
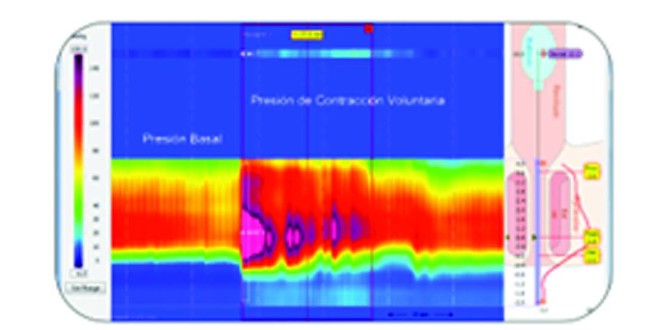
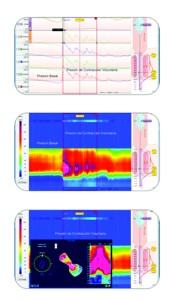
Figura 1. Presión basal en reposo del esfínter anal y en contracción voluntaria mediante manometría convencional, de alta resolución y de alta definición.
Recientemente, nuestro grupo ha establecido los valores de normalidad con esta nueva técnica y se demuestra que al igual que con otros sistemas de MAR la presión basal es mayor en los hombres que en las mujeres y que la edad es un factor determinante en la presión de los esfínteres. Por otro lado, ésta representa ser una técnica muy reproducible y cuya medición es poco variable.26
En la Figura 1 se muestran los trazos manométricos que ilustran las diferencias entre la MAR, la MAAR y la MAAD.
Tránsito colónico con marcadores radiopacos y Smart Pill®
La evaluación del tiempo de tránsito colónico (TTC) permite un mejor entendimiento de cómo se mueve la materia fecal a lo largo del colon, y de forma inicial nos permite situar a qué nivel se encuentra la alteración que está condicionando la baja frecuencia de evacuaciones.12 La medición del TTC total con marcadores radiopacos es una prueba indispensable en la evaluación del paciente con estreñimiento grave y se basa en medir el tiempo que tarda una sustancia radiopaca en migrar de un segmento intestinal a otro o en desaparecer del cuerpo. Así, el seguimiento del trayecto que realizan los marcadores a través del colon es una manera objetiva de medir el tránsito segmentario o colónico total. Aunque se han descrito varias técnicas, las más utilizadas son: la de la cápsula única y la de múltiples cápsulas (bolos múltiples) en días consecutivos.12, 27, 28 Se ha propuesto que como escrutinio la puebla de una sola cápsula puede llegar a ser suficiente.
En la técnica de cápsula única el paciente ingiere una cápsula que contiene 24 marcadores radiopacos que tienen forma anular (Sitzmarks®, Konsyl Pharmaceuticals, Forth Worth, Texas) y 120 horas después se toma una placa simple de abdomen (PSA) que debe incluir los hemidiafragmas y el pubis para poder visualizar adecuadamente los marcadores. En la PSA, se van a contar cuántos marcadores quedan y su localización. Para determinar la localización de los marcadores se trazan 3 líneas: 1) una línea vertical sobre las apófisis espinosas de las vértebras torácicas hasta llegar a la 5ta vértebra lumbar (L5); 2) una línea horizontal que va desde L5 hasta la espina ilíaca anterosuperior derecha; y 3) una línea horizontal que va desde L5 hasta la espina ilíaca anterosuperior izquierda. Normalmente al quinto día el sujeto debió expulsar al menos el 80% (19 o más) de los marcadores radiopacos; en otras palabras, tener más de cinco marcadores al quinto día se considera anormal. Si la mayoría de estos marcadores se localizan a lo largo del colon derecho e izquierdo, debe considerarse que el problema se trata de inercia colónica, por otra parte, si se localizan en recto sigmoides, el estreñimiento debe clasificarse como obstructivo. Sin embargo, hasta 2/3 de los pacientes con estreñimiento obstructivo pueden tener un patrón mixto consistente en inercia colónica y disfunción del piso pélvico.
En la técnica de múltiples bolos el paciente ingiere durante tres días consecutivos una cápsula con 24 marcadores por la mañana y se obtienen PSA al cuarto y séptimo día. La cuenta y localización de los marcadores por segmento se hace en ambas placas y se realiza una suma por segmentos y una suma total. Para calcular los resultados se usa una fórmula basada en el principio de curvas de dilución. El método más utilizado es el descrito por Metcalf y modificado por Arhan en donde el tránsito colónico total = (T/N) (n1 + n2) donde T es una constante representando las 24 horas de intervalo entre la ingesta de la última cápsula y la primera placa de abdomen, y N es el número de marcadores por cápsula [24] y n1 + n2 es la suma de marcadores en ambas placas.34 Se considera que normalmente el TTC es de 43 a 72 horas, el tránsito en colon derecho es de 20 a 38 horas, en el colon izquierdo de 14 a 37 horas y en recto sigmoides de 25 a 45 horas.26, 27 Si en la sumatoria total el paciente tiene más de 72 marcadores, el estudio se considera anormal, y de acuerdo al segmento afectado se clasifica a los pacientes en inercia colónica o estreñimiento obstructivo.
Recientemente, se ha desarrollado un dispositivo inalámbrico denominado “Smart Pill” o “cápsula inteligente” para la medición del tránsito gastrointestinal de forma integral. Consiste en un dispositivo que mediante telemetría es capaz de registrar los cambios de temperatura, pH y presión en todo el tracto digestivo. Dicha cápsula ha demostrado, por ejemplo, ser casi comparable con la gammagrafía gástrica para determinar el tiempo de vaciamiento gástrico (Figuras 2 y 3). El grupo de Rao S y col, utilizando la cápsula inteligente, evaluó los patrones de motilidad en el colon en 32 sujetos con EC (8 con tránsito colónico normal por marcadores radiopacos, 20 con disinergia del piso pélvico y 4 con inercia colónica).29 Con esta tecnología se demostró que los pacientes con inercia colónica tienen menor amplitud de contracciones y un índice de motilidad de 24 horas significativamente menor que los otros subgrupos de estreñimiento. Los pacientes con disinergia tuvieron menor motilidad postprandial comparado con sujetos sanos y con los pacientes estreñidos con tránsito colónico normal.
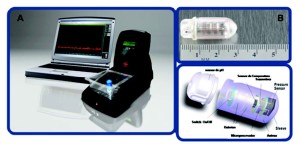
Figura 2. Sistema de «Smart Pill» o cápsula inteligente para la evaluación del tránsito intestinal. A. Sistema que consiste en un programa de cómputo y una grabadora inalámbrica que mediante telemetría registra el pH, la temperatura y la presión a lo largo del tracto digestivo posterior a la ingesta de una cápsula. La cápsula B tiene una longitud de 2,8 cm y en su interior tiene sensores de temperatura, ph y presión.
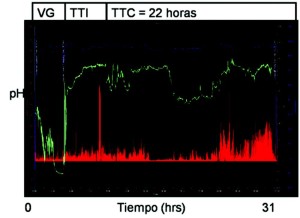
Figura 3. Trazo de un sujeto con gastroparesia posterior a la ingesta de «Smart Pill» o cápsula inteligente. En este trazo se obtuvo un total de 31 horas de registro. La línea verde representa el pH a lo largo de todo el estudio, la línea roja la actividad motora (registro de presión) y la línea azul el registro de la temperatura. Posterior a la ingesta la línea verde registra pH < menor de 4 durante un período cercano a las 3 horas donde se ve un abrupto incremento del pH que representa la salida del estómago al duodeno. El tiempo transcurrido en este período es el tiempo de vaciamiento gástrico (VG). Posteriormente el pH se mantiene entre 8 y 7, y después de 4 horas hay una caída de pH entre 6 y 5, lo que representa el tiempo de tránsito intestinal (TTI). Finalmente el tiempo que permanece en colon hasta antes de la pérdida del registro (expulsión) representa el tiempo de tránsito colónico (TTC).
Mucho se ha cuestionado si la frecuencia de las evacuaciones debe ser el mejor indicador en la definición de estreñimiento. Utilizando la técnica de la Smart Pill, el grupo multicéntrico que ha desarrollado esta técnica demuestra que una frecuencia de evacuaciones < a tres veces por semana no correlaciona con el tiempo de TTC total.30 En 78 pacientes adultos con EC se realizó en forma simultánea la medición del tránsito intestinal y el tránsito colónico con Smart Pill y el estudio de marcadores radiopacos con el método de Hinton (cinco días), y se demostró que el tiempo de tránsito intestinal promedio en los pacientes con EC es de 72,2 horas con un TTC de 62 horas; la correlación con la técnica de marcadores radiopacos fue muy baja (r = -0,10; p = 0,47).
Pruebas de sensibilidad rectal
Esta prueba es usualmente realizada mediante distensión del recto con un globo inflado, ya sea con agua o aire. Típicamente es usada para la determinación de las respuestas sensoriales rectales que comprenden las mediciones del umbral para la primera percepción, el deseo o la necesidad urgente de defecar y el volumen máximo tolerable.10, 12 Algunos investigadores miden los umbrales sensoriales mediante la inyección rápida de aire al globo, aunque algunos usan infusiones contínuas.31, 32 La manera de inflar el globo (fásica vs continua) y la velocidad del inflado puede afectar los umbrales sensoriales.33 En la técnica del baróstato un globo de PVC es colocado dentro del recto llevando a cabo insuflaciones continuas del globo.34 El baróstato consiste en una bomba, usualmente un pistón localizado dentro de un cilindro hueco, un motor y unos transductores de presión.34 A presiones preestablecidas, el pistón lleva aire fuera del cilindro hacia un globo, el cual distiende su volumen.
La sensibilidad rectal es típicamente establecida con la distensión del globo, esto también puede realizarse usando estímulos eléctricos aplicados en la mucosa rectal. Esta técnica no solo es viable, sino reproducible y provee información comparable a las distensiones con globo.34, 35 Adicionalmente, permite la caracterización neurofisiológica de las vías aferentes viscerales entre el intestino y el cerebro a través del registro de los potenciales evocados sensoriales corticales.
Las pruebas de sensibilidad son comúnmente utilizadas en pacientes con estreñimiento, incontinencia, síndrome de intestino irritable (SII) y dolor anorrectal. El volumen máximo tolerable o el umbral al dolor pueden encontrarse disminuidos en pacientes que tienen un recto no distensible: intervenciones abdomino-perineales, proctitis, isquemia rectal.33 El umbral al dolor puede también ser menor en pacientes con SII.33-35 En contraste, un umbral de percepción sensorial alto sugiere sensaciones rectales alteradas o hiposensibilidad rectal.17, 30
Con el uso del baróstato, se ha demostrado que los pacientes con SII tienen umbrales sensoriales rectales menores.34, 35 Los sujetos con IF pueden demostrar un recto hipersensible y con poca distensión o hiposensibilidad rectal.36 En contraste, aquellos sujetos con defecación disinérgica, tienen un incremento en el tono rectal, percepción sensorial anormal y/o contractilidad alterada de la pared rectal.37 Las alteraciones en la distensibilidad rectal pueden resultar en disminución o incremento de la capacidad rectal, habilidad alterada para la percepción de la distensión rectal y alteración en el umbral para la inhibición refleja del EAI. Las condiciones que disminuyen la distensibilidad rectal incluyen la colitis ulcerativa,38 la radioterapia,39 y el reemplazo quirúrgico del recto con colon sigmoides (procedimiento de Koch).31
Electromiografía
El registro eléctrico de la actividad muscular del esfínter anal, electromiografía (EMG), es una técnica útil para identificar las lesiones del esfínter, así como potenciales de denervación-reinervación que pueden indicar neuropatías.12 A pesar de que la actividad electromiográfica del esfínter anal es variable y sujeta a artefactos significantes, estudios recientes muestran que la EMG concéntrica provee datos más sólidos sin artefactos significantes.40, 41 Sin embargo, continúa considerándose como una herramienta de investigación y no es rutinariamente utilizada en la práctica clínica para propósitos diagnósticos. La EMG puede ser realizada utilizando un electrodo de aguja de alambre fino o un electrodo de superficie.42-44
La actividad electromiográfica anormal, como los potenciales de fibrilación y las descargas espontáneas de alta frecuencia, provee evidencia de denervación crónica.12, 41 Por ejemplo, el hallazgo de potenciales motores polifásicos es indicativo de denervación y reinervación. La denervación del esfínter anal se observa comúnmente en pacientes con IF secundaria a lesiones del nervio pudendo o síndrome de cauda equina.45 El EAE puede estar afectado en atrofia multisistémica.46, 47 Sin embargo, la interpretación de los hallazgos de la EMG requiere entrenamiento especializado y experiencia.
La EMG de superficie puede ser combinada con MAR para revelar patrones anormales de activación muscular en pacientes con defecación disinérgica porque pueden determinar la presencia de relajación inapropiada del esfínter durante la defecación.48 En un estudio la incapacidad para relajar el esfínter anal detectada con EMG correlacionó con la incapacidad para expulsar el globo en el 82% de los pacientes (defecación disinérgica).49 Finalmente, la activación insuficiente del esfínter anal durante los intentos para retener un globo manométrico en el anorrecto, puede observarse en la IF.42
Latencia de nervios pudendos
La latencia de los nervios pudendos (LNP) mide la integridad neuromuscular entre la porción terminal del nervio pudendo y el esfínter anal. La LNP puede ser útil en la valoración de pacientes con IF previo a la reparación del esfínter anal y es particularmente útil en predecir la evolución quirúrgica.12, 42, 50 Sin embargo, estudios recientes muestran que esta técnica puede ser útil en la evaluación del descenso perineal51, 52 y el estreñimiento.53 Una lesión del nervio pudendo lleva a la denervación del músculo del esfínter anal y a debilidad muscular. Por esto, la medición de la LNP puede identificar si la debilidad del músculo del esfínter es debida a lesión muscular o a lesión neurológica. Un electrodo desechable (electrodo de St Mark; Dantec- Medtronics, MN, EE.UU.) es comúnmente utilizado.12
Una LNP prolongada sugiere neuropatía pudenda. Las mujeres que tienen partos vaginales y tienen un tiempo prolongado de labor o tienen parto asistido con fórceps son más propensas a tener una LNP prolongada comparadas con mujeres que dieron a luz por cesárea.54 De igual manera, después de una lesión obstétrica las mujeres que desarrollan IF han mostrado que tienen tanto neuropatía pudenda como defectos del esfínter anal. La IF es comúnmente el resultado final de ambas lesiones: musculares y nerviosas. En un estudio las mujeres con lesiones obstétricas desarrollaron IF sólo cuando se encontraba asociada con alguna neuropatía pudenda.55 De esta manera, la LNP por sí sola no puede identificar el mecanismo subyacente de la IF. Sin embargo, en conjunto con la MAR y/o la USG endoanal, puede proveer información completa.
La revisión técnica de la Asociación Americana de Gastroenterología no recomienda la LNP para la evaluación de pacientes con IF porque ésta correlaciona poco con los síntomas clínicos y los hallazgos histológicos, no discrimina la debilidad muscular causada por la lesión muscular o neurológica, tiene poca sensibilidad y especificidad, es operador dependiente (por ejemplo, una latencia corta puede estar relacionada a estimulación más distal del nervio) y no predice la evolución quirúrgica.12
Sin embargo, revisiones de ocho estudios no controlados reportaron que pacientes con neuropatía pudenda generalmente tienen una evolución quirúrgica mala cuando fueron comparados con aquellos sin neuropatía.12, 56 Una LNP normal no excluye la neuropatía pudenda, debido a que la presencia de algunas fibras nerviosas intactas pueden dar resultados normales, mientras que un tiempo de latencia anormal es más significativo. De esta manera, cuando se interpretan los resultados de LNP es importante considerar si un paciente tiene lesión muscular, lesión neurológica o ambas.
Pruebas neurofisiológicas emergentes
Potenciales evocados somatosensoriales corticales
Las vías neuronales aferentes y eferentes entre el cerebro y el intestino están íntimamente involucradas en mediar sensaciones y reflejos que gobiernan la función anal y rectal. De esta manera, la disfunción de las vías eferentes y aferentes provenientes del recto o el piso pélvico pueden llevar a trastornos de la defecación tales como estreñimiento o IF.57 A la fecha, podemos investigar las vías neuronales bidireccionales entre el canal anal, el recto, la médula espinal y el cerebro utilizando estimulación mecánica, eléctrica o magnética.58-61
El circuito neuronal aferente puede ser estudiado usando potenciales evocados corticales (PEC), tomografía por emisión de positrones (PET), resonancia magnética funcional (RMF) o encefalografía magnética (EM).
Los PEC proveen información objetiva y cuantificable para la evaluación de los trastornos sensitivos que afectan los tractos aferentes, la médula espinal y la corteza cerebral. Los neurofisiólogos han usado los PEC de las vías somatosensoriales, visuales, auditivas y de dolor por más de 50 años. Esta técnica involucra una estimulación sensorial breve, que es localizada en tiempo y lugar en el electroencefalograma (EEG) a través de electrodos. La señal relacionada a los eventos es pequeña en amplitud pero ocurre en el mismo tiempo posterior a cada estímulo, mientras que las señales de gran amplitud ocurren aleatoriamente. En un intento de obtener la señal deseada, se llevan a cabo estímulos repetidos para promediar la subsecuente actividad cerebral. La gráfica resultante representa la respuesta cerebral al estímulo y su cambio en cada milisegundo.
Las respuestas de los PEC son reproducibles y son registrados en respuesta al estímulo de varias regiones del tracto gastrointestinal.58-61 Un estudio reciente describió una “respuesta visceral” al dolor por potenciales evocados eléctricos en el esófago, estómago, duodeno, colon y anorrecto.59
Las ventajas de los PEC sobre otros estudios de imagen cerebral incluyen bajo costo del equipamiento, disponibilidad amplia y capacidad de incorporarse en laboratorios fisiológicos. Sin embargo, los PEC representan la suma de la actividad cortical, lo que hace difícil precisar la localización neural de la respuesta evocada.
Dos estudios han concluido que las respuestas de los PEC a la estimulación rectal pueden proveer información fisiopatológica útil en pacientes con SII.60, 61 Chan y col registraron PEC en respuesta a distensiones rectales rítmicas en 22 pares de mujeres sanas de edad similar y en pacientes con SII.60 Los pacientes con SII demostraron mayor prevalencia de picos tempranos de PEC postprandiales (latencia: 100ms) y uniformemente latencias cortas de PEC, ambos antes y después del alimento. En otro estudio los pacientes con SII tuvieron latencia corta y amplitud aumentada comparada con controles.61 Estos hallazgos proveen evidencia sustentable sobre la hipersensibilidad aferente visceral.
Loening-Baucke y col estudiaron las respuestas a los PEC anorrectales en niños con estreñimiento y encopresis, y encontraron que las latencias de los potenciales evocados de instalación temprana eran prolongadas.62 Recientemente, se ha observado que los pacientes adultos con defecación disinérgica tienen latencias prolongadas así como amplitudes significativamente atenuadas de las respuestas a los PEC tanto rectales como anales cuando se compararon con sujetos control. Esto muestra que la transmisión neuronal aferente entre el intestino y el cerebro se encuentra alterada en pacientes con defecación disinérgica.63
La integridad de las vías motoras eferentes que controlan la función anorrectal puede establecerse mediante el registro de potenciales evocados motores (PEM) de las respuestas del esfínter anal y del recto a la estimulación magnética de la corteza motora [estimulación magnética transcraneal (EMT)].12, 61-64 La EMT es una técnica nueva no invasiva de estimulación magnética de las neuronas corticales con molestias mínimas.64 Está basada en el principio de Faraday, el cual establece que en la presencia de un campo eléctrico cambiante, un campo magnético es generado. En consecuencia, cuando una corriente es rápidamente descargada a través de un conductor, se produce un flujo magnético alrededor de éste. El flujo magnético causa estimulación del tejido neural. Recientemente, la EMT ha sido usada para mapear la localización cortical de la musculatura anorrectal.65
Adicionalmente, el componente periférico de las vías eferentes puede establecerse con la estimulación de las raíces nerviosas lumbosacras y la estimulación magnética transacra. La estimulación eléctrica de las raíces lumbosacras y la estimulación eléctrica transacra permiten una localización más precisa de las vías motoras entre el cerebro y el esfínter anal, así como el análisis del sistema nervioso eferente entre el cerebro y el órgano blanco.66-69
La estimulación eléctrica o magnética de las raíces nerviosas lumbosacras facilita la medición del tiempo de conducción en la cauda equina y diagnostica la radiculopatía motora sacra como una posible causa de la IF.70, 71 Recientemente, una técnica combinada de PEC y PEM ha sido descrita y utilizada en sujetos sanos.69 Esta técnica combinada provee un método nuevo, integrado, comprensible y objetivo para establecer interacciones intestino-cerebro-intestino, pero se esperan nuevos estudios prospectivos.
Conclusiones
- Las pruebas neurofisiológicas proveen información fisiopatológica relevante en los trastornos anorrectales. Los resultados de éstas deben interpretarse en el contexto de una orientación clínica y exploración física adecuada.
- La MAR (en cualquiera de sus modalidades) es el método preferido para evaluar la funcionalidad del esfínter anorrectal e incluso la sensibilidad rectal. Esto ha permitido que a través de esta prueba se realicé terapia de biorretroalimentación.
- La MAAR y la MAAD proveen mayor detalle topográfico del esfínter anal, pero su utilidad clínica y el costo/ beneficio debe evaluarse con nuevos estudios y utilizando probablemente nuevos criterios diagnósticos.
- La medición del tránsito colónico es indispensable en la evaluación del estreñimiento crónico. Aunque los protocolos descritos con el uso de marcadores radiopacos son sencillos y poco costosos, estas pruebas están subutilizadas. La píldora inteligente provee mayor información, pero son necesarios más estudios para determinar su real utilidad clínica en el contexto de las enfermedades anorrectales.
- Las pruebas de sensibilidad con baróstato han demostrado alteraciones sensitivas en diversas condiciones, pero son pruebas de difícil realización por lo que su uso y disponibilidad es limitada.
- Existen múltiples pruebas novedosas de imagen que demuestran que existe una compleja conexión entre el sistema nervioso central y el anorrecto.
Referencias
- Remes-Troche JM, Rao SS. Defecation disorders: neuromuscular aspects and treatment. Curr Gastroenterol Rep 2006; 8:291-299.
- Whitehead WE, Wald A, Diamant NE, Enck P, Pemberton JH, Wald A, Rao SSC. Functional disorders of the anus and rectum. International Working Party Consensus. Rome Criteria II. Gut 1999; 45 (Suppl. II): 55-59.
- Diamant NE, Kamm MA, Wald A, Whitehead WE. AGA technical review on anorectal testing techniques. Gastroenterology 1999; 116: 735-760.
- Rao SSC, Patel RS. How useful are manometric tests of anorectal function in the management of defecation disorders? Am J Gastroenterol 1997; 92: 469-475.
- Azpiroz F, Enck P, Whitehead WE. Anorectal functional testing. Review of a collective experience. Am J Gastroenterol 2002; 97: 232-240.
- Talley NJ. Management of chronic constipation.Rev Gastroenterol Disord 2004; 4: 18-24.
- Harewood GC, Coulie B, Camillero M, Rath-Harvey D, Pemberton JH. Descending perineum sundrome: audit of clinical and laboratory features and outcome of pelvic floor retraining. Am J Gastroenterol 1999; 94: 126-130.
- Tantiphlachiva K, Rao P, Attaluri A, Rao SS. Digital rectal examination is a useful tool for identifying patients with dyssynergia. Clin Gastroenterol Hepatol 2010; 8: 955-960.
- Rao SSC, Ozturk R, Laine L. Clinical utility of diagnostic tests for constipation in adults: A systematic review. Am J Gastroenterol 2005; 100: 1605-1615.
- Rao SS, Azpiroz F, Diamant N, Enck P, Tougas G, Wald A. Minimum standards of anorectal manometry. Neurogastroenterol Mot 2002; 14: 553-559.
- Jones MP, Post J, Crowell MD. High-resolution manometry in the evaluation of anorectal disorders: A simultaneous comparison with water perfused manometry. Am J Gastroenterol 2007; 102: 850-855.
- Diamant ND, Kamm MA, Wald A, Whitehead WE. AGA technical review on anorectal testing techniques. Gastroenterology 1999; 116: 735-760.
- Sun W, MacDonagh R, Forster D, Thomas DG, Smallwood R, Read NW. Anorectal function in patients with complete spinal transection before and after sacral posterior rhizotomy. Gastroenterology 1998; 108: 990-998.
- Kumar D, Waldron D, Williams NS, Browning C, Hutton MR, Wingate DL. Prolonged anorectal manometry and external anal sphincter electromyography in ambulant human subjects. Dig Dis Sci 1990; 35: 641-648.
- Khaikin N, Wexner SD R. Treatment strategies in obstructed defecation and fecal incontinence. Worls J Gastroenterol 2006; 20: 3168-3173.
- Reid JR, Buonomo C, Moreira C, Kozakevich H, Nurko SJ. The barium enema in constipation: Comparison with rectal manometry and biopsy to exclude Hirschsprung’s disease after the neonatal period. Pediatr Radiol 2001; 30: 681–684.
- De Lorijn, Reitsma JB, Voskuijk WP, Aronson DC, Ten Kate FJ, Smets AM, Taminiau JA, Benninga MA. Diagnosis of Hirschprung’s disease: a prospective, comparative accuracy study of common tests. J Pediatr 2005; 146: 787-792.
- Rao SS, Mudipalli RS, Stessman M, Zimmerman B. Investigation of the utility of colorectal function tests and Rome II criteria in dyssynergic defecation (Anismus). Neurogastroenterol Motil 2004; 16: 1-8.
- Rao SSC. Dyssynergic defecation: disorders of the anorectum. Gastroenterol Clin North Am 2001; 31: 97-114.
- Rao SSC, Welcher KD, Leistikow JS. Obstructive defecation: a failure of rectoanal coordination. Am J Gastroenterol 1998; 93: 1042-1050.
- Rao SS, Kavlock R, Rao S. Influence of body position and stool characteristics on defecation in humans. Am J Gastroenterol 2006; 101: 2790-2796.
- Rao SS, Ozturk R, De Ocampo S, Stessman M. Pathophysiology and role of biofeedback therapy in solitary rectal ulcer syndrome. Am J Gastroenterol 2006; 101: 613-618.
- Jones MP, Post J, Crowell MD. High-resolution manometry in the evaluation of anorectal disorders: A simultaneous comparison with water perfused manometry. Am J Gastro 2007; 102: 850-855.
- Lee JE, Lee JS, Im HH. Comparison of high resolution anorectal manometry with convencional anorectal manometry in the diagnosis of defecatory disorder caused by pelvic floor dysfunction. Gastroenterology 2010; 138: (Suppl 1): S-543.
- Nguyen M, Cheeney G, Tantiphlachiva K, Valestin J, Attaluri A, Rao SS. Investigation of high-definition anorectal pressure topography (HDM) in patients with constipation and fecal incontinente. Gastroenterology 2010; 138: (Suppl 1): S-30-31.
- Coss-Adame E, Rao SS, Valestin J, Ali-Azamar A, Remes-Troche JM. Accuracy and reproducibility of high-definition anorectal manometry and pressure topography analyses in healthy subjects. Clin Gastroenterol Hepatol 2015; 13: 1143-1150.
- Metcalf AM, Phillips SF, Zinsmesiter AR, MacCarty RL, Beart RW, Wolff BG. Simplified assessment of segmental colonic transit. Gastroenterology 1987; 92: 40-47.
- Ehrenpreis ED, Jorge JMN, Schiano TD, Zaitman D, Kane SV. Why colonic marker studies don’t measure transit time. Gastroenterology 1997; 110A: 728.
- Rao SS, Paulson JA, Donahoe R. Can assessment of colonic motility with wireless pH/pressure capsule (SmartPill) distinguish subtypes of chronic constipation. Gastroenterology 2009; 139 (Suppl 1):S1258.
- Saad RJ, Chey WD, Rao SS, Hasler WL, Katz LA, Koch KL, Kuo B. Reduced stool frequency does not predict colonic and whole gut transit in constipated patients. Gastroenterology 2009; 139 (Suppl 1):M1209.
- Whitehead WE, Schuster MM. Anorectal physiology and pathophysiology. Am J Gastroenterol 1987; 82: 487-497.
- Sun WM, Read NW, Prior A, Daly J, Chea SK, Grundy D. Sensory and motor responses to rectal distension vary according to rate and pattern of balloon inflation. Gastroenterology 1999; 99: 1008-1015.
- Whitehead WE, Delvaux M. Standardization of barostat procedures for testing smooth muscle tone and sensory thresholds in the gastrointestinal tract. The Working Team of Glaxo-Wellcome Research, UK. Dig Dis Sci 1997; 42:223-241.
- Lee KJ, Kim JH, Cho SW. Relationship of underlying abnormalities in rectal sensitivity and compliance to distension with symptoms in irritable bowel syndrome. Digestion 2006; 73:133-141.
- Steens J, Van Der Schaar PJ, Penning C, Brussee J, Masclee AA. Compliance, tone and sensitivity of the rectum in different subtypes of irritable bowel syndrome. Neurogastroenterol Motil 2002; 14: 41-47.
- Sproudhis L, El Abkari M, El Aloui M, Juquet F, Bretagne JF. Low rectal volumes in patients suffering from fecal incontinence: what does it mean? Aliment Pharmacol Therp 2006; 23: 989-996.
- Schouten WR, Gosselink MJ, Boerma MO, Ginai AZ. Rectal wall contractility in response to an evoked urge to defecate in patients with obstructed defecation. Dis Colon Rectum 1998; 41: 473-479.
- Rao SS, Read NW, Davison PA, Bannister JJ, Holdswort CD. Anorectal sensitivity and responses to rectal distention in patients with ulcerative colitis. Gastroenterology 1983; 93: 1270-1275.
- Yeoh EE, Halloway RH, Fraser RJ, Botten RJ, Di Matteo AC, Moore JW, Schoeman MN, Bartholomeuz FD. Anorectal dysfunction increases with time following radiation therapy for carcinoma of the prostate. Am J Gastroenterol 2004; 99: 361-369.
- Podnar S, Rodi Z, Lukanovic A, Trsinar B, Vodusek DB. Standardization of anal sphincter EMG: technique of leedle examination. Muscle Nerve 1999; 22: 400-403.
- Podnar S. Wich patients need referral for anal sphincter electromyography? Muscle Nerve 2006; 33:278-282.
- Lefaucher JP. Neurophysiological testing in anorectal disorders. Muscle Nerve 2006; 33:324-333.
- Sorensen M, Nielsen MB, Pedersen JF, Christiansen J. Electromyography of the internal anal sphincter performed under endosonographic guidance. Description of a new method. Dis Colon Rectum 1994; 37:138-143.
- Lopez A, Nilsson BY, Mellgren A, Zetterstrom J, Holmstrom B. Electromyography of the external anal sphincter: comparison between needle and surface electrodes. Dis Colon Rectum 1999; 42: 482-485.
- Infantino A, Melega E, Negrin P, Masin A, Carnio S, Lise D. Striated anal sphincter electromyography in idiopathic fecal incontinence. Dis Colon Rectum 1995; 38: 27-31.
- Gilad R, Giladi N, Korczyn AD, Gurevich T, Sadeh M. Quantitative anal sphincter EMG in multisystem atrophy and 100 controls. J Neurol Neurosurg. Psychiatry 2001; 71: 596-599.
- Remes-Troche JM, Rao SS. Neurophysiological testing in anorectal disorders. Expert Rev Gastroenterol Hepatol 2008; 2:323-335.
- Palace J, Chandiramani VA, Fowler CJ. Value of sphincter electromyography in the diagnosis of multiple system atrophy. Muscle Nerve 1997; 20:1396-1403.
- Pfeifer J, Teoh TA, Salanga VD, Agachan F, Wexner SD. Comparative study between intra-anal sponge and needle electrode for electromyographic evaluation of constipated patients. Dis Colon Rectum 1998; 41:1153-1157.
- Rao SS. American College of Gastroenterology Practice Parameters Committee. Diagnosis and management of fecal incontinence. Am J Gastroenterol 2004; 99: 1585-1604.
- Jones PN, Lubowski DZ, Swash M, Henry MM. Relation between perineal descent and pudendal nerve damage in idiopathic faecal incontinence. Int J Colorectal Dis 1987; 2: 93-95.
- Snooks SJ, Henry MM, Swash M. Anorectal incontinence and rectal prolapse: differential assessment of the innervation to puborectalis and external anal sphincter muscles. Gut 1985; 26: 470-476.
- Vaccaro CA, Cheong DM, Wexner SD, Nogueras JJ, Salanga VD, Hanson MR, Phillips RC. Pudendal neuropathy in evacuatory disorders. Dis Colon Rectum 1995; 38: 166-171.
- Olsen AL, Rao SSC. Clinical neurophysiology and electrodiagnostic testing of the pelvic floor. In: Rao SSC, ed. Disorders of anorectum. Gastroenterol. Clin North Am, 2001; 30:33-54.
- Tetzschner T, Sorensen M, Lose G, Christiansen J. Anal and urinary incontinence in women with obstetric anal sphincter rupture. Br J Obstet Gynecol 1996; 103:1034-1040.
- Felt-Bersma RJ, Klinkenberg-Knol EC, Meuwissen SGM. Investigation of anorectal function. Br J Surg 1988; 75: 53-55.
- Aziz Q, Thompson DG. Brain-gut axis in health and disease. Gastroenterology 1998; 114: 559-578.
- Hobday DI, Hobson AR, Sarkar S, Furlong PL, Thompson DG, Aziz Qz. Cortical processing of human gut sensation: an evoked potential study. Am J Physiol Gastrointest Liver Physiol 2002; 283: 335-339.
- Drewes AM, Dimcevski G, Sami SA, Funch-Jensen P, Huynh KD, Le Pera D, Arendt-Nielsen L, Valerian M. The «human visceral homunculus» to pain evoked in the oesophagus, stomach, duodenum and sigmoid colon. Exp Brain Res 2006; 174: 443-452.
- Chan YK, Herkes GK, Badcock C, Evans PR, Bennett E, Kellow JE. Alterations in cerebral potentials evoked by rectal distension in irritable bowel syndrome. Am J Gastroenterol 2001; 96: 2413-2417.
- Sinhamahapatra P, Saha SP, Chowdhury A, Chakrabarti SK, Ghosh A, Maiti B. Visceral afferent hypersensitivity in irritable bowel syndrome–evaluation by cerebral evoked potential after rectal stimulation. Am J Gastroenterol 2001; 96: 2150-2157.
- Loening-Baucke V, Yamada T. Is the afferent pathway from the rectum impaired in children with chronic constipation and encopresis. Gastroenterology 1991; 109: 397-403.
- Remes-Troche JM, Paulson J, Yamada T, Hamdy S, Rao SSC. Anorectal-cortical function is impaired in patients with dyssynergic defecation. Gastroenterology 2007; 132 (Suppl 1): A-558.
- Barker AT, Jalinous R, Freeston IL. Non-invasive magnetic stimulation of human motor cortex. Lancet 1985; 1: 1106-1107.
- Turnbull G, Hamdy S, Aziz Q, Singh K, Thompson DG. The cortical topography of human anorectal musculature. Gastroenterology 1999; 117: 32-39.
- Herdmann J, Bielefeldt K, Enck P. Quantifications of motor pathways to the pelvic floor in humans. Am J Physiol 1991; 260: G720-G723.
- Pelliccioni G, Scarpino O, Piloni V. Motor evoked potentials recorded from external anal sphincter by cortical and lumbo-sacral stimulation: normative data. J Neurol Sci 1997; 149: 69-72.
- Hamdy S, Enck P, Aziz Q, Rothwell JC, Uengoergil S, Hobson A, Thompson DG. Spinal and pudendal nerve modulation of human corticoanal motor pathways. Am J Physiol 1998; 274: G419-G423.
- Remes-Troche JM, Paulson J, Attaluri A, Yamada T, Hamdy S, Rao SSC. A comprehensive assessment of the efferent motor pathways to the anorectum in humans. Neuorgastroenterol Motil 2007; 9: A330.
- Maccabee PJ, Lipitz ME, Desudshit T, Golub RW, Nitti VW, Bania JP, Willer JA, Cracco RQ, Cadwell J, Hotson GC, Eberle LP, Amassian VE. A new method using neuromagnetic stimulation to measure conduction time within the caudaequina. Electroencephalogr Clin Neurophysiol 1996; 101: 153-166.
- Morren GL, Walter S, Lindehammar H, Hallbook O, Sjodahl R. Evaluation of the sacroanal motor pathway by magnetic and electric stimulation in patients with fecal incontinence. Dis Colon Rectum 2001; 44: 167-172.
Correspondencia: José María Remes Troche
Iturbide s/n entre Carmen Serdán y 20 de Noviembre Col Flores Magon
(CP 91.700), Veracruz, México
Tel: +52 (229) 9322292
Correo electrónico: joremes@uv.mx
Acta Gastroenterol Latinoam 2015;45(3):252-262
 Revista ACTA Órgano Oficial de SAGE
Revista ACTA Órgano Oficial de SAGE