Cecilia Panno,1 Silvia C Gutiérrez,1 Ruth Echeverría,1 Cecilia Garbe,1 Marcelo Milocco,1 Hernán Ianniccillo,2 Marcela Valenzuela,3 Ariel Cubilla,3 Fernando Alvarez,4 Estela Alvarez5
1 Servicio de Gastroenterología.
2 Servicio de Endoscopía.
3 Servicio de Diagnóstico por Imágenes.
4 Servicio de Cirugía.
5 Servicio de Anatomía Patológica, Hospital Nacional “Profesor Alejandro Posadas”, Buenos Aires, Argentina.
Resumen
La hemobilia es la presencia de sangre en el árbol biliar caracterizada por la tríada: ictericia, dolor en hipocondrio derecho (HD) y hemorragia digestiva alta (HDA). Las causas etiológicas son varias y se destacan en orden de frecuencia: las traumáticas (trauma hepático accidental y/o iatrogénico), las inflamatorias (colecistitis aguda y crónica), las infecciosas (colangitis, abscesos hepáticos, infecciones parasitarias) y las vasculares (aneurismas, vasculitis, malformaciones arteriovenosas). Para el diagnóstico se dispone de múltiples exámenes complementarios tales como: imágenes (ecografía abdominal, tomografía computada, angio TC, resonancia magnética), endoscopía y la angiografía, no sólo como herramienta diagnóstica sino también como modalidad terapéutica de elección. Se presenta el caso clínico de un paciente de sexo masculino, de 52 años de edad, con hemobilia secundaria a un pseudoaneurisma de la arteria hepática y revisión de la literatura.
Palabras claves. Hemobilia, aneurisma y pseudoaneurisma de la arteria hepática.
Hemobilia secondary to hepatic artery pseudoaneurysm
Summary
Hemobilia is defined as the presence of blood in the biliary tree characterized by the triad: jaundice, right hypochondrium pain (RH) and upper gastrointestinal bleeding (UGB). Among the etiologies highlighted in order of frequency there are: liver trauma (accidental and iatrogenic), inflammatory causes (acute and chronic cholecystitis), infections (cholangitis, liver abscesses, parasitic infections) and vascular diseases (aneurysms, vasculitis, arteriovenous malformations). There exist many complementary tests for the diagnosis of hemobilia, such as imaging (abdominal ultrasound, CT scan, angio CT), videoendoscopy, endoscopic retrograde cholangiopancreatography and angiography, the latter being considered the diagnostic tool and therapeutic modality of choice. We report the case of a 52-year-old male patient with hemobilia secondary to a pseudoaneurysm of the hepatic artery, along with a review of the existing literature.
Key words. Hemobilia, aneurysm and pseudoaneurysm of the hepatic artery.
Abreviaturas
ECO: ecografía.
TC: tomografía computada.
RMN: resonancia magnética nuclear.
VEDA: videoendoscopía digestiva alta.
CPRE: colangiopancreatografía retrógrada endoscópica.
VBI: vía biliar intrahepática.
VBE: vía biliar extrahepática.
ETE: ecocardiograma transesofágico.
Caso clínico
Paciente de sexo masculino de 52 años de edad, enolista (160 gr/día) de larga data, internación hace un año por endocarditis infecciosa por estreptococo mittis con desarrollo posterior de complicaciones: glomerulonefritis, absceso esplénico e insuficiencia aórtica que requirió reemplazo con válvula mecánica. Medicación habitual: acenocumarol.
Ingresó a la guardia por abdomen agudo y HDA (hematemesis y melena), la ECO evidenció: imagen focal heterogénea a nivel subhepático de aproximadamente 10 x 4 mm, VBI dilatada, colédoco de 10 mm, vesícula distendida, alitiásica.
Laboratorio de ingreso: hematocrito: 26%; hemoglobina: 8,6 mg/dl; plaquetas: 205.000/mm3; actividad 39%; RIN: 2,13 UI (paciente anticoagulado).
Se realizó una laparotomía exploradora de urgencia por abdomen agudo. Hallazgo intraoperatorio: colecistitis aguda necrohemorrágica. Se efectúa colecistectomía, lavado y colocación de drenaje al lecho quirúrgico y tubo de Kehr. Anatomía patológica: colecistitis crónica reagudizada y litiasis vesicular.
Ingresó en el postoperatorio (pop) inmediato a UTI para manejo hemodinámico sin requerimiento de asistencia respiratoria mecánica (ARM). Evolucionó estable, se inició anticoagulación con enoxaparina (antecedente de válvula mecánica aórtica) y fue remitido a sala de clínica médica. Al séptimo día presentó hematemesis con descompensación hemodinámica, la VEDA informó restos hemáticos con coágulos adheridos en estómago y escasa sangre fresca sobre la papila con coágulo adherido. La ECO informó: “imagen anecoica adyacente al hilio hepático de aproximadamente 43 mm”. En el día 14 del pop por nueva hematemesis se realizó CPRE: “sangrado en segunda duodenal, coágulo que protruye desde la papila. Hepatocolédoco de 10 mm con múltiples imágenes negativas en la VBI y en la VBE, se dilata con balón, salida espontánea de sangre y coágulos que se extraen y se coloca drenaje nasobiliar”.
Con el diagnóstico de hemobilia se indicó angiografía selectiva que informó: “tronco celíaco y arteria hepático-gastro-duodenal sin evidencia de lesiones”.
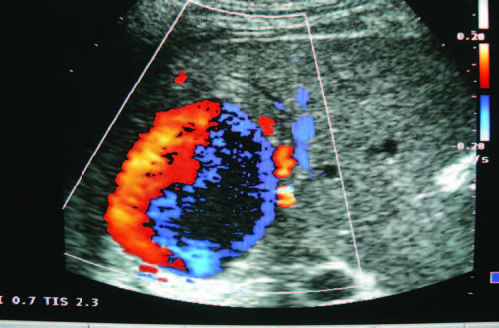
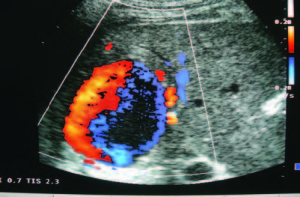
En la ECO abdominal de control se observó: “imagen anecoica de 51 x 45 x 58 mm en lóbulo hepático derecho en contacto con la arteria hepática y rama de la vena porta, que muestra flujo anterógrado y retrógrado con doppler color, denominado signo de Yin y Yang (masa anecoica redonda u oval que muestra flujo anterógrado y retrógrado), “imagen compatible con pseudoaneurisma / aneurisma de la arteria hepática.”
El paciente desarrolló fiebre a probable foco endovascular por lo que se indicó tratamiento con vancomicina – piperacilina y tazobactam. Los cultivos fueron negativos.
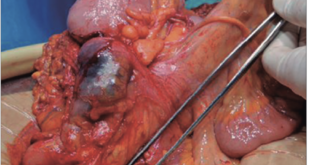
Evolucionó con nueva HDA y descompensación hemodinámica, sin respuesta al tratamiento con expansión y transfusiones. Se indicó nueva laparotomía de urgencia, constatándose sangre proveniente del hígado; se efectuó hepatectomía derecha. Ingresó a UTI con requerimiento de ARM durante 10 días. En el 4to día del pop presentó débito hemático por sonda nasogástrica; la VEDA informó: “úlcera a nivel de cara inferior de bulbo, Forrest III”. En la nueva ecografía se observó “imagen hipoecoica en lóbulo hepático derecho compatible con hematoma subdiafragmático de 80 x 40 mm y ascitis.”
El paciente presentó shock séptico con hemocultivos positivos para estreptococo epidermidis; se inició tratamiento con vancomicina. El ETE descartó endocarditis. Finalmente, desarrolla shock séptico sin respuesta al tratamiento con drogas vasoactivas y fallece.
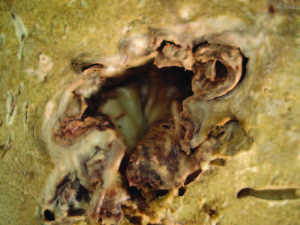
El resultado de la anatomía patológica de la pieza quirúrgica: “lobectomía hepática derecha con colección hemática en organización de 4 x 3,5 cm de diámetro, rodeada por una pared fibrosa con signos de hemorragia antigua, focos de calcificaciones distrófica y discreto infiltrado inflamatorio mononuclear. Cuadro morfológico vinculable a pseudoaneurisma; se reconocen ramas de la arteria hepática con aterosclerosis (fibrosis subintimal e hipertrofia de la capa muscular). Parénquima hepático adyacente con necrosis de tipo isquémico fibrosis portal”.
Discusión
La hemobilia es la presencia de sangre en la vía biliar. El término fue acuñado en 1948 por Sandblom en referencia a la presencia de sangre en el árbol biliar debido a una comunicación patológica entre el sistema vascular y la vía biliar. Glisson había realizado la primera descripción en 1654 y en 1781 Quinke describe la tríada clínica caracterizada por: ictericia, dolor en hipocondrio derecho y hemorragia digestiva alta; estableciéndose por Kirklin en 1955 el uso de la angiografía para su diagnóstico.
En relación a la fisiopatología, los coágulos en la vía biliar pueden seguir tres caminos: la disolución, la expulsión o la obstrucción; en esta última instancia pueden desarrollarse colangitis, colecistitis o formación posterior de litos. El alto flujo sanguíneo en la vía biliar y la presencia de bilis permite el desarrollo de coágulos que se caracterizan por tener mayor adhesividad. La bilis en sí misma tiene un efecto lítico, generando erosiones en la mucosa o en la pared vascular. La ectasia biliar y su acción lítica retrasan la formación de fibrina y tejido de granulación, afectando el proceso normal de cicatrización.1
En relación a las etiologías: en orden de frecuencia se destacan, el trauma hepático accidental o de origen iatrogénico (cirugías hepatobiliares, procedimientos percutáneos); las causas inflamatorias e infecciosas (colecistitis aguda y crónicas; colangitis, abscesos hepáticos e infecciones parasitarias por áscaris); las neoplasias hepatobiliares (hemangiomas, cáncer de vesícula, vía biliar y páncreas) y las enfermedades vasculares (aneurismas, vasculitis, malformaciones arterio-venosas).1-5
Existen múltiples exámenes complementarios para su estudio: 1) estudios por imágenes (ECO, TC, angioTC, CRMN) 2) procedimientos endoscópicos como la VEDA (permite descartar otras causas de sangrado) y la CPRE (permite la visualización de sangre proveniente desde la vía biliar), y 3) la angiografía confirma la presunción diagnóstica y es la modalidad terapéutica de elección.4-11
Los objetivos del tratamiento son: detener el sangrado y restituir el flujo biliar. La angiografía con embolización selectiva es de primera elección, segura, con altas tasas de éxito terapéutico y menor mortalidad comparada con los procedimientos quirúrgicos, reservándose la cirugía para los casos de embolización fallida y en patologías con resolución quirúrgica, como colecistitis y neoplasias de vía biliar resecables.6, 7, 9, 10, 12, 13
Aneurisma y seudoaneurisma de la arteria hepática
El aneurisma es la dilatación vascular con indemnidad de las tres capas de la pared, mientras que el pseudoaneurisma es una dilatación vascular con solución de continuidad de alguna de las capas de la pared.
El anatomista James Wilson reportó el primer caso de un aneurisma de la arteria hepática en 1809 y Kehr realizó la primera reparación quirúrgica exitosa en 1903. El aneurisma de la arteria hepática tiene una prevalencia estimada del 0,4% del total de los aneurismas arteriales. Es una entidad poco común, diagnosticada entre la quinta y sexta década de la vida, con una relación hombre/mujer de 3:2. El 50% corresponden a pseudoaneurismas.2-5
En cuanto a la localización, el 70% se ubican en el segmento proximal al hilio hepático, el 20% a nivel intra y extra-hepático y el 3% dentro del parénquima hepático. De los aneurismas extra-hepáticos, el 65% afectan a la arteria hepática común, el 28% a la arteria hepática derecha y el 4% la hepática izquierda.5
Existen múltiples etiologías del aneurisma de la arteria hepática como la fibrodisplasia muscular, la necrosis quística de la media; enfermedades autoinmunes con afectación vascular (panarteritis nodosa, lupus, arteritis de Takayasu), los síndromes de Marfan y Enhlers Danlos, la neurofibromatosis, la aterosclerosis congénita, el déficit de α-1 antitripsina y la quimioembolización arterial transcatéter).13, 14
Dentro de las etiologías del pseudoaneurisma se destacan: pancreatitis, trauma abdominal (cerrado o penetrante), pseudoaneurisma de la anastomosis post-transplante hepático, procedimientos percutáneos de la vía biliar, disección arterial, hipertensión arterial y enfermedades infecciosas como: endocarditis, pseudoaneurismas micóticos, sífilis y tuberculosis.2-5
El cuadro clínico se caracteriza por: dolor abdominal en el 55%, HDA o hemobilia en el 46% y shock en el 10%, como sucede en los aneurismas extra-hepáticos. La angiografía con embolización es la técnica más utilizada para su tratamiento (37%).5 En relación a los procedimientos quirúrgicos, se destacan la ligadura simple (36%), la resección del aneurisma (27%), bypass y revascularización (15%), rafia aneurismática (4%) y lobectomía (2%).5
En el presente caso, la ecografía-doppler abdominal fue el estudio de mayor utilidad para el diagnóstico de pseudoaneurisma de la arteria hepática.2 La angiografía realizada intrasangrado no demostró la lesión.
La localización en la región proximal al hilio hepático es la más frecuente (70%) tal como lo refiere la literatura.5 Por fracaso de la angiografía, se indicó el tratamiento quirúrgico, efectuándose lobectomía derecha. La mortalidad no estuvo relacionada al procedimiento quirúrgico sino a una causa infecciosa.
Finalmente, consideramos como probable causa del pseudoaneurisma en nuestro paciente a la endocarditis infecciosa y dentro de las condiciones inflamatorias a la presencia de una colecistitis crónica reagudizada, siendo la hemobilia parte del cuadro clínico que caracteriza a esta entidad.
Referencias
- Merrell S, Schneider P. Conferences and Review. Hemobilia, Evolution of Current Diagnosis and Treatment. West J Med 1991; 155: 621-625.
- García C, Perez Ramírez P, Martorell-Lossius A, et al. Aneurismas de las arterias viscerales. Cirug Esp 2005; 78: 246-250.
- Quinteros Frutos R, Moles Morenilla L, Docobo Durantez F, et al. Hemobilia secundaria a colecistitis crónica. Revista Española de Enfermedades Digestivas 2007; 27: 447-495.
- Arrojo B, Canhoto M, Barata P, et al. Hemobilia after pseudoaneurysm of a right hepatic artery branch. Revista Española de Enfermedades Digestivas 2010; 102: 386-387.
- Alhawsawi A, Aljiffry M, Walsh M, et al. Hepatic Artery Aneurysm Associated whith Prune Belly Syndrome: A Case Report and Review of the Literature. Journal of Surgical Education 2009; 66: 43-47.
- Xu ZB, Zhou XY, Peng ZY, et al. Evaluation of selective hepatic angiography and embolization in patients with massive hemobilia. Hepatobiliary Pancreat Dis Int 2005; 4: 254-328.
- Poultsides G, Kim C, Rocco III O, et al. Angiographic Embolization for Gastroduodenal Hemorrhage. Arch Surg 2008; 143: 457-461.
- Watanabe Y, Nagayama M, Okumura A, et al. Imaging of Acute Biliary Disorders. Radiographics 2007; 27: 447-495.
- Peng Z, Yan S, Zhou X, Xu Z. Hepatic artery angiography and embolization for hemobilia after hepatobiliary surgery. CJM 2001; 114: 803-806.
- Shussman N, Edden Y, Mintz Y, et al. Hemobilia due to hepatic artery aneurysm as the presenting sign of fibro-muscular dysplasia. World J Gastroenterol 2008; 14: 1797-1799.
- Badano F. Signo del Yin-Yang. Rev Arg de Radiología 2010; 74: 403-405.
- Sanssona F, Boati S, Sguinzi R, et al. Severe Hemobilia from Hepatic Artery Pseudoaneurysm. Case Reports in Gastrointestinal Medicine 2011; 2011:925142, 1-5.
- Kook Hyun K, Tae Nyun K. Etiology Clinical features and Endoscopic Management of Hemobilia: A Retrospective Analysis of 37 cases. Korean J Gastroenterol 2012; 59: 296-302.
- Kondal Kyanaman KB, D’Agostino H, Yusuf TE. Jundice and abdominal pain in a patient with hemobilia secondary to a right hepatic artery subsegmental arteriovenous malformation. Gastrointestinal Endoscopy 76: 2012.
Correspondencia: Cecilia Panno
Hospital Nacional Alejandro Posadas
Presidente Illia s/n (CP: 1684), El Palomar, Buenos Aires, Argentina.
Correo electrónico: cecipanno@fibertel.com.ar
Acta Gastroenterol Latinoam 2015;45:133-136
 Revista ACTA Órgano Oficial de SAGE
Revista ACTA Órgano Oficial de SAGE