Pablo Alvayay Quilodrán,1 Giancarlo Schiappacasse Faúndes,2 Andrés Labra Weitzler,2 Camila De La Barra Escobar1
1 Residente Postgrado del Programa de la Especialidad en Radiología, Facultad de Medicina Clínica Alemana. Universidad del Desarrollo.
2 Médico Radiólogo, Facultad de Medicina Clínica Alemana. Universidad del Desarrollo.
Santiago, Chile.
Acta Gastroenterol Latinoam 2015;45:323-332
Recibido: 16/01/2015 / Aprobado: 16/10/2015 / Publicado en www.actagastro.org el 30/12/2015
Resumen
La invaginación intestinal es rara en adultos y tiene características diferentes a las invaginaciones de los niños. Sus manifestaciones clínicas son variadas y muchas veces inespecíficas, necesitándose un alto índice de sospecha para llegar al diagnóstico. Dentro de los métodos complementarios empleados, la tomografía computada se ha vuelto fundamental en el estudio del dolor abdominal. Tiene una alta sensibilidad y especificidad para el diagnóstico de la invaginación intestinal. La mayoría de las veces el tratamiento es quirúrgico, logrando identificar la lesión responsable. Revisamos los conceptos básicos, la fisiopatología, los hallazgos imagenológicos y las etiologías más frecuentes que pueden causar una invaginación intestinal en pacientes adultos.
Palabras claves. Invaginación, intestino delgado, intestino grueso, prolapso, tomografía computada helicoidal.
Intestinal intussusception: imaging evaluation
Summary
Intussusception is rare in adults and has different characteristics from intussusceptions of children. Its clinical manifestations are varied and often nonspecific, requiring a high index of suspicion for diagnosis. Within the study methods, computed tomography has become fundamental in the study of abdominal pain. This has a high sensitivity and specificity for the diagnosis of intussusception. Most of the time the treatment is surgical, and succeeded in identifying the underlying lesions. We review the basics concepts, pathophysiology, imaging findings and frequent etiologies that can cause intussusception in adults.
Key words. Intussusception, small intestine, large intestine, prolapsed, helical computed tomography.
Abreviaturas
TC: tomografía computada.
US: ultrasonografía.
LNH: linfoma no Hodgkin.
GIST: tumor del estroma gastrointestinal.
La invaginación intestinal fue descrita por primera vez en 1674 por Paul Barbette.1 En 1789, John Hunter describió tres pacientes y acuñó el término invaginación.2 Esta patología representa una forma rara de obstrucción intestinal en adultos, en la que un segmento proximal del tracto gastrointestinal, también llamado “intussusceptum”, se introduce en el lumen de un segmento distal adyacente, llamado “intussuscipiens”.
Una invaginación intestinal puede ocurrir en cualquier momento de la vida, aunque es mucho más frecuente en la población pediátrica. Las invaginaciones representan el 1-5% de las causas de obstrucción intestinal en el adulto.3
En la población pediátrica el 80% de las invaginaciones es primaria y de causa benigna, susceptible de ser tratada a través de una reducción hidrostática o neumática. En los adultos, clásicamente se ha descripto que el 90% de las invaginaciones es secundaria a alguna condición patológica que sirve de punto guía y que habitualmente es reconocida en el acto quirúrgico.4-6 Sin embargo, estudios más recientes han demostrado que la mayoría de las invaginaciones intestinales en adultos son transitorias y en el intestino delgado.7-9 Tresodi y col reportaron que de un total de 93 invaginaciones, el 72% fueron entero-entéricas y sólo el 17% tenía un punto guía.7 Se piensa que estos resultados serían consecuencia del uso masivo de la TC y de la mejoría técnica que este método nos brinda.
El objetivo de este trabajo es revisar los conceptos básicos, los hallazgos imagenológicos y describir las etiologías que pueden causar una invaginación intestinal en pacientes adultos.
Fisiopatología
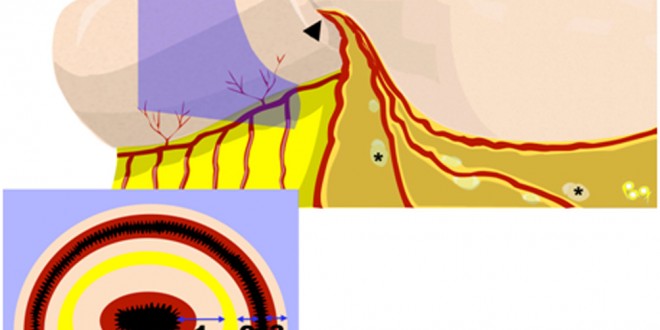
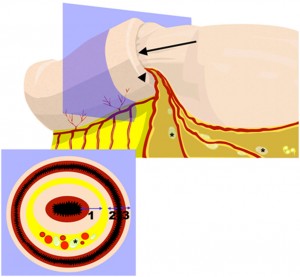
Las invaginaciones suelen tener lugar en la unión de los segmentos libres con segmentos fijos del tracto digestivo, ya sea retroperitoneales o por adherencias. Al ser estimulado el tracto gastrointestinal por un bolo de comida, se producen contracciones proximales y relajaciones distales. Cualquier lesión de la pared o intraluminal irritante puede producir una exacerbación de estos movimientos y una invaginación.10 La invaginación es la introducción de un segmento proximal y su mesenterio en un segmento distal del tracto gastrointestinal, que lleva a la obstrucción (Figura 1). En la medida que la presión aumenta, el flujo venoso se detiene y en etapa más avanzada lo hace el flujo arterial. Se necesita un diagnóstico precoz para evitar el infarto y la perforación.11 Aunque se entiende el mecanismo por el cual se producen las invaginaciones con un punto guía, no está claro cómo se producirían sin él.
Figura 1. Esquema de una invaginación intestinal: vista longitudinal (arriba) y corte axial (abajo) de un esquema de invaginación intestinal (flecha). Nótese cómo el mesenterio (cabeza de la flecha) al igual que los vasos y linfonodos mesentéricos (asteriscos) se introducen en la invaginación. E n el corte axial se nota cómo la invaginación está formada por 3 capas de intestino a cada lado. La capa “1” está engrosada debido al edema.
Manifestaciones clínicas
Se dividen según la presencia o no de puntos guías. Cuando no existe un punto guía la sintomatología puede ser muy vaga, aunque suelen ser descubiertas de manera incidental en una TC por otras razones. No suelen causar obstrucciones intestinales.
Las invaginaciones con punto guía suelen ser más sintomáticas. Presentan síntomas atribuibles a una obstrucción intestinal o síntomas propios de un proceso neoplásico como descenso de peso, constipación, melena o masa abdominal palpable en el examen físico.12 La identificación de un punto guía a través de los distintos métodos de imagen no es fácil y muchas veces resulta imposible, solo descubriéndose la causa subyacente en el acto quirúrgico.
Clasificación
Existen múltiples formas de clasificar las invaginaciones: por su localización (la más utilizada), por su causa, la existencia o no de un punto guía y/o por su dirección. El 90% de las invaginaciones se producen en el intestino delgado y/o en el colon, el 10% restante en el estómago y en los ostomas quirúrgicamente creados.
Según la localización las invaginaciones intestinales se han clasificado en entero-entéricas, íleo-cólicas, íleo-cecales o colo-cólicas; y de acuerdo a la causa que las origina, en benignas, malignas o idiopáticas.
Algunos estudios han buscado identificar variables que permitan detectar una invaginación con punto guía, ya que en su presencia suele necesitar tratamiento quirúrgico.7, 9, 13, 14 Las variables más investigadas son el largo y el diámetro axial de la invaginación; sin embargo, los resultados son discordantes y no son concluyentes.
Rol de las imágenes
Se han ocupado múltiples técnicas de imágenes para evaluar a los pacientes con invaginaciones intestinales. La radiografía de abdomen puede ser normal en etapas precoces, pero en etapas avanzadas puede mostrar el signo de la diana y el signo del menisco. El signo de la diana representa un anillo radiolúcido que rodea una masa con densidad de partes blandas. El signo del menisco es un creciente de gas intraluminal que rodea el vértice de una invaginación. Existen signos indirectos de invaginación: la obstrucción intestinal o de isquemia a través de la demostración de burbujas de gas en la pared de la víscera hueca involucrada (neumatosis intestinal) o en la vena porta o en la sombra hepática.
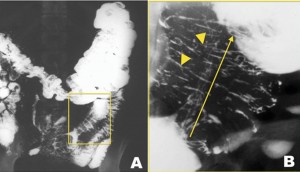
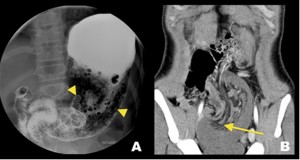
El estudio radiográfico contrastado rara vez ha sido utilizado para hacer el diagnóstico en adultos. Se ha descrito el signo del “resorte”, que ocurre cuando el contraste queda atrapado mostrando los pliegues transversos dilatados del intussuscipiens por fuera de los pliegues longitudinales agrupados del intussusceptum (Figura 2).15
Figura 2. Imágenes diagnósticas de un paciente de 56 años con dolor abdominal agudo donde se demuestra una invaginación entero-entérica. A) Enema baritado. B) Magnificación que muestra una zona enteral con bario atrapado entre los pliegues circulares del asa receptora (intussuscipiens) (puntas de flecha) y en su interior los pliegues longitudinales agrupados del asa invaginante (intussusceptum) (flecha continua), también llamado signo del “resorte”.
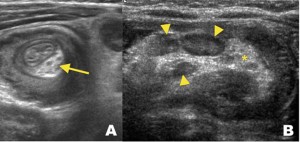
La US abdominal es un método ampliamente utilizado en niños y en adultos. Se han descripto múltiples signos para describir la invaginación. El signo de la diana se obtiene en un corte transversal que demuestra una estructura concéntrica formada por anillos hipoecogénicos que representan las paredes edematosas del intussusceptum e intussuscipiens y por anillos hiperecogénicos que representan el espacio entre estos últimos y el tejido adiposo mesentérico (Figura 3A). Esta estructura en un corte longitudinal presenta un aspecto similar a un riñón, por lo cual ha recibido el nombre de signo del “pseudo riñón” (Figura 3B). También es posible observar una cantidad escasa de líquido entre los segmentos comprimidos de la invaginación como una imagen anecogénica.
Figura 3. Ecografía abdominal de un paciente de 23 años con dolor periumbilical que demuestra invaginación íleo-ileal. A) Corte transversal a la invaginación que muestra múltiples anillos concéntricos (signo de la diana) y una zona hiperecogénica (asterisco) que representa el tejido graso mesentérico. B) Corte longitudinal a la invaginación, con la morfología de “pseudorriñón” y áreas hipoecogénicas redondeadas (cabezas de flecha) que corresponden a linfonodos mesentéricos en el interior de la grasa mesentérica (asterisco), visualizada como un área ecogénica.
La TC se ha vuelto la técnica de elección en la evaluación de pacientes con abdomen agudo. Es común observar incidentalmente invaginaciones transitorias. Como en la US, el aspecto varía en función del plano de corte. En etapas precoces, se llama configuración de “intestino dentro de intestino” cuando las capas del intestino están duplicadas formando anillos concéntricos (equivalente al signo de la diana de la US). El “signo de la salchicha” representa a esta misma estructura en sentido longitudinal.
La “masa reniforme” se desarrolla cuando existe edema, engrosamiento mural y compromiso vascular de la invaginación. Además, la TC puede demostrar la obstrucción intestinal, con distensión proximal y niveles hidroaéreos. Algunas veces no puede demostrar la presencia o la naturaleza del punto guía.
La resonancia magnética con secuencias multiplanares ultrarrápidas permite la evaluación del intestino. Se recomienda utilizar secuencias HASTE (half-fourier single shot turbo spin echo) para la evaluación de la invaginación. Esta secuencia es relativamente insensible al movimiento, demostrando fácilmente la invaginación debido al contraste entre el líquido intraluminal y la pared intestinal.
Invaginaciones del intestino delgado
La mayoría de las invaginaciones del intestino delgado no tienen punto guía y suelen presentarse sin obstrucción intestinal. Los tumores más frecuentes del intestino delgado son malignos, mucho menos frecuentes son las metástasis,16 pero cuando existe una invaginación con punto guía, ésta suele corresponder a una lesión benigna y cuando se trata de lesiones malignas, las más frecuentes son las metástasis.12
Adenocarcinoma del intestino delgado
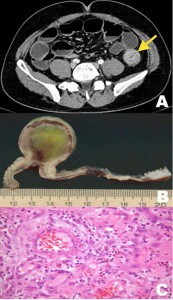
Las neoplasias malignas primarias del intestino delgado son una entidad rara, representan menos del 5% de todos los cánceres gastrointestinales. Al adenocarcinoma del intestino delgado le corresponde cerca del 40% de los casos, el duodeno es el segmento más afectado (55-82%) seguido por el yeyuno (11-25%) y el íleon (7-17%) (Figura 4).17 Dentro de los factores de riesgo se han descripto condiciones ambientales como el consumo de alcohol, de tabaco y la dieta rica en azúcares refinados, también entidades genéticas como la poliposis adenomatosa familiar, el síndrome de Lynch, el síndrome de Peutz–Jeghers y cuadros inflamatorios crónicos como la enfermedad de Crohn y la enfermedad celíaca.17
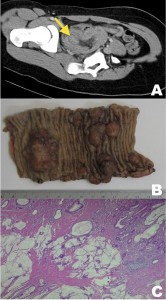
Figura 4. Adenocarcinoma mucinoso y papilar de íleon de una paciente de 18 años que presentaba dolor abdominal intermitente de varias semanas de evolución. A) Reconstrucción oblicua de TC de abdomen y pelvis con contraste intravenoso, que evidencia una invaginación íleo-ileal con punto guía (flecha). B) Pieza quirúrgica de un asa de íleon que muestra múltiples lesiones polipoideas sésiles. C) Fotomicrografía (tinción de hematoxilina-eosina) de las lesiones en C compatibles con adenocarcinoma mucinoso y adenocarcinoma papilar bien diferenciado con focos de diferenciación mucinosa.
Linfomas del intestino delgado
El tracto gastrointestinal es el sitio más frecuentemente comprometido en los LNH primarios extranodales: 20-40% de los casos (Figura 5). El estómago es el órgano más afectado (50-60%) seguido del intestino delgado (20- 30%). El 85% de todos los linfomas primarios gastrointestinales son de células B.18 El íleon es el sitio del intestino delgado más comúnmente afectado. La invaginación intestinal es una manifestación poco habitual, pero que, de estar presente, se asocia a LNH difuso de células B.18
Figura 5. Linfoma de íleon de una paciente de 48 años con dolor abdominal severo. A) Corte axial de TC de abdomen y pelvis con contraste que evidencia una invaginación entero-entérica. Nótese el engrosamiento parietal que se realza con el contraste intravenoso. B) Pieza quirúrgica de un asa de íleon que muestra una lesión parietal con importante componente exofítico ulcerado (flecha).
GIST del intestino delgado
Los GIST son tumores mesenquimáticos poco frecuentes, con una incidencia de 7 a 20 casos por millón de pacientes al año, que afecta predominantemente a individuos de más de 40 años (Figura 6).19 La mayoría son de aparición esporádica, pero hay casos familiares por mutaciones heredables del gen KIT.19 Respecto a su localización, pueden encontrarse en cualquier punto del tracto digestivo desde el esófago hasta el ano, son más frecuentes en el estómago (60%) y en yeyuno-íleon (25-30%).19 Los GIST pueden ser asintomáticos y ser detectados incidentalmente por una endoscopía o una TC solicitada por otra causa. Más frecuentemente pueden presentar síntomas inespecíficos como saciedad precoz y distensión abdominal, y en caso de ulceración, manifestarse como sangrado gastrointestinal (40% de los casos).19 La obstrucción intestinal, incluyendo a la invaginación, es infrecuente debido al patrón de crecimiento hacia el exterior que suelen presentan estos tumores.19
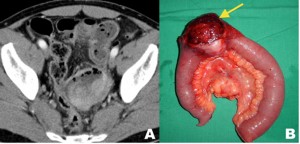
Figura 6. GIST en una paciente de 42 años, con dolor abdominal severo recurrente asociado a distensión y palpación dolorosa del epigastrio. A) TC de abdomen y pelvis con contraste, la reconstrucción coronal evidencia a nivel del flanco izquierdo una invaginación de un asa de yeyuno con lesión polipoidea como punto guía de 3,5 cm (flecha). Nótese la dilatación del intestino delgado proximal. B) Pieza quirúrgica de intestino delgado que muestra un tumor en el borde antimesentérico. La biopsia reveló un tumor del estroma gastrointestinal (GIST).
Enfermedad metastásica
Las metástasis más frecuentes en el intestino delgado son el melanoma maligno, el cáncer de pulmón y de colon.16 Los melanomas gastrointestinales habitualmente tienen un origen secundario. Los primarios son entidades poco comunes con casos descriptos de afección esofágica, gástrica, del intestino delgado, región ano-rectal y aún más infrecuente en el colon (Figura 7).21 En el caso de los melanomas metastásicos se ha reportado un 1-4% de compromiso gastrointestinal clínicamente aparente y cerca de un 60% de afectación en autopsias.22 De acuerdo a una revisión del Memorial Sloan Kettering Cáncer Center, la prevalencia de metástasis gastrointestinales de melanoma fue: hígado 68%, seguido de intestino delgado 58%, colon 22%, estómago 20%, duodeno 12% y al final recto y esófago con 5 y 4%, respectivamente.23
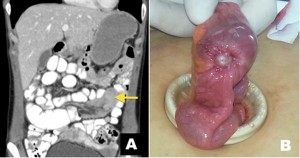
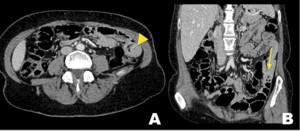
Figura 7. Metástasis de melanoma en un paciente de 30 años, con antecedente de melanoma de la pierna izquierda resecado en el año 2007 y ganglio centinela positivo. A) Corte axial de la TC de abdomen con contraste en fase portovenosa que demuestra una invaginación a nivel de íleon distal con una creciente hipodensa (flecha). B) Pieza quirúrgica, donde se observan dos nódulos pigmentados (cabezas de flecha) en el íleon distal. La microscopía (no mostrada) confirmó la metástasis del melanoma.
Los síntomas que reflejan el compromiso gastrointestinal son: sangrado, dolor abdominal, náuseas, vómitos, descenso de peso y obstrucción intestinal, que incluye la invaginación.
Los factores de riesgos asociados a la diseminación al tubo digestivo del melanoma maligno incluyen: melanoma de extensión superficial, tumor primario axial, nivel de Clark III o IV, alto grado histológico, ulceración y alto índice mitótico.22, 24
Enteritis eosinofílica
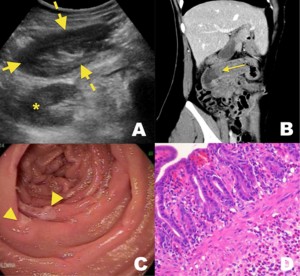
La gastroenteritis eosinofílica es una entidad rara cuya etiología y prevalencia permanece desconocida.25 Habitualmente afecta el antro gástrico y el intestino delgado proximal, con una inflamación rica en eosinófilos en ausencia de causas conocidas de eosinofilia como reacciones a drogas, parasitosis y malignidad (Figura 8).25, 26 Las manifestaciones clínicas dependen de la capa del intestino delgado más afectada por la infiltración eosinofílica. Klein y col la clasificaron en 3 tipos: mucoso, muscular y seroso.26 En el tipo mucoso, se destacan síntomas como diarrea, hematoquezia y dolor abdominal cólico, similar a los presentados en las enfermedades inflamatorias intestinales. El compromiso muscular se caracteriza por el engrosamiento de la capa muscular, disminución del lumen y secundariamente obstrucción y perforación intestinal. La invaginación intestinal es extremadamente rara.26 En la afección serosa se puede encontrar ascitis.
La gastroenteritis eosinofílica debe considerarse en casos con síntomas similares a los descriptos de causa no explicada. Para el diagnóstico de certeza se requiere confirmación histopatológica del compromiso eosinofílico del área afectada.25
Figura 8. Enteritis eosinofílica en una paciente de 35 años con dolor abdominal en flanco derecho asociado a vómitos alimentarios. A) Ecotomografía abdominal que muestra una imagen estratificada concéntrica compatible con el signo del “pseudorriñón” (flechas discontinuas). Nótese la presencia de la imagen renal en situación más profunda (asterisco) B) Reconstrucción coronal de la TC de abdomen y pelvis contrastada que evidencia un segmento intestinal invaginado (flecha continua). C) Endoscopía digestiva alta: las flechas indican la presencia de úlceras. D) Fotomicrografía (tinción de hematoxilina-eosina) de biopsia de úlceras en C que muestra infiltrado inflamatorio mixto de la lámina propia con abundantes eosinófilos compatible con enteritis eosinofílica.
Lipoma
Son tumores benignos que pueden estar en cualquier punto del intestino delgado, más frecuentemente en el íleon con el 50% de los casos.27 Los lipomas representan el 13-15% de todos los tumores benignos del intestino delgado, habitualmente son únicos y de tamaño variable: 1 a 6 cm. Si bien la mayoría son asintomáticos, aquellos de más de 4 cm pueden ulcerarse y sangrar o ser causa de invaginación (específicamente los pediculados). El tratamiento de los lipomas intestinales depende de las manifestaciones clínicas y de su tamaño. El manejo conservador es el recomendado en aquellos casos asintomáticos.27 La resección quirúrgica está indicada en los lipomas sintomáticos y en los casos en los que se sospecha liposarcoma.27
Pólipo fibroide inflamatorio del intestino delgado
Es una lesión de naturaleza no neoplásica rara que puede visualizarse en cualquier parte del tracto gastrointestinal, más comúnmente visto en el estómago y luego en el intestino delgado (Figura 9).28 Se suele descubrir de manera incidental en endoscopías, pero también puede ulcerarse y sangrar o producir obstrucción mecánica simple o por invaginación.29
Figura 9. Pólipo fibroide inflamatorio en un paciente de 36 años, que consulta por 5 días de dolor abdominal epigástrico, asociado a vómitos y ausencia de eliminación de gases. A) Corte axial de TC de abdomen y pelvis contrastada en fase portovenosa donde se evidencia invaginación intestinal íleo-ileal con el signo de la diana (flecha). Se realiza laparotomía exploradora que objetiva invaginación íleo-ileal secundaria a masa polipoidea. B) Macroscopía que muestra formación polipoide sésil. C) Fotomicrografía (tinción con hematoxilina-eosina): lesión polipoide de B que demostró un pólipo fibroide inflamatorio.
Invaginaciones íleo-cólicas e íleo-cecales
La metástasis de melanoma es la lesión metastásica más común.
Invaginaciones colónicas
Más de la mitad de las invaginaciones del colon están asociadas a una lesión maligna, incluyendo tumores primarios (adenocarcinomas y linfomas) y enfermedad metastásica. Las lesiones benignas asociadas incluyen neoplasias como lipomas y pólipos adenomatosos. Éstas se presentan como dolor abdominal intermitente.
Adenocarcinoma de colon
De las invaginaciones intestinales que se desarrollan en el colon, el 70% afectan al colon derecho, mientras que las invaginaciones del colon izquierdo y el sigmoides son raras (Figura 10). Alrededor del 65% del total de las invaginaciones colónicas se asocian con lesiones malignas de modo que para su manejo se prefiere la resección en bloque con el fin de disminuir el riesgo de diseminación en caso de perforación.30, 31 Pese a que las características de la invaginación secundaria al adenocarcinoma de colon no han sido totalmente resueltas, varios estudios han encontrado su asociación al adenocarcinoma tipo 1 y el adenocarcinoma velloso.31
Adenoma velloso
Corresponden a lesiones de la mucosa intestinal con potencial de malignidad. Representan el 3% al 6% de todos los tumores colónicos, ubicándose con mayor frecuencia en la región recto-sigmoidea. Si bien pueden ser asintomáticos, también se pueden presentar a través del síndrome de McKittrick-Wheelock caracterizado por diarrea hipersecretora y alteraciones hidroelectrolíticas severas causadas por adenomas vellosos hipersecretores (aproximadamente 3% del total de adenomas vellosos) y como obstrucción intestinal secundaria a invaginación intestinal.32 Su tratamiento es quirúrgico y se ha propuesto el uso de indometacina en pacientes que rechazan la cirugía.
Síndrome de Peutz-Jeghers
Se caracteriza por pigmentación mucocutánea y hamartomas en el tracto gastrointestinal, que afecta a pacientes de ambos sexos (Figura 11). Se suele diagnosticar durante la niñez o en adultos jóvenes.33 Presenta herencia autosómica dominante con penetrancia incompleta, aunque hay algunos casos esporádicos. Los pólipos hamartomatosos tienen potencial de transformación maligna y se pueden ubicar desde el estómago al recto, pero son más comúnmente encontrados en el intestino delgado.34 Éstos pueden generar complicaciones como invaginaciones que se resuelven espontáneamente o generan obstrucción intestinal en el 45% de los casos.35 También pueden ulcerarse y manifestarse como hemorragia digestiva y anemia crónica. Los pólipos también pueden tener ubicación extra-intestinal como en riñón, uréter, vesícula, árbol bronquial y mucosa nasal.36 Los pacientes que sufren este síndrome tienen mayor riesgo de adenocarcinoma (2-3%), el que suele situarse en estómago, duodeno y colon.34
El tratamiento de estos pacientes incluye la resección endoscópica de los pólipos y el control periódico en busca de neoplasias gastrointestinales y extraintestinales.
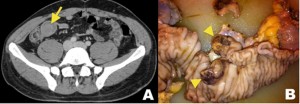
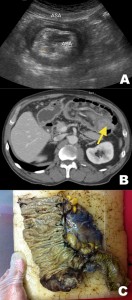
Figura 10. Adenocarcinoma de ciego en un paciente de 68 años, que consulta por dolor abdominal epigástrico, náuseas y vómitos. A) Ecografía abdominal que evidencia asa intestinal con imagen ecogénica concéntrica en su interior compatible con signo de “la diana” sugerente de invaginación. B) TC de abdomen y pelvis contrastada en fase portovenosa, que objetiva la invaginación íleo-cólica. Nótese el área hiperdensa de aproximadamente 3 cm (flecha) que podría corresponder al punto guía. C) Pieza de anatomía patológica: hemicolectomía derecha con íleon distal. La microscopia reveló adenocarcinoma tubular infiltrante de ciego (no mostrada).
Figura 11. Adenocarcinoma de ciego en un paciente de 68 años, que consulta por dolor abdominal epigástrico, náuseas y vómitos. A) Ecografía abdominal que evidencia asa intestinal con imagen ecogénica concéntrica en su interior compatible con signo de “la diana” sugerente de invaginación. B) TC de abdomen y pelvis contrastada en fase portovenosa, que objetiva la invaginación íleo-cólica. Nótese el área hiperdensa de aproximadamente 3 cm (flecha) que podría corresponder al punto guía. C) Pieza de anatomía patológica: hemicolectomía derecha con íleon distal. La microscopia reveló adenocarcinoma tubular infiltrante de ciego (no mostrada).
Invaginaciones transitorias
Este tipo de invaginaciones son más comunes en el intestino delgado y son reportadas en adultos con enfermedad celíaca, enfermedad de Crohn, síndromes de mala-absorción e idiopáticas;7 sin embargo, son más frecuentemente detectadas de manera incidental y son presuntamente inocuas (Figura 12).12
Invaginaciones post-quirúrgicas
Son una entidad bien conocida en niños de obstrucción intestinal en el 10-15% de los casos. En adultos son raras. Las más frecuentes se relacionan con invaginación retrógrada yeyuno-gástrica después de la gastrectomía parcial Billroth II con gastro-yeyuno-anastomosis y la invaginación de un segmento intestinal excluido después de un bypass yeyuno-ileal para tratar obesidad (Figura 13). Existen una serie de factores predisponentes: suturas de anastomosis intestinales, adherencias, edema intestinal submucoso, dismotilidad intestinal, desbalance hidroelectrolítico y dilatación crónica del intestino.5 Para su diagnóstico se requiere un alto índice de sospecha, especialmente en un paciente con dolor abdominal atribuido a la herida quirúrgica.
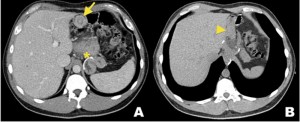
Figura 12. Invaginación transitoria en una paciente de 69 años con antecedente de neoplasia de mama tratada. Asintomática, se realiza TC de tórax, abdomen y pelvis de control con contraste en fase portovenosa a los 3 años del tratamiento. A) Corte axial y B) Reconstrucción coronal que demuestra una invaginación de un asa de intestino delgado con signo de la diana (cabeza de flecha) y signo de la salchicha (flecha) que se resuelve espontáneamente en el control posterior (no mostrado).
Figura 13. Invaginación post-quirúrgica en un paciente de 39 años, con antecedente de bypass gástrico por síndrome metabólico hace 6 meses. Consulta por cuadro de 10 días de dolor abdominal cólico intermitente, sin otros síntomas. TC de abdomen y pelvis con contraste intravenoso. A) Fase portovenosa que demuestra pequeña invaginación yeyuno-yeyunal adyacente a la anastomosis gastro-yeyunal (flecha). B) En fase tardía ya no es evidente la invaginación, siendo compatible con un fenómeno transitorio (cabeza de flecha). Nótese la línea de sutura a nivel gástrico (asterisco).
Conclusión
La invaginación intestinal en adultos es una entidad diferente a la que encontramos en la población pediátrica. Los síntomas suelen ser inespecíficos y sus complicaciones pueden amenazar la vida del paciente, por lo que es necesario una alta sospecha y la realización de exámenes complementarios para llegar al diagnóstico. La TC es un método que cada vez se utiliza más para estudiar a los pacientes con dolor abdominal, entre ellos los que sufren invaginación intestinal; pero esto también lleva a la detección incidental de invaginaciones no relacionadas con el cuadro clínico.
Dada la gran cantidad de posibles etiologías, variados estudios imagenológicos han tratado de establecer parámetros pre-operatorios que ayuden a determinar con exactitud cuándo una invaginación requiere manejo quirúrgico o no; sin embargo, aún no se ha llegado a un consenso.
Sostén financiero. No se contó con apoyo externo financiero ni de otra índole.
Agradecimientos. Agradecemos al Dr Claudio Cortés Arriagada por su apoyo incondicional y por el aporte de las Figuras 2 y 3.
Referencia
- Barbette P. Ouevres Chirurgiques et Anatomiques. Geneva Fr Miege 1674; 5221.
- Noble I. Master surgeon: John Hunter. New York J Messner 1971; 185.
- Azar T, Berger DL. Adult intussusception. Ann Surg 1997; 226: 134–138.
- Stubenbord WT, Thorbjarnarson B. Intussusception in adults. Ann Surg 1970; 172: 306-310.
- Agha FP. Intussusception in adults. AJR 1986; 146: 527-531.
- Begos DG, Sandor A, Modlin IM. The diagnosis and management of adult intussusception. Am J Surg 1997; 173: 88-94.
- Tresoldi S, Kim YH, Blake M, Harisinghani MG, Hahn PF, Baker SP, Mueller P, Kandarpa K. Adult intestinal intussusception: can abdominal MDCT distinguish an intussusception caused by a lead point? Abdom Imaging 2008; 33: 582-588.
- Warshauer DM, Lee JK. Adult intussusception detected at CT or MR imaging: clinical-imaging correlation. Radiology 1999; 212: 853-860.
- Sundaram B, Miller CN, Cohan RH, Schipper MJ, Francis IR. Can CT features be used to diagnose surgical adult bowel intussusceptions? AJR 2009; 193: 471-478.
- Paskauskas S, Pavalkis D. Adult Intussusception. En: Lule G, ed. Current Concepts in Colonic Disorders. Croat InTech 2012; 1-22.
- Reymond RD. The mechanism of intussusception: a theoretical analysis of the phenomenon. Br J Radiol 1972; 45: 1-7.
- Kim YH, Blake MA, Harisinghani MG, Archer-Arroyo K, Hahn PF, Pitman MB, Mueller P. Adult intestinal intussusception: CT appearances and identification of a causative lead point. RadioGraphics 2006; 26: 733-744.
- Kim KH, Namgung H, Park DG. Adult intussusceptions: preoperative predictive factors for malignant lead point. Ann Surg Treat Res 2014; 86: 244-248.
- Lvoff N, Breiman RS, Coakley F V, Lu Y, Warren RS. Distinguishing Features of Self-limiting Adult Small-Bowel Intussusception Identified at CT. Radiology 2003; 227: 68-72.
- Byrne AT, Goeghegan T, Govender P, Lyburn ID, Colhoun E, Torreggiani WC. The imaging of intussusception. Clin Radiol 2005; 60: 39-46.
- Pratto D, Resial M, Wulfson A, Gennaro M, Brarda M, Schmidt A. Invaginación yeyuno-yeyunal como presentación de un carcinoma primario pulmonar: Reporte de un caso. Acta Gastroenterológica Latinoam 2012; 42: 50-52.
- Aparicio T, Zaanan A, Svrcek M, Laurent-Puig P, Carrere N, Manfredi S, Locher C, Afchain P. Small bowel adenocarcinoma: epidemiology, risk factors, diagnosis and treatment. Dig Liver Dis 2014; 46: 97-104.
- Xu X-Q, Hong T, Li B-L, Liu W. Ileo-ileal intussusception caused by diffuse large B-cell lymphoma of the ileum. World J Gastroenterol 2013; 19: 8449-8452.
- Zakaria AH, Daradkeh S. Jejunojejunal intussusception induced by a gastrointestinal stromal tumor. Case Rep Surg 2012; 2012: 1-3.
- Gupta A, Gupta S, Tandon A, Kotru M, Kumar S. Gastrointestinal stromal tumor causing ileo-ileal intussusception in an adult patient a rare presentation with review of literature. Pan Afr Med J 2011; 8: 29.
- Khalid U, Saleem T, Imam AM, Khan MR. Pathogenesis, diagnosis and management of primary melanoma of the colon. World J Surg Oncol 2011; 9: 14.
- Schuchter LM, Green R, Fraker D. Primary and metastatic diseases in malignant melanoma of the gastrointestinal tract. Curr Opin Oncol 2000; 12: 181-185.
- Reintgen D, Thompson W, Garbutt J, Seigler H. Radiologic, endoscopic, and surgical considerations of melanoma metastatic to the gastrointestinal tract. Surgery 1984; 95: 635-639.
- Alghamdi S, Omarzai Y. Metastatic melanoma presenting as intussusception in an 80-year-old man: a case report. Case Rep Pathol 2013; 2013: 1-3.
- Kshirsagar AY, Jagtap SV, Kanojiya RP, Langade YB, Shinde SL, Shekhar N. Eosinophilic enteritis presenting as a rare cause for ileo-ileal intussusception. World J Gastroenterol 2007; 13: 6444-6445.
- Shin WG, Park CH, Lee YS, Kim KO, Yoo K-S, Kim JH, Park CK. Eosinophilic enteritis presenting as intussusception in adult. Korean J Intern Med 2007; 22: 13-17.
- Bilgin M, Toprak H, Ahmad IC, Yardimci E, Kocakoc E. Ileocecal Intussusception due to a Lipoma in an Adult. Case Rep Surg 2012; 2012: 1-4.
- Topaloglu S, Ozel H, Saygun O, Avsar FM, Ustun H. Jejunal intussusception caused by an inflammatory fibroid polyp. Hepatogastroenterology 2003; 50 Suppl 2: 254-255.
- Joyce KM, Waters PS, Waldron RM, Khan I, Orosz ZS, Németh T, Barry K. Recurrent adult jejuno-jejunal intussusception due to inflammatory fibroid polyp – Vanek’s tumour: a case report. Diagn Pathol 2014; 9: 127.
- Lee SY, Park WC, Lee JK, Kang DB, Kim Y, Yun KJ. Laparoscopic treatment of adult sigmoidorectal intussusception caused by a mucinous adenocarcinoma of the sigmoid colon: a case report. J Korean Soc Coloproctol 2011; 27: 44-49.
- Saigusa S, Ohi M, Imaoka H, Shimura T, Inoue Y, Kusunoki M. Intussusception of rectosigmoid colon cancer mimicking a pedunculated tumor. Case Rep Surg 2014; 2014: 1-5.
- Sánchez S, Villarejo P, Manzanares MDC, Gil A, Muñoz V, García EP, Ruescas FJ, Bertelli JL. Hypersecretory villous adenoma as the primary cause of an intestinal intussusception and McKittrick- Wheelock syndrome. Can J Gastroenterol 2013; 27: 621-622.
- Rufener SL, Koujok K, McKenna BJ, Walsh M. Best Cases from the AFIP: Small bowel intussusception secondary to Peutz-Jeghers polyp. RadioGraphics 2008; 28: 284-288.
- Flageole H, Raptis S, Trudel JL, Lough JO. Progression toward malignancy of hamartomas in a patient with Peutz-Jeghers syndrome: case report and literature review. Can J Surg 1994; 37: 231-236.
- Pitiakoudis M, Mimidis K, Tsaroucha A, Kartalis G, Simopoulos K. Intussusception of the small bowel due to Peutz-Jeghers syndrome: a case report. Ann Ital Chir 2004; 75: 75-77.
- Latchford A, Greenhalf W, Vitone LJ, Neoptolemos JP, Lancaster GA, Phillips RKS. Peutz-Jeghers syndrome and screening for pancreatic cancer. Br J Surg 2006; 93: 1446-1455.
Correspondencia: Pablo Alvayay Quilodrán
Av Vitacura 5951. Santiago, Región metropolitana, Chile
Tel.: (56) 22210 1111
Correo electrónico: pabloalvayay@gmail.com
Acta Gastroenterol Latinoam 2015;45(4):323-332
 Revista ACTA Órgano Oficial de SAGE
Revista ACTA Órgano Oficial de SAGE